Поражение артерий нижних конечностей
Содержание
- Cосуды подверженные атеросклерозу
- Чем опасен атеросклероз
- Клиническая картина или симптомы атеросклероза
- Причины возникновения атеросклероза
- Профилактика атеросклероза сосудов
- Какой врач лечит атеросклероз сосудов?
- Как лечить атеросклероз сосудов: медикаментозное лечение атеросклероза
- Обратим ли атеросклероз сосудов?
- Симптомы атеросклероза сосудов ног
- Факторы риска
- Стадии развития атеросклероза нижних конечностей
- Диагностика
- Лечение атеросклероза сосудов нижних конечностей
- Занимаются лечением атеросклероза
- Консервативное лечение
- Хирургические методики
- Возможные риски, связанные с заболеванием
- Методы профилактики
- Приём флеболога в наших клиниках
- Популярные вопросы
Cосуды подверженные атеросклерозу
При атеросклерозе поражаются крупные магистральные артерии — аорта и её ветви. Среди отделов аорты больше всего подвержена атеросклерозу брюшная аорта. Клинически значимый атеросклероз дуги аорты и грудного отдела аорты встречается значительно реже.
Из периферических артерий и непосредственно ветвей аорты следует выделить:
- коронарные (венечные) сосуды,
- питающие сердце,
- брахиоцефальные артерии (БЦА),
- подключичные артерии,
- общие и внутренние сонные артерии (ВСА),
- позвоночные артерии,
- артерии конечностей,
- почечные артерии,
- чревный ствол,
- мезентериальные артерии.
При поражении нескольких артериальных бассейнов говорят о генерализованном (распространенном) атеросклерозе. Наиболее часто атеросклероз поражает коронарный, брахиоцефальный бассейны, а также сосуды, кровоснабжающие нижние конечности.
Чем опасен атеросклероз
 Атеросклеротические или, как их ещё называют, холестериновые бляшки, постепенно суживают просвет артерий и делают их менее эластичными. Это создаёт препятствие для нормального тока крови и приводит к недостаточности кровоснабжения питающего органа.
Атеросклеротические или, как их ещё называют, холестериновые бляшки, постепенно суживают просвет артерий и делают их менее эластичными. Это создаёт препятствие для нормального тока крови и приводит к недостаточности кровоснабжения питающего органа.
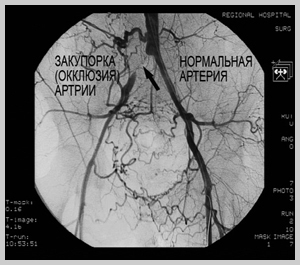
Сужение просвета сосуда атеросклеротической бляшкой называется стенозом, а полная закупорка просвета — окклюзией. Симптомы заболевания начинают проявляться при определенной степени стеноза артерии, в таком случае можно говорить о стенозирующем атеросклерозе сосудов. Так, например, если сужаются артерии сердца, то кровоток к сердечной мышце (миокарду) уменьшается. Это может вызвать появление болей за грудиной и одышки, что в итоге может привести к инфаркту. Частицы атеросклеротической бляшки могут отрываться от стенок артерий и переноситься с кровью до более узких сосудов, полностью блокируя их просвет.
 Кроме того, опасность атеросклероза заключается в том, что частицы атеросклеротической бляшки могут отрываться от стенок артерий и переноситься с кровью до более узких сосудов, блокируя их просвет. В области атеросклеротических бляшек могут образовываться тромбы, частично или полностью блокируя просвет артерии. В подобных случаях происходит острое нарушение кровоснабжения питающего органа, что может привести к опасным, нередко жизнеугрожающим осложнениям. Описанные механизмы нередко являются причиной инсульта, инфаркта миокарда, тромбоза и облитерирующего атеросклероза сосудов нижних конечностей.
Кроме того, опасность атеросклероза заключается в том, что частицы атеросклеротической бляшки могут отрываться от стенок артерий и переноситься с кровью до более узких сосудов, блокируя их просвет. В области атеросклеротических бляшек могут образовываться тромбы, частично или полностью блокируя просвет артерии. В подобных случаях происходит острое нарушение кровоснабжения питающего органа, что может привести к опасным, нередко жизнеугрожающим осложнениям. Описанные механизмы нередко являются причиной инсульта, инфаркта миокарда, тромбоза и облитерирующего атеросклероза сосудов нижних конечностей.
Клиническая картина или симптомы атеросклероза
Симптомы атеросклероза зависят от органа, который питают пораженные атеросклеротическими бляшками сосуды. Так, при поражении коронарных артерий страдает сердечная мышца (миокард), развивается ишемическая болезнь сердца (ИБС). Появляются признаки стенокардии — боли за грудиной и одышка при физической нагрузке или в покое.
Из числа сосудов, питающих головной мозг, наиболее часто атеросклерозом поражается внутренние сонные и позвоночные артерии. При этом пациентов могут беспокоить головокружения, нарушение памяти и зрения, эпизоды потери чувствительности или движений в области лица и в конечностях, нарушения речи. При длительном существовании атеросклеротической бляшки в просвете сонной артерии возможно возникновение изъязвлений на её поверхности, а также тромбов, которые могут уноситься с током крови в сосуды головного мозга, вызывая такие клинические проявления как парез/паралич, внезапную потерю чувствительность в конечностях или в области лица, а также временную слепоту.
При поражении сосудов ног появляются симптомы перемежающей хромоты — боли в икроножных (реже — в ягодичных и бедренных) мышцах, возникающие при ходьбе. При прогрессировании облитерирующего атеросклероза сосудов нижних конечностей в конечном итоге возникают трофические язвы и гангрена конечности. При атеросклерозе подвздошных артерий также может иметь место нарушение потенции (эректильная дисфункция).
Причины возникновения атеросклероза
 Причины атеросклероза остаются до конца не изученными. Считается, что начальные стадии атеросклероза возникают уже в молодом возрасте, однако обычно он достигает своей клинической значимости у лиц старшей возрастной группы (старше 50 лет). Выделяют факторы риска атеросклероза, воздействие на которые может существенно замедлить его прогрессирование, снизить выраженность его проявлений и предотвратить возникновение осложнений.
Причины атеросклероза остаются до конца не изученными. Считается, что начальные стадии атеросклероза возникают уже в молодом возрасте, однако обычно он достигает своей клинической значимости у лиц старшей возрастной группы (старше 50 лет). Выделяют факторы риска атеросклероза, воздействие на которые может существенно замедлить его прогрессирование, снизить выраженность его проявлений и предотвратить возникновение осложнений.
Факторы риска атеросклероза
- Высокое артериальное давление,
- Высокий уровень холестерина в крови — липопротеинов низкой плотности (ЛПНП),
- Диета с высоким содержанием животных жиров,
- Курение,
- Ожирение,
- Отягощённая наследственность,
- Сахарный диабет.
Холестерин и атеросклероз
Важен регулярный контроль анализа крови на так называемый «плохой» холестерин, откладывающийся в стенке артерий и вызывающий появление и рост атеросклеротических бляшек. При повышенном значении холестерина липопротеинов низкой плотности необходимо проконсультироваться у терапевта, кардиолога или сосудистого хирурга. При отсутствии противопоказаний рекомендован прием статинов — медикаментозных препаратов, снижающих уровень «плохого» холестерина в крови.
Профилактика атеросклероза сосудов
Лучшее лечение атеросклероза — его профилактика. Она является необходимой с целью предотвращения возникновения первых признаков и симптомов заболевания, что позволит побороть атеросклероз уже на начальных стадиях. Профилактика заключается в первую очередь в диете: не злоупотреблять жирной пищей, а также обязательном отказе от курения. В случае наличия гипертонической болезни (гипертонии) необходимо поддерживать нормальные значения артериального давления с осуществлением его контроля, а также приема медикаментозных препаратов, предварительно проконсультировавшись у терапевта или кардиолога. При наличии сахарного диабета показано поддержание нормального уровня глюкозы в крови посредством приема сахароснижающих препаратов, назначенных эндокринологом, ежедневный контроль уровня глюкозы в крови, регулярное наблюдение у эндокринолога.
Какой врач лечит атеросклероз сосудов?
 При подозрении на атеросклероз, необходим осмотр врача-специалиста:
При подозрении на атеросклероз, необходим осмотр врача-специалиста:
- Ангионевролога — при атеросклерозе сосудов головного мозга;
- Кардиолога — при атеросклерозе сосудов сердца;
- Сосудистого хирурга — при признаках заболеваний артерий рук или ног, шеи, грудной клетки и брюшной полости.
Показаться специалисту (сосудистому хирургу) необходимо в случае, если у вас имеется один или несколько факторов риска атеросклероза, а также присутствуют жалобы, характерные для заболеваний артерий. Особенно важно обратиться за квалифицированной помощью при начальных проявлениях болезни, когда возможно предотвратить развитие тяжёлых осложнений атеросклероза.
Перед тем, как назначить инструментальные методы диагностики врач должен оценить жалобы пациента. Собрать информацию о перенесённых заболеваниях и проведённом в прошлом лечении. Объективный осмотр даёт детальную информацию о тяжести и распространённости заболевания.
В ряде случаев диагноз атеросклероза может быть исключён на этапе первичного осмотра. В случае выявления атеросклероза сосудов той или иной локализации, врач может назначить дополнительное обследование.
Лабораторно-инструментальные исследования, которые могут быть использованы для диагностики атеросклероза:
- ультразвуковое дуплексное сканирование сосудов,
- рентгеноконтрастная ангиография,
- компьютерная томография,
- магнитно-резонансная томография,
- ЭКГ,
- тредмил-тест,
- липидограмма и др.
Как лечить атеросклероз сосудов: медикаментозное лечение атеросклероза
Бороться с атеросклерозом сосудов можно консервативным и оперативным способом. Консервативное лечение атеросклероза применяется при не выраженных и нестенозирующих формах атеросклероза. Оно включает в себя борьбу с факторами риска атеросклероза, а также прием лекарственных препаратов из числа статинов (Симвастатин, Аторвастатин, Розувастатин и др.) и антиагрегантов (ацетилсалициловая кислота, клопидогрель и др.), препятствующих дальнейшему росту атеросклеротических бляшек и образованию тромбов на их поверхности. Медикаментозные препараты назначаются на постоянный или длительный прием.
Обратим ли атеросклероз сосудов?
На данный момент препаратов, позволяющих избавиться от атеросклероза и очистить сосуды от атеросклеротических бляшек не существует.
Атеросклероз – это необратимое заболевание, и полностью вылечить его невозможно. При запущенных формах атеросклероза нередко применяется оперативное лечение. Современные хирургические методы позволяют выполнить операцию эффективно, малотравматичным способом и без серьезных последствий для организма, восстановить просвет пораженного атеросклерозом сосуда и возобновить достаточный приток крови к органу.
- Что такое атеросклероз сосудов нижних конечностей?
- Симптоматика заболевания
- Факторы риска
- Стадии развития атеросклероза нижних конечностей
- Диагностика
- Лечение
- Консервативное лечение
- Хирургические методики
- Возможные последствия и профилактика
- Популярные вопросы
Облитерирующий атеросклероз (ОА) артерий нижних конечностей — хроническое заболевание сосудов, в основе которого лежат нарушения липидного обмена, приводящие к формированию атеросклеротических бляшек, утолщению стенок артерий и уменьшению сосудистого просвета. В результате этого развивается ишемия – недостаточное поступление кислорода к клеткам и тканям.
Наиболее часто в патологический процесс вовлекаются подколенная, бедренная и большеберцовая артерии.
ОА артерий нижних конечностей находится на первом месте среди заболеваний периферических артерий атеросклеротического генеза. По литературным данным облитерирующие заболевания артерий составляют около 16% всех сосудистых заболеваний Источник:
Подрезенко Е.С. Влияние факторов
риска на развитие облитерирующего атеросклероза сосудов
нижних конечностей / Е.С. Подрезенко, С.С. Дунаевская // Здоровье — основа человеческого потенциала: проблемы
и пути их решения. — 2012. — С. 576-578. .
Симптомы атеросклероза сосудов ног
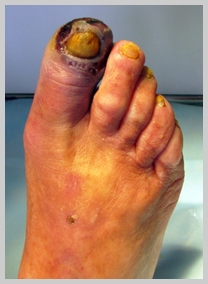
Развитие заболевания происходит постепенно и на первых этапах может себя ничем не выдавать. В дальнейшем у больного появляется болезненность в нижних конечностях, особенно при длительной ходьбе, чувство онемения стоп. На ногах ощущается снижение температуры, видна бледность и синюшность, возникают судороги. С течением времени у человека формируется перемежающаяся хромота и возникают трофические изменения в виде расслаивания ногтей и формирования язв на пальцах и пятках.
- при атеросклерозе больной может ощущать и наблюдать у себя следующее:
- мышечные боли в ногах, на поздних стадиях болят даже стопы, и боль нельзя снять обезболивающими;
- ограничение подвижности пораженной ноги;
- боль по ходу пораженной артерии – сначала при физических нагрузках, потом и в покое;
- перемежающаяся хромота – пройдя какое-то расстояние, человек вынужден встать и дать ногам отдохнуть, а потом он идет дальше до следующего приступа слабости;
- покалывание, онемение в области поражения;
- утолщение ногтей;
- выпадение или замедленный рост волос на ногах;
- побледнение при подъеме ног и резкое покраснение при опускании;
- быстрое замерзание ног;
- язвочки на коже;
- багровый цвет пальцев;
- отсутствие пульсации в пораженной артерии;
- участки потемнения на коже – признаки начала гангрены на запущенных стадиях;
- похолодание кожного покрова ноги;
- снижение массы и объема мышц бедер и голеней.
В начале заболевания, как правило, страдает одна конечность, затем процесс приобретает симметричность – это сигнал к тому, что поражены артерии уже с обеих сторон. При объективном осмотре отмечается отсутствие пульсации в подколенной ямке, на бедре и лодыжке.
Факторы риска
- мужской пол (мужчины болеют в 10 раз чаще);
- возраст (старше 40 лет);
- нерациональное питание;
- избыточный вес (ожирение);
- курение табака;
- гипокинезия (недостаточная двигательная активность);
- гипофункция щитовидной и половых желез;
- наследственность;
- некоторые сопутствующие заболевания (сахарный диабет, ишемическая болезнь сердца, нарушения сердечного ритма, липидного, углеводного обмена, гипертоническая болезнь);
- воздействие неблагоприятных факторов внешней среды.
Стадии развития атеросклероза нижних конечностей
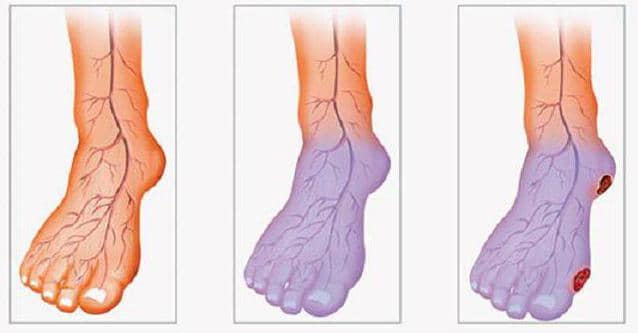
Наиболее подробной является модифицированная классификация хронической артериальной недостаточности нижних конечностей (ХАННК), которая подробно учитывает явления критической ишемии конечности, что необходимо при определении тактики лечебных мероприятий.
| Стадия 1 | Боли в мышцах только при большой физической нагрузке (при ходьбе на расстояние более 1 км). Появляются начальные признаки стеноза – бледнеет кожа, приходит ощущение бегающих мурашек, кажется, что ногам всегда холодно, при ходьбе быстро наступает утомление, наблюдается избыточное потоотделение |
| Стадия 2А | Чувство усталости и скованности в области икроножных мышц, перемежающаяся хромота через 200-1000 м |
| Стадия 2Б | Перемежающаяся хромота менее чем через 200 м |
| Стадия 3А | Перемежающаяся хромота через несколько шагов лили боли в покое при возможности держать нижнюю конечность в горизонтальном положении дольше 2 ч |
| Стадия 3Б | Боль в покое, ишемический отек, невозможность держать нижнюю конечность в горизонтальном положении в течение 2 ч |
| Стадия 4А | Гангрена пальцев или части стопы с перспективой сохранения опорной функции конечности |
| Стадия 4Б | Обширные некротическое изменения конечности без возможности сохранения ее опорной функции |
Диагностика
Существует стандартная для данного заболевания диагностическая программа:
- УЗИ сосудов нижних конечностей (дуплексное и допплеровское сканирование);
- коагулограмма (определение свертывающей системы крови);
- определение уровня холестерина и ЛПНП в крови;
- артериография ног;
- установление пульсации на периферических артериях;
- МР-, МСКТ-ангиография.
По назначению врача могут проводиться МРТ и КТ с контрастом, реовазография.
Для своевременного установление диагноза атеросклероза сосудов нижних конечностей необходима консультация сосудистого хирурга или флеболога и ряд диагностических мероприятий.
В связи с системностью атеросклеротического процесса у больных ОА нижних конечностей часто встречается сочетанное поражение различных артериальных бассейнов, поэтому у таких больных неотъемлемой часть инструментальной диагностики служит исследование экстракраниальных и коронарных артерий. Выявление в них патологии может потребовать изменения тактики лечения или очередности выполнения хирургических вмешательств Источник:
Кузнецов М.Р. Основные принципы диагностики и лечения облитерирующего атеросклероза артерий нижних конечностей / М.Р. Кузнецов // Лечебное дело. — 2008. —
№ 1. — С. 3-8. .
Лечение атеросклероза сосудов нижних конечностей
Подход к лечению определяется в зависимости от стадии заболевания и первостепенно заключается в выборе правильного режима. Необходимо придерживаться диеты с ограничением жаренной и жирной пищи, исключение курения и алкоголя, а также борьба с лишним весом. Больному следует соблюдать режим ходьбы и физической нагрузки, выбирать удобную и просторную обувь, обрабатывать даже мельчайшие травмы на коже нижних конечностей. Обязательным является лечение сопутствующих хронических заболеваний.
К медикаментозным методам относятся антикоагулянты, антитромбоцитарные препараты, средства улучшающие микроциркуляцию крови, сосудорасширяющие лекарства, физиотерапевтические процедуры.
В тяжелых случаях возможно возникновение необходимости хирургического лечения.
Общие рекомендации:
- привести в норму вес;
- соблюдать диету с пониженным холестерином;
- отказаться от алкоголя и курения;
- носить обувь по размеру;
- не переохлаждать ноги;
- даже мелкие травмы тщательно обрабатывать и лечить;
- аккуратно подстригать ногти, не травмируя мягкие ткани;
- заниматься умеренной физической активностью – гулять, плавать, ездить на велосипеде или заниматься на велотренажере.
Занимаются лечением атеросклероза
- Шишкин А.А.
- Волков А.М.
- Кабиров А.В.
- Баранов В.С.
-

Шишкин Андрей Андреевич
Кандидат медицинских наук. Хирург, проктолог, флеболог в «СМ-Клиника»
Владеет всеми современных методиками консервативного и оперативного лечения заболеваний вен нижних конечностей (в том числе склеротерапия, ЭВЛК – эндовазальная лазерная коагуляция, традиционные флебэктомии) -

Волков Антон Максимович
Флеболог, хирург «СМ-Клиника».
Проводит операции современным авторским методом лечения варикозных вен при помощи лазера (модифицированная эндовенозная лазерная коагуляция. М-ЭВЛК). Хирургическое лечение варикозной болезни любой сложности (флебэктомия, минифлебэктомия) -

Кабиров Александр Витальевич
Сердечно-сосудистый хирург «СМ-Клиника». Кандидат медицинских наук
Владеет всеми современных методиками консервативного и оперативного лечения заболеваний вен нижних конечностей (в том числе склеротерапия, ЭВЛК – эндовазальная лазерная коагуляция, традиционные флебэктомии) -

Баранов Владимир Сергеевич
Сердечно-сосудистый хирург «СМ-Клиника». Кандидат медицинских наук
Занимается лечением варикозного расширения вен нижних безоперационными и хирургическими методами (эстетическая склеротерапия, ЭХО-склеротерапия, стволовая склеротерапия, флебэктомия, минифлебэктомия, ЭВЛК).
Консервативное лечение
Больному могут назначаться различные лекарственные препараты:
- препятствующие появлению тромбов, профилактирующие инсульт и инфаркт;
- увеличивающие физическую активность, улучшающие кровоток в нижних конечностях;
- антитромбоцитарные средства, снижающие уровень холестерина в крови;
- антикоагулянты, которые препятствуют свертываемости крови в сосудах и профилактируют тромбы;
- спазмолитики для снятия боли и спазмов;
- антимикробные мази, которыми нужно обрабатывать трофические язвы;
- лекарства, способствующие лучшему питанию тканей;
- сосудорасширяющие;
- витамины.
Также в рамках консервативной терапии проводится физиотерапия – электрофорез с новокаином, дарсонвализация, гипербарическая оксигенация.
Хирургические методики
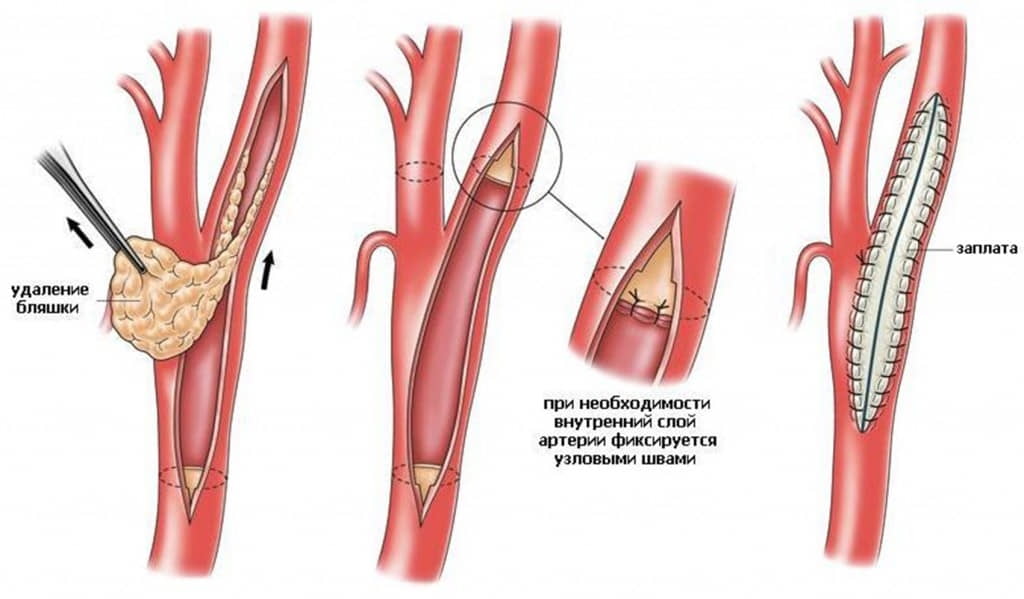 Операция – это крайняя мера и ее назначают обычно при выраженной ишемии и очень сильных осложнениях. Сейчас проводятся разные виды хирургических вмешательств. Некоторые предполагают дневной стационар, некоторые – длительное нахождение в стационаре под наблюдением. Различаются планы реабилитации пациентов и послеоперационный уход. Наши врачи подробно консультируют пациентов по всем аспектам, касающимся оперативного вмешательства и тщательно следят за их здоровьем в до- и послеоперационном периоде.
Операция – это крайняя мера и ее назначают обычно при выраженной ишемии и очень сильных осложнениях. Сейчас проводятся разные виды хирургических вмешательств. Некоторые предполагают дневной стационар, некоторые – длительное нахождение в стационаре под наблюдением. Различаются планы реабилитации пациентов и послеоперационный уход. Наши врачи подробно консультируют пациентов по всем аспектам, касающимся оперативного вмешательства и тщательно следят за их здоровьем в до- и послеоперационном периоде.
Хирургическое лечение атеросклероза нижних конечностей:
- шунтирование – вокруг участка сужения артерии создается дополнительные «обходной» путь для кровотока;
- стентирование – в пораженный сосуд помещают специальную распорку трубчатой формы, которая обеспечивает нужный диаметр артерии;
- баллонная ангиопластика – похожа на стентирование, только в полость сосуда вводится не распорка, а баллон, который расширяет его просвет;
- аутодермопластика – если трофические язвы плохо лечатся консервативно, их оперируют и закрывают собственной кожей больного;
- эндартерэктомия – удаление пораженной части артерии, в которой находится атеросклеротическая бляшка;
- протезирование – замена пораженного сосуда собственной веной пациента, взятой из другого места, либо синтетическим протезом;
- ампутация – назначается в тяжелых случаях при возникновении гангрены, после нее проводится протезирование.
В 75-85% случаев после операции полностью восстанавливается кровообращение в среднем на 5-8 лет.
Показания к операции:
- аневризма, которая может разорваться;
- хроническая ишемия критической стадии;
- гемодинамический значимый стеноз сонной артерии или бляшка, сопровождаемые симптомами ишемии головного мозга;
- декомпенсация кровообращения в ноге при эмболии, травме, тромбозе.
Противопоказания к хирургическому лечению:
- влажная гангрена с сепсисом;
- тяжелые нарушения работы жизненно важных органов – почечная и печеночная недостаточность, нарушение кровообращения в головном мозге, инфаркт миокарда, сердечная недостаточность и др.
Возможные риски, связанные с заболеванием
Заболевание коварно тем, что нельзя спрогнозировать его течение и симптоматику. Примерно 20% пациентов старше 65 лет, имея выраженные бляшки, не ощущают никакого дискомфорта. Серьезность прогрессирующего течения ОА АНК обусловлена и тем, что после появления первых симптомов у 10-40% больных в течение 3-5 лет развивается гангрена, что приводит к ампутации конечности или летальному исходу Источник:
Казанцев А.В. Новый подход к хирургической тактике при облитерирующем атеросклерозе артерий нижних конечностей / А.В. Казанцев, Е.А. Корымасов // Саратовский научно-медицинский журнал. — 2010. — Т. 6. — № 4. — С. 850-856. .
Атеросклероз может осложняться артериальным тромбозом. Это осложнение, если срочно не обратиться к врачу, приводит к потере конечности или эмболии других артерий. Если тромб отсоединится и попадет в коронарную артерию, может развиться инфаркт миокарда, а при миграции в сонную артерию – инсульт.
Методы профилактики
В целях профилактики нужно как можно раньше начать контроль над уровнем липидов, сахара и холестерина в крови. Даже при небольшом повышении цифр относительно нормы надо обращаться к врачу. Также рекомендуется регулярно делать УЗИ нижних конечностей – раз в 1-2 года.
Важно следить за своим питанием, потому что причиной повышения в крови «плохого» холестерина являются насыщенные жиры, которые мы потребляем с пищей. Это продукты животного происхождения – жирное мясо, сало, сливочное масло. Холестерина много в яйцах, а точнее в желтках. Все эти продукты нужно употреблять в минимально возможных количествах.
Приём флеболога в наших клиниках
м. Дунайская
Дунайский проспект, дом 47

м. Ладожская
Проспект Ударников, дом 19, корп. 1
м. Ленинский пр-т
ул. Маршала Захарова, дом 20
м. Пр-т Просвещения
Выборгское шоссе, дом 17, корп. 1
Популярные вопросы
Какие есть факторы риска развития атеросклероза сосудов ног? Курение, ожирение, гиподинамия, преобладание в рационе жирной пищи животного происхождения, высокое артериальное давление, сахарный диабет, постменопауза, повышенный уровень холестерина в крови. Какие существуют методы лечения атеросклероза сосудов нижних конечностей? В начальной стадии применяется консервативная терапия. Убрать атеросклеротические бляшки препаратами нельзя, но можно слегка уменьшить и замедлить их дальнейшее разрастание. Назначаются лекарства для предотвращения образования тромбов, улучшения микроциркуляции, снижения болевого синдрома, расширения сосудов. Если консервативное лечение перестает работать, показана операция. Может применяться баллонная дилатация, ангиопластика, шунтирование, тромбинтимэктомия. К чему может привести атеросклероз сосудов нижних конечностей? Вы не сможете ходить и будете прикованы к постели. Потому что малейшее движение сопровождается болью: потребность в кислороде в движении увеличивается, но состояние сосудов не способно её удовлетворить. Затем боль появляется в покое: настолько сильная, что лишает человека сна. Нога синеет. Появляются трофические язвы, развивается гангрена. Запущенный атеросклероз – частая причина ампутации конечности. Атеросклероз сосудов ног – заболевание с достаточно высокой летальностью. Как предотвратить атеросклероз ног? Существуют достаточно эффективные меры профилактики, позволяющие снизить риск не только атеросклероза ног, но также инфаркта, инсульта и других опасных сосудистых заболеваний. Для этого необходимо:
- не допускать чрезмерного увеличения веса;
- не курить;
- употреблять больше фруктов и овощей, меньше жирной пищи животного происхождения;
- вести физически активный образ жизни;
- следить за артериальным давлением, в случае развития гипертонической болезни своевременно принимать назначенные врачом антигипертензивные препараты;
- получать заместительную гормональную терапию в постменопаузе;
- пациенты с сахарным диабетом должны получать необходимое лечение для нормализации углеводного обмена;
- нужно после 40 лет регулярно сдавать кровь на холестерин, в случае его повышения необходимо принимать назначенные врачом препараты (статины).
Что делать после хирургического лечения? После операции нужна реабилитация. Она ставит своей целью нормализацию системы коагуляции, устранение спазма сосудов, стимулирование коллатералей (обходных путей кровоснабжения), нормализацию трофики конечностей. Для этого используют баротерапию, УФО крови, плазмаферез, физиотерапию, лечебную физкультуру. Нужно ли менять образ жизни после лечения? Менять образ жизни нужно. Один только отказ от курения на фоне атеросклероза ног ведет к увеличению расстояния безболезненной ходьбы в 2 раза. Другие ограничения:
- не ходить в баню и не перегревать ноги другими способами;
- часто ходить, чтобы развивать коллатеральные сети артерий;
- избегать обезвоживания;
- принимать меры по предотвращению повторного формирования холестериновых бляшек, которые мы уже рассмотрели выше.
Врач назначит вам препараты, которые нужно будет принимать постоянно. Это могут быть лекарства для снижения уровня холестерина, предотвращения образования тромбов, снижения артериального давления.
Облитерирующий атеросклероз, причины
Облитерирующий атеросклероз — возникновение в толще стенок артерий холестериновых бляшек, ведущее к сужению и закупорке (облитерации) артерии и нарушению кровоснабжения органа или ткани, который питает изменённая артерия.
Атеросклеротические бляшки могут возникать в любых артериях человеческого организма, в том числе они обнаруживаются и в артериях нижних конечностей. Это ведет к возникновению заболевания — облитерирующего атеросклероза нижних конечностей.
Возникновение атеросклеротических бляшек происходит вследствие многих причин. Важна роль в этом процессе обменных нарушений, в частности нарушений жирового обмена в организме. Играет роль и генетическая предрасположенность к этому заболеванию, а также такие важные факторы, как курение, сахарный диабет, неправильное питание, малоподвижный образ жизни ожирение, высокий уровень холестерина в крови, артериальная гипертензия. Среди пациентов с облитерирующим атеросклерозом нижних конечностей значительно преобладают мужчины.
По данным Министерства здравоохранения РФ хроническими облитерирующими заболеваниями нижних конечностей страдает 5-15% населения.
Основной возраст пациентов с облитерирующим атеросклерозом нижних конечностей составляет 60-69 лет у мужчин, 70-79 лет у женщин, однако атеросклероз в последнее время стремительно «молодеет”.
Симптомы облитерирующего атеросклероза артерий нижних конечностей
Наиболее частым симптомом атеросклеротического поражения артерий нижних конечностей является перемежающаяся хромота. Пациенты отмечают боли, судороги, онемение, возникающие при ходьбе и проходящие в покое, в мышцах бедра, ягодичной области (высокая перемежающаяся хромота), голени (низкая перемежающаяся хромота). Это является признаком того, что в покое мышцы нижней конечности кровоснабжаются достаточно, а при физической нагрузке суженная артерия не может доставить достаточно крови, возникает кислородное голодание.
При дальнейшем сужении артерии, вплоть до полной ее закупорки (окклюзии), боли начинают появляться и при меньшей нагрузке (чёткий критерий – пройденное расстояние, после которого появляется боль), затем продолжают беспокоить и в полном покое. Облегчению боли в таком случае способствует более низкое положение ноги. Боли в покое свидетельствуют о полной закупорке артерии, кровоснабжение в этом случае осуществляется за счет коллатералей – мелких артерий, идущих параллельно в обход закупоренной (окклюзированной) артерии.
При дальнейшем усугублении состояния на коже начинают появляться незаживающие язвы, они постепенно увеличиваются и углубляются вплоть до полного отмирания – гангрены. Гангрена обычно начинается с пальцев стопы, при отсутствии адекватного лечения высота распространение гангрены определяется уровнем и степенью изменения артерий.
Один из наиболее простых и объективных исследований степени поражения артерий – УЗИ-дуплексное сканирование артерий. С помощью УЗИ датчика можно увидеть как суженные участки, так и степень их сужения. Когда вследствие ухудшения состояния пациента становится понятно, что без операции уже не обойтись, выполняется ангиография – рентгеновское исследование сосудов через прокол, при помощи катетера и контрастного вещества.
Лечение облитерирующего атеросклероза нижних конечностей
Тактика лечения каждого пациента разрабатывается индивидуально и зависит от уровня, протяженности и степени поражения артерий, наличия сопутствующих заболеваний. Однако есть общие закономерности, соответствующие тяжести симптоматики:
При перемежающейся хромоте предполагается наличие суженного участка артерии. При этом в большинстве ситуаций эффективно эндоваскулярное лечение: дилятация либо стентирование суженного артериального сосуда.
При болях в покое предполагается наличие полностью закупоренного участка артерии с кровоснабжением ноги через коллатерали. В этом случае эндоваскулярное лечение применяется при возможности провести через закупоренный участок катетер – что чаще удается только при небольших по протяженности закупорках (окклюзиях). При длинных окклюзиях более применимы хирургические методы лечения: открытое удаление атеросклеротических бляшек (эндартерэктомия), либо замена пораженного участка веной или тканевым протезом (шунтирование). При множественных поражениях часто применяются сочетанные операции – шунтирование окклюзированного участка артерии и дилятация (или стентирование) суженного.
Наличие язв или гангрены – признак протяженных артериальных окклюзий, многоуровневых поражений артерий со слабым коллатеральным кровотоком. Хирургические лечебные возможности в этом случае уменьшаются. Эндоваскулярное лечение может применяться в сочетании с открытыми хирургическими операциями. При невозможности выполнить артериальную реконструкцию, либо при её неэффективности, выполняется ампутация пораженной конечности.
Важно! Чем меньше атеросклеротическое поражение артерии, тем проще, успешнее и дешевле лечение. Поэтому наиболее благоприятная для лечения стадия облитерирующего атеросклероза нижних конечностей – стадия перемежающейся хромоты.
При возникновении описанных симптомов необходима срочная консультация сосудистого или эндоваскулярного хирурга. Откладывая начало лечения «до лучших времен» Вы способствуете прогрессированию заболевания и увеличению вероятности ампутации в недалеком будущем.
Эндоваскулярное лечение облитерирующего атеросклероза артерий нижних конечностей
В рентгеноперационной в условиях полной стерильности эндоваскулярный хирург выполняет прокол бедренной, либо другой артерии, проводит в артерию катетер. Катетер подводят к пораженному артериальному участку, выполняют контрастное исследование – ангиографию, которая позволяет уточнить протяженность и степень сужения (окклюзии). Через пораженный участок проводят проводник – металлическую струну с мягким кончиком. По проводнику в пораженный участок устанавливают баллон-катетер – катетер с пластиковым баллоном, раздуваемым под большим давлением до строго определенного диаметра. Затем производят раздувание баллона (дилятацию) в месте сужения. При этом атеросклеротические бляшки вдавливаются в стенку артерии и равномерно разглаживаются, просвет сосуда увеличивается. Выполняется контрольная ангиография. Если восстановление проходимости артерии удовлетворительное, процедуру завершают. Если сохраняется суженный либо закрытый участок (эластическое сужение, сдавление извне, перегиб), в место поражения устанавливается стент – сетчатая металлическая конструкция, расширяемая баллоном и армирующая просвет артерии изнутри, не давая ей спадаться. После восстановления проходимости артерии эндоваскулярные инструменты из артерии удаляют, место прокола прижимают рукой на 5-10 минут (до остановки кровотечения из места прокола), затем накладывается давящая повязка и назначается постельный режим до следующего утра. На несколько дней могут быть назначены антикоагулянты (гепарин, фраксипарин, клексан), после чего пациент продолжает принимать положенный при данном заболевании к длительному приёму дезагрегант (тромбо-АСС, аспирин-кардио, кардиомагнил, карди-АСК).
Результаты
Сразу после восстановления проходимости артерии повышается объёмная скорость кровотока в артериях конечности, восстанавливается пульс на нижележащих артериальных сегментах. Если конечность долгое время находилась в условиях недостаточного кровоснабжения, восстановление кровотока может привести к так называемому синдрому гиперперфузии / реперфузии. Непривычно большой кровоток вызывает покраснение конечности, отек, иногда боли. Такое состояние проходит через несколько дней, после того, как конечность «привыкнет» к новым условиям кровоснабжения.
Побочные эффекты, осложнения, рецидивы
При наличии артериальных поражений обеих нижних конечностей восстановление кровотока в одной из них может приводить к обеднению кровотока в другой. В результате после операции может появиться перемежающаяся хромота на конечности, ранее считавшейся здоровой (что является проявлением наличия в ней ранее не диагностированного облитерирующего атеросклероза). Поэтому важно исходно обследовать обе конечности, даже при наличии болезненных симптомов только с одной стороны.
Наиболее частое осложнение при эндоваскулярных вмешательствах – гематома места пункции. Это осложнение не требует дополнительной госпитализации, в подавляющем большинстве случаев лечится консервативно.
Осложнения в месте артериального поражения (тромбоз артерии, частичный либо полный разрыв артерии) относительно редки, их частота зависит от опыта хирурга, качества оборудования, инструментов и выраженности поражения артерии. Например, наличие кальциноза (давно существующие артериальные бляшки накапливают кальций) повышает вероятность разрыва стенки артерии при ее дилятации. В большинстве случаях такие осложнения можно устранить эндоваскулярно, при необходимости – с помощью открытой операции.
Повторное возникновение либо усиление симптомов артериальной недостаточности может быть вызвано повторным сужением дилятированного артериального сегмента либо разрастанием интимы (внутренней оболочки артерии) в месте стента. В этом случае проводится повторные эндоваскулярные вмешательства, при их неэффективности – хирургическое лечение. Однако наиболее часто повторное сужение артерий нижних конечностей связано с прогрессированием атеросклероза.
Продолжение роста атеросклеротических бляшек может создать необходимость в повторных эндоваскулярных или хирургических вмешательствах. Поэтому пациентам с облитерирующим атеросклерозом особенно важно проводить коррекцию факторов риска прогрессирования атеросклероза: стремиться к нормализации артериального давления и уровня холестерина крови, бросить курить, соблюдать определенную диету, изменить режим двигательной активности – то есть полностью, порой радикально поменять образ жизни. Всё это необходимо для того, чтобы стабилизировать, затормозить дальнейшее развитие атеросклероза. Только в этом случае результаты любого лечения артериальной недостаточности нижних конечностей будут долговременными.
Клинические случаи
Клинический случай № 1
Пациент с жалобами на перемежающуюся хромоту, боли в обеих ногах возникали при дистанции ходьбы 50м.
На ангиограмме – выраженные стенозы общих подвздошных артерий с обеих сторон (рис.1).
В участки стенозов под местной анастезией через лучевой доступ (прокол на предплечье) установлены баллонорасширяемые стенты (рис. 2 и 3).
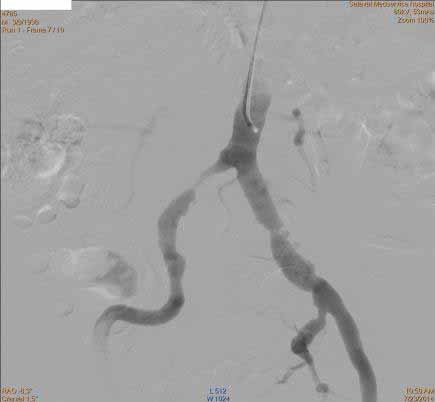

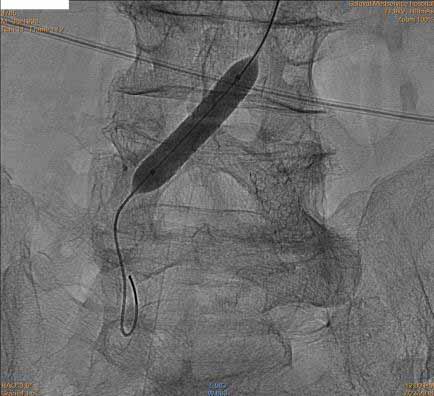
рис. 1 рис. 2 рис. 3
Стенозы полностью устранены (рис.4).
Боли в ногах при минимальных нагрузках пациента больше не беспокоят.
Дистанция безболевой ходьбы значительно увеличилась.
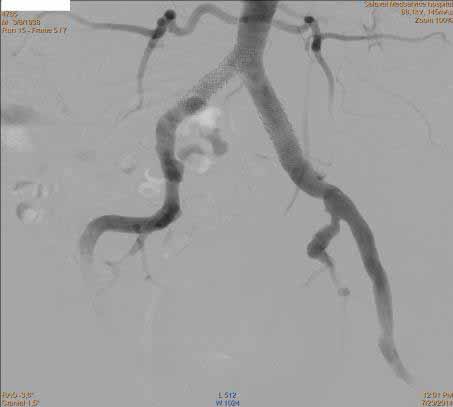
рис. 4
Клинический случай № 2
Пациентка с сахарным диабетом, обратилась с жалобами на незаживающую трофическую язву на стопе, в ложе удалённого 3 пальца (палец удалён по месту жительства по поводу его гангрены), начинающуюся гангрену пальцев 1,2 пальцев правой стопы.
На ангиограмме – окклюзия одной из берцовых артерий на уровне правого голеностопного сустава, субокклюзии её же в нижней трети голени, кровоснабжение стопы осуществляется за счёт единственной артерии (рис.5).
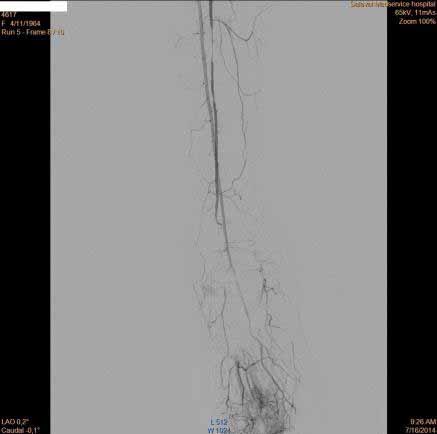

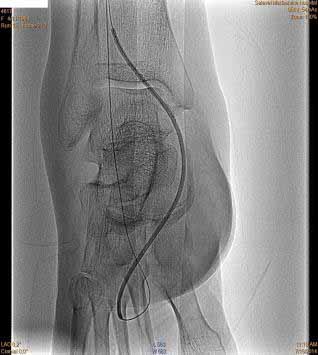
рис. 5 (до вмешательства) рис. 6 рис. 7
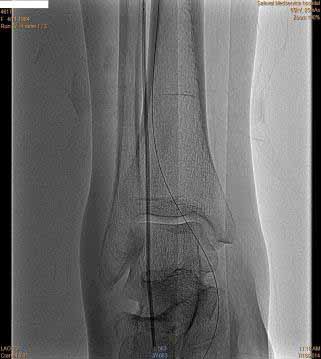
рис. 8 рис. 9
Проведена балонная ангиопластика артерий на голени и стопе (рис.6,7,8,9).
Магистральное кровоснабжение стопы полностью восстановлено (рис.10 – ангиограмма правой стопы и нижней трети голени). Созданы хорошие условия для заживления пальцев и трофической язвы. См. фото стопы до, через месяц, через 3 месяца после ангиопластики (исходно длительно незаживающее ложе после удаления гангренозно изменённого пальца быстро зажило после ангиопластики; начинающуюся гангрену 1 и 2 пальцев удалось остановить – пальцы полностью зажили).
рис. 10
Фото стопы до ангиопластики Фото стопы через 1 месяц после ангиопластики
Фото стопы через 3 месяца после ангиопластики
Клинический случай № 3
Пациент, поступил с критической ишемией единственной левой нижней конечностивследствие острого тромбоза магистральных артерий конечности (непрекращающиесяболи в ноге в покое, нога ниже паховой складки холодная, мраморной окраски). В 2010г. он уже поступал с аналогичным состоянием правой нижней конечности, когда, несмотря на полный объём проведённого лечения, включая выполненную вызванным из республиканской больницы сосудистым хирургом тромбэктомию (удаление тромбов), в конечном итоге стала развиваться гангрена конечности, и её пришлось ампутировать.
В настоящей ситуации клинически тромбоз артерий конечности случился 2 недели назад, однако пациент обратился лишь спустя 2 недели в результате прогрессирующего ухудшения состояния конечности.
На ангиограмме – тромботическая окклюзия артерий конечности ниже уровня паховой складки (рис. — верхний ряд). Пациенту проведён селективный тромболизис (введение препарата, растворяющего тромбы) через катетер, введённый под местнойанестезией через лучевой доступ (прокол на запястье) и низведённый в левую нижнюю конечность до уровня тромбоза. Тромболитический препарат вводился в течение 1суток. Несмотря на 2хнедельный срок тромбоза, тромбы удалось полностью растворить, магистральное кровоснабжение конечности было полностью восстановлено (рис. — нижний ряд). Жалобы у пациента полностью прошли.Таким образом, удалось спасти конечность от ампутации, пациент был выписан в удовлетворительном состоянии. Фото ниже: верхний ряд – до вмешательства, нижний ряд – результат лечения.
Клинический случай №4
Похожий пример. Пациентка, поступила с критической ишемией левой нижней конечности вследствие тромбоза магистральных артерий конечности (непрекращающиеся боли в ноге в покое, нога ниже паховой складки холодная, мраморной окраски).
Клинически тромбоз артерий конечности также случился 2 недели назад, однако пациентка обратилась лишь спустя 2 недели в результате прогрессирующего ухудшения состояния конечности.
На ангиограмме – окклюзия артерий конечности ниже уровня коленного сустава (рис. — верхний ряд). Пациенту в течении 1 суток проводился селективный тромболизис (введение препарата, растворяющего тромбы) через катетер, введённый под местнойанестезией через доступ на запястье и низведённый в левую нижнюю конечность до уровня тромбоза. Данный метод лечения позволил полностью растворить тромбы, несмотря на 2хнедельный срок тромбоза, магистральное кровоснабжение конечности было полностью восстановлено (рис. — нижний ряд). В результате у пациентки жалобы прошли полностью. Таким образом, удалось спасти конечность от ампутации, пациентка была выписана в удовлетворительном состоянии. Фото ниже: верхний ряд – до вмешательства, нижний ряд – результат лечения.
Клинический случай №5
Пациентка, поступила с критической ишемией правой нижней конечности вследствие тромбоза магистральных артерий конечности (непрекращающиесяболи в ноге в покое, нога ниже паховой складки холодная, мраморной окраски).
В настоящей ситуации клинически тромбоз артерий конечности случился 3дня назад, однако пациентка обратилась лишь спустя 3 дня в результате прогрессирующего ухудшения состояния конечности.
На ангиограмме – короткая окклюзия бедренной артерии выше уровня коленного сустава, окклюзия всех артерий конечности ниже уровня коленного сустава (рис. — верхний ряд фото). Пациентке проведён селективный тромболизис через катетер, введённый под местной анестезией через лучевой доступ и низведённый в правую нижнюю конечность до уровня тромбоза. Тромболитический препарат вводился в течение 1 суток. Несмотря на 3хдневный срок тромбоза, тромбы удалось растворить, магистральное кровоснабжение конечности было восстановлено, за исключением локального участка ниже колена (рис. –второй ряд фото). Была выполнена баллонная ангиопластика данного участка, после чего магистральное кровоснабжение конечности было восстановлено полностью(рис. – третий ряд фото).Жалобы у пациентки полностью прошли. Таким образом, удалось спасти конечность от ампутации, пациентка была выписана в удовлетворительном состоянии. Фото ниже: верхний ряд – до вмешательства, нижний ряд – результат лечения.
Клинический случай №6
Пациент с жалобами на перемежающуюся хромоту,боли при ходьбе преимущественно в мышцах правой ноги ниже колена при дистанции ходьбы 100м. На ангиограмме – короткая окклюзия правой бедренной артерии на уровне выше коленного сустава. Поведена баллонная ангиопластика участка окклюзии с хорошим ангиографическим и клиническим результатом.Дистанция безболевой ходьбы значительно увеличилась.Фото ниже: ход оперативного вмешательства (до ангиопластики – момент раздутия баллона – результат баллонной ангиопластики).
Клинический случай №7
Пациент с жалобами на перемежающуюся хромоту,боли при ходьбе преимущественно в мышцах правой ноги ниже колена, прогрессирующее снижение дистанции безболевойходьбы. В прошлом пациенту проводилась операция бедренно-подколенного шунтирования собственной веной. На ангиограмме – критический стеноз шунта на уровне выше коленного сустава.Проведена баллонная ангиопластика участка критического стеноза с хорошим ангиографическим и клиническим результатом.Дистанция безболевой ходьбы значительно увеличилась.Фото ниже: ход оперативного вмешательства (до ангиопластики – момент раздутия баллона – результат баллонной ангиопластики). Ангиопластика в данной ситуации продлила жизнь венозного шунта, позволила избежать повторной открытой сосудистой операции.
Клинический случай №8
Пациент с жалобами на болипокоя в мышцах правой ноги ниже колена. На ангиограмме – хроническая окклюзия (закупорка) подколенной артерии.Проведена реканализация и баллонная ангиопластика участка окклюзии. Однако результат ангиопластики расценен как недостаточный и вмешательство былодополнено стентированием с хорошим ангиографическим и клиническим результатом. Боли покоя прошли.Также после вмешательства не было и перемежающейся хромоты.Фото ниже: ход оперативного вмешательства (первый ряд фото – участок окклюзии до и после ангиопластики, на сгибательной пробе видно отсутствие компрессии стента при сгибании в коленном суставе; следующие фото –кровоток ниже коленного сустава до и после вмешательства).
Эндоваскулярное лечение облитерирующего атеросклероза. Выводы
Неуклонное прогрессирование технологий изготовления эндоваскулярных инструментов, появление новых устройств, совершенствование техники катетеризации и появление новых методик лечения за последние годы привели к значительному расширению показаний к эндоваскулярным реконструктивным операциям на артериях нижних конечностей, позволили улучшить результаты лечения и снизить количество осложнений и рецидивов.
Опыт, накопленный специалистами, позволяет рекомендовать эндоваскулярные методики лечения облитерирующего атеросклероза всем, перед кем стоит проблема выбора метода лечения этого заболевания.
Вопросы, связанные с проведением ангиографических и рентгенэндоваскулярных вмешательств в ООО «Медсервис», вы можете задать: