Гормон паратгормон
Паращитовидные железы — это небольшие железы (как правило, их 4), расположенные позади щитовидной железы.
Главная функция паращитовидных желез — поддержание нормального уровня кальция в сыворотке крови при помощи паратиреоидного гормона (паратгормона). Этот гормон стимулирует выделение кальция из костной ткани и снижает потери кальция с мочой.
Заболевания паращитовидных желез могут проявляться как повышенной (гиперпаратиреоз), так и сниженной (гипопаратиреоз) продукцией паратгормона.
К проявлениям гиперпаратиреоза могут относится
- остеопороз и фиброзно-кистозные образования костной ткани
- переломы при незначительных травмах
- мочекаменная болезнь, хроническая почечная недостаточность
- сонливость, быстрая утомляемость, снижение памяти, психозы и депрессии
- мышечная слабость
- пониженный аппетит, тошнота, рвота, боли в животе и запоры
Симптомами гипопаратиреоза могут быть
- онемение конечностей, спазмы, судороги
- учащенное сердцебиение, увеличение сердца в размерах
- сухая кожа, хрупкость ногтей
- перепады настроения, нарушения памяти
Так как кальций является жизненно необходимым элементом, резкое снижение или повышение его уровня в крови может приводить к острым состояниям — гипо- и гиперкальциемическим кризам, которые представляют опасность для жизни пациента.
Поэтому своевременная диагностика и адекватные лечебные мероприятия при нарушениях работы паращитовидных желез являются одной из приоритетных задач специалистов клиники Рассвет.
Отдельно внимание следует уделить дефициту витамина Д. В настоящее время недостаточность, а в большей степени дефицит витамина Д затрагивает преобладающую часть общей популяции, включая детей и подростков, взрослых, беременных и кормящих женщин, женщин в менопаузе, пожилых людей.
Дефицит витамина Д, прежде всего, сказывается на нарушении кальций-фосфорного и костного обменов. Поскольку в норме витамин Д повышает всасывание кальция в кишечнике, его недостаток приводит к снижению его уровня в крови и компенсаторному повышению секреции паратгормона, так называемому, вторичному гиперпаратиреозу. Повышенный уровень паратгормона приводит к «вымыванию» кальция из костной ткани и развитию остеопороза. Дефицит витамина Д также проявляется мышечной слабостью, трудностями при ходьбе и поддержании равновесия, склонностью к падениям, что закономерно увеличивает риск переломов. Получены данные о взаимосвязи между дефицитом витамина Д, аутоиммунной и онкологической заболеваемостью, общей смертностью.
Знания специалистов клиники Рассвет по этой проблеме позволяют эффективно выявлять дефицит витамина Д у пациентов и своевременно рекомендовать мероприятия по восстановлению и поддержанию его нормального уровня.
Остеопороз — заболевание скелета, которое характеризуется потерей минеральной плотности костной ткани. 50% женщин и 20% мужчин старше 50 лет уже имеют признаки пониженной плотности костной ткани. Основная опасность остеопороза — переломы костей (шейки бедра и позвонков), которые приводят к высокой инвалидизации и смертности. Кроме переломов, при тяжелом остеопорозе микроповреждения костной ткани позвонков, могут быть причиной стойких болей в спине.
К факторам риска остеопороза относятся:
- менопауза
- пожилой возраст
- уже перенесенные переломы
- переломы у родственников
- дефицит массы тела
- гиподинамичный образ жизни
- курение и злоупотребление алкоголем
- несбалансированное питание, недостаточное употребление молочных продуктов
- применение ряда лекарственных препаратов
Переломы можно предотвратить при своевременном обращении к врачу. В клинике Рассвет проводится ранняя диагностика остеопороза и индивидуально подбирается оптимальная терапия для профилактики переломов.
Материал для исследования: плазма крови.
Метод определения: твердофазный иммуноферментный анализ (ELISA) или иммунохемилюминесцентный анализ.
Гормон паращитовидных желез. Паратгормон снижает реабсорбцию фосфора в канальцах почек, способствует повышенному выделению кальция из организма и увеличению содержания кальция в крови. Паратгормон стимулирует образование остеокластов (клеток разрушителей костной ткани), что приводит к декальцинации кости и поступлению кальция и фосфора в кровь. Регулируя соотношение между уровнем кальция и фосфора в крови, паратгормон влияет тем самым на состояние нервно-мышечной проводимости. Секреция паратгормона находится в обратной зависимости от концентрации ионов кальция в крови.
Норма для иммуноферментного анализа: 9,4 — 81,6 пг/мл
Норма для иммунохемилюминесцентного анализа: 16 — 85 пг/мл
У пожилых людей концентрация в два раза выше, чем у молодых
Для гиперпаратиреоза характерно одновременное увеличение уровня кальция и фосфора в крови. Возрастание секреции паратгормона приводит к гиперкальцемии, гиперкальциурии; гипофосфатемии и гиперфосфатурии.
Увеличение содержания паратгормона в крови отмечается при первичной гиперфункции паращитовидных желез (болезни Реклингаузена, аденоме или карценоме паращитовидных желез); вторичной гиперфункции паращитовидных желез (опухоли поджелудочной железы, рака щитовидной железы, недостаточности почек, синдроме мальабсорбции), гиперкальцемиии.
Уменьшение уровня паратгормона — при аутоиммунном гипотериозе; саркоидозе; опухоли; остром панкреатите; гипокальцемии.
Фосфатные соли113 Ca2+ составляют основной минеральный компонент костной ткани. Ca2+ необходим для сокращения мышечных волокон, внутриклеточного траффика и экзоцитоза везикул (включая синаптические пузырьки). Этот ион является внутриклеточным посредником многих сигнальных соединений, участвует в процессах деления и апоптоза. Концентрация Ca2+ в крови поддерживается на постоянном уровне с высокой точностью за счет действия ряда гормонов, наиболее значимыми из которых являются паратгормон, кальцитонин и гормональная форма витамина D (кальцитриол).
Паратгормон
Паратгормон (паратиреоидный гормон, ПТГ) – полипептид клеток паращитовидных желез, увеличивающий концентрацию Ca2+ и уменьшающий концентрацию фосфатов в крови.
Регуляция продукции
Между ПТГ, ионами Ca2+ и гормональной формой витамина D существуют реципрокные регуляторные связи (рис. 68): увеличение секреции паратгормона повышает содержание Ca2+ в крови и ускоряет синтез кальцитриола в почке; по механизму отрицательной обратной связи повышенные концентрации Ca2+ 114и кальцитриола угнетают продукцию паратгормона. Это происходит в результате угнетения экспрессии гена ПТГ и/или торможения его секреции клетками паращитовидных желез. Рост концентрации паратгормона приводит также к снижению концентрации фосфатов в крови. Секреция паратгормона снижается после приема пищи с высоким содержанием Ca2+.
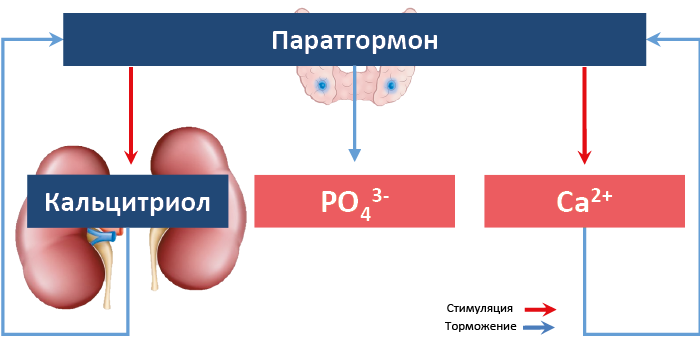
Рис. 68. Прямые и обратные связи в регуляции продукции паратгормона
Рецепторы
Рецепторы паратгормона – белки надсемейства рецепторов, сопряженных с G-белками. Передача сигнала осуществляется преимущественно по аденилатциклазному пути за счет увеличения продукции цАМФ. Классические органы-мишени – остеобласты и клетки проксимальных канальцев нефрона, где экспрессируются рецепторы паратиреоидного гормона.
Функции
Костная ткань
Гиперкальциемический эффект паратгормона достигается за счет:
- угнетения работы остеобластов
- активации остеоцитов, остеокластов
- увеличении пула остеокластов
Это способствует резорбции кости и поступлению Ca2+ и фосфатов из костной ткани в кровь.Паратгормон также индуцирует рецепторы кальцитриола в костной ткани.
Кишечник
Паратгормон опосредованно усиливает всасывание Ca2+ в кишечнике за счет стимуляции биосинтеза гормональной формы витамина D в почке.
Почки
Паратиреоидный гормон, действуя в восходящем колене петли Генле нефрона, стимулирует реабсорбцию Ca2+ и угнетает реабсорбцию фосфатов, увеличивая их выведение с мочой.В проксимальных канальцах нефрона он индуцирует экспрессию 1α-гидроксилазы, ключевого фермента биосинтеза кальцитриола, и уменьшает количество мРНК 24-гидроксилазы, катализирующей образование малоактивного метаболита витамина D. Суммарный эффект паратгормона на кости и почки сводится к увеличению концентрации Ca2+ и снижению концентрации фосфата во внеклеточной жидкости. Разница их концентраций обеспечивает дополнительную диссоциацию фосфатных солей Ca2+ в костях. В почках паратгормон также ингибирует реабсорбцию бикарбонатов, натрия и жидкости.
Частой причиной развития остеомаляции у женщин в постменопазе является дефицит эстрогенов. Эти и другие проявления менопаузы хорошо поддаются коррекции с помощью гормональной заместительной терапии. Для этого используют препараты с вариабельным содержанием эстрогенов и прогестинов, имитирующие естественные колебания этих гормонов во время менструального цикла.
Гормональная форма витамина D (Кальцитриол)
Гормональная форма витамина D (1α,25-дигидроксивитамин D, кальцитриол) синтезируется последовательным гидроксилированием холекальциферола (витамина D): сначала в печени по 25-му положению с образованием малоактивного 25-гидроксивитамина D, затем в почке по 1α-положению с образованием 1α,25-дигидроксивитамина D.
Регуляция продукции
Регуляция образования кальцитриола осуществляется преимущественно на уровне 1α-гидроксилазы проксимальных почечных канальцев. Биосинтез этого фермента стимулируется паратгормоном и/или пониженным содержанием фосфата крови. Активный гормон не только ингибирует свою продукцию по механизму отрицательной обратной связи (подавляя продукцию ПТГ и экспрессию 1α-гидроксилазы), но и усиливает собственную деградацию, стимулируя транскрипцию 24-гидроксилазы.
Витамин D и его гидроксилированные метаболиты, включая кальцитриол, транспортируются в комплексе с транспортным белком крови, связывающим витамин D (транскальциферином). Причем образовавшийся в печени 25-гидроксивитамин D обладает наивысшим сродством к этому белку. В отличие от большинства гормонсвязывающих белков, витамин D-связывающий белок не регулирует биодоступность, а направленно транспортирует 25-гидроксивитамин D из первичной мочи в проксимальные трубочки для 1α-гидроксилирования и активации.
Рецепторы
Рецептор кальцитриола относится к надсемейству ядерных рецепторов и экспрессируется в классических органах-мишенях кальцитриола (кишечник, кости, почки, паращитовидные железы) и многих других.
Функции
Кальцитриол способствует поддержанию постоянной концентрации внеклеточного Ca2+, действуя на кишечник, кости, почки и паращитовидные железы.
Кишечник
Кальцитриол – основной стимулятор всасывания Ca2+ и фосфатов в тонком кишечнике. Регуляция всасывания под действием кальцитриола может затрагивать различные механизмы (облегчённую диффузию, везикулярный транспорт) в зависимости от отдела кишечника.
Костная ткань
Кальцитриол стимулирует накопление Ca2+ в остеоцитах и остеобластах, участвует в развитии и минерализации костной ткани, ремоделировании костей (совместно с паратгормоном, потенциируя действие последнего).
Почки
Кальцитриол стимулирует реабсорбцию Ca2+ в дистальных почечных канальцах, снижая его экскрецию с мочой. Это происходит за счет увеличения экспрессии генов системы трансцеллюлярного транспорта Ca2+. Снижение выведения ионов Ca2+ почками приводит к повышению их концентрации в крови.
Паращитовидная железа
Кальцитриол подавляет транскрипцию гена паратгормона. Действуя на другие ткани, кальцитриол стимулирует секрецию кальцитонина С-клетками щитовидной железы и адреналина мозговым слоем надпочечников.
Кальцитонин
Кальцитонин – гипокальциемический и гипофосфатемический гормон, синтезируемый С-клетками щитовидной железы.
Регуляция продукции
Продукцию кальцитонина стимулируют гастрин, Ca2+, глюкагон и GLP115, секреция которых растет в ответ на прием пищи. Наибольшим эффектом обладает гастрин. Предполагают, что увеличение секреции кальцитонина в ответ на эти гормоны является защитой от пищевой гиперкальциемии. В этом проявляется его основная функция, поскольку удаление щитовидных желёз практически не меняет содержание Ca2+ и фосфата в крови. Повышение концентраций Ca2+ и кальцитриола в крови также стимулирует секрецию кальцитонина.
Рецепторы
Рецепторы кальцитонина – белки надсемейства рецепторов, сопряженных с Gs-белками. Cигнал передаётся по аденилатциклазному пути за счет увеличения продукции цАМФ.
Функции
В норме вклад кальцитонина в регуляцию уровня Ca2+ в крови относительно невелик и заключается в защите от пищевой гиперкальциемии, однако при аномалиях работы паращитовидной железы эффекты кальцитонина отчётливо видны. Это позволяет считать кальцитонин антагонистом паратгормона.
Костная ткань
Кальцитоин тормозит дифференцировку предшественников-остеокластов, ослабляет резорбцию костей и высвобождение из них Ca2+ и фосфатов.
Кишечник
Кальцитонин снижает трансцеллюлярный транспорт Ca2+ в кишечнике.
Почки
В почках кальцитонин подавляет реабсорбцию и Ca2+, и фосфата. Однако этот эффект выражен только при сверхфизиологических концентрациях гормона. Как и паратгормон, в почках кальцитонин усиливает экспрессию 1α-гидроксилазы, ключевого фермента синтеза кальцитриола.
Кроме вышеописанных гормонов, в регуляции гомеостаза Ca2+ участвуют глюкокортикоиды, тормозящие ремоделинг костей (подавляют дифференцировку остеобластов, всасывание Ca2+ кишечником и его реабсорбцию почками), эстрогены, увеличивающие прочность костей (стимулируют продукцию кальцитонина, работу остеобластов) и некоторые другие116. Взаимосязи гормонов, регулирующих отмен кальция представлены на рис. 69.
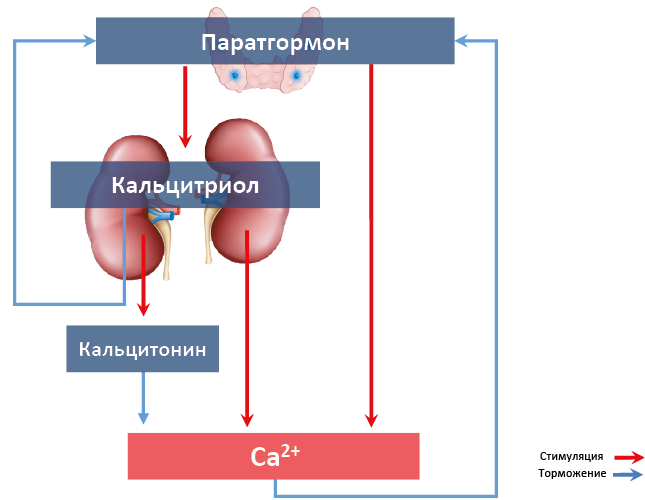
Рис. 69. Гормоны, влияющие на концентрацию Ca2+, и связи между ними
Рекомендуемая литература
1. Briot K., Roux C.//Glucocorticoid-induced osteoporosis. -RMD Open. -2015-V. 1 (1): e000014.
4. Jeon U.S. // Kidney and calcium homeostasis. -Electrolyte Blood Press. -2008 -V.6 (2): 68-76.
 Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Гиперпаратиреоз (ГПТ) – синдром, обусловленный повышенной/патологической продукцией паратгормона – основного гормона, регулирующего кальций-фосфорный обмен в организме и обмен витамина Д.
ГПТ занимает 3 место по распространённости среди эндокринных заболеваний после сахарного диабета 1 и 2 типа, диффузно-токсического зоба. Чаще встречается у женщин. Сейчас ГПТ стал лучше диагностироваться (во-первых, про него знают, во-вторых, усовершенствовались методики его диагностики).
Ещё раз повторюсь, основные появления ГПТ:
— ЖКБ
— МКБ (особенно коралловидные камни почек)
— язвенная болезнь желудка и 12-перстной кишки
— остеопороз
— гипертоническая болезнь
или сочетание трех из данных патологий, особенно с началом в молодом возрасте, может являться поводом для диагностики ГПТ.
Коралловидные камни почек – самостоятельная причина для диагностики ГТП.
По статистике 27% пациентов с АГ имеют бессимптомное течение гиперпаратиреоза.
Кроме того, рак молочной железы и простаты, могут провоцироваться гиперпаратиреозом.
Другие проявления гиперпаратиреоза встречаются в различной степени выраженности у разных пациентов:
— быстрая мышечная утомляемость, особенно при физической нагрузке (а не судороги)
— боли в мышцах (вплоть до паралича мышц тазового пояса), костях, «утиная походка»
— частое безболезненное мочеиспускание
— жажда
— снижение памяти
— депрессивные расстройства, психозы
— подташнивание (рвота реже встречается)
— зуд кожи
— панкреатит
— камни уретры и т.д.
Различают формы гиперпаратиреоза по клиническому течению (в зависимости от уровня поражения) — костная (3 подтипа – по типу остеопороза, фибозно-кистозная, педжетоидная форма), висцеральная (органная), смешанная.
NB!Сейчас участились случаи сочетания гиперпаратиреоза и диффузно-узлового зоба, поэтому все! больные с узловыми образованиями должны быть обследованы на уровень паратгормона в крови, кальций общий, ионизированный, фосфор.
По причине повышения паратгормона крови выявляют гиперпаратиреоз первичный – самостоятельное заболевание! 1 случай на 2000 человек (причины — аденома/аденомы (доброкачественные опухоли) паращитовидных желез, аденокарциномы (злокачественные) опухоли паращитовидных желез – всего 2% случаев). Паратиром обычно несколько, так как и паращитовидных желез, минимально 4 в организме.
см. фото
К первичному гиперпартиреозу относят такие генетические синдромы как МЭН 1 и МЭН 2А (множественные эндокринные неоплазии). Это сочетание гиперпаратиреоза с опухолями других эндокринных органов – рак щитовидной железы (медуллярный) , опухоль поджелудочной железы, опухоль надпочечников- феохромоцитома и т.д.).
Синдром других заболеваний – вторичный гиперпаратиреоз,
Повышение ПТГ физиологическое на фоне гипокальциемии разных причин: хроническая почечная недостаточность, и самая частая причина повышения паратгормона — дефицит витамина Д (витамина солнца), его длительная хроническая нехватка, особенно в дозах ниже 14 нг\мл, называется «рахитом у взрослых», а правильнее -остеомаляция, и может привести к образованию обратимой гиперплазии паращитовидных желез с повышенной продукцией паратгормона.
Третичный гиперпаратиреоз (чаще вследствие почечной недостаточности уже на гемодиализе!). Это формирование аденомы паращитовидных желез при длительно существующем вторичном гиперпаратиреозе.
Из лабораторных анализов обращает на себя внимание различие в концентрации кальция/фосфора при разных формах ГПТ.
Например, при первичном гиперпаратиреозе – паратгормон в крови повышен, кальций повышен!! (но может быть и нормальная концентрация в крови — нормокальциемический вариант гиперпаратиреоза) 25-ОН витамин Д повышен, фосфор крови снижен, кальций суточной мочи повышен\нормальный (особенно нормокальциурия – подтверждает первичный гиперпаратиреоз) . Кроме того повышено соотношение (более 32) хлор/фосфор – как проявление первичного гиперпаратироеза и его действия на почки.
Вторичный гиперпаратиреоз — паратгормон в крови повышен, кальций снижен!!, фосфор крови повышен, кальций суточной мочи повышен, 25-ОН витамин Д снижен.
При гиперпаратиреозе может наблюдаться дислипидемия, то есть атеросклероз! (повышение ЛПОНП-липопротеидов очень низкой плотности – «плохих жиров», повышен коэффициент атерогенности), что устраняется после оперативного вмешательства.
Итак, диагностика ГПТ включает:
— кровь на кальций ионизированный, общий, фосфор, паратгормон, щелочную фосфатазу, остеокальцин, креатинин, сахар крови, ТТГ, Т4 свободный
— суточная моча на потерю кальция и фосфора
— УЗИ щитовидной железы и паращитовидных желез (есть такая зависимость — при МКБ +гиперпаратиреозе — аденома паращитовидной железы чаще локализуется слева и др.)
— ЭКГ (могут быть изменения — такие как брадикардия, двугорбый ST, укорочение QT и др.)
— лучший метод визуализации паращитовидных железы!сцинтиграфия методом субтракции), проводят в ГБ №31,
см. фото
— рентген костей – наблюдаются явления субпериостальной резорбции, а также для гиперпаратиреоза характерна картина «мыльной пены» за счёт множественных мелких кист, бедренная кость в виде «пастушьего посоха», «колоколообразная» грудная клетка, «рыбьи» позвонки, кальцификация хрящей, истончение кортикального слоя зубных альвеол)
— липидограмма,
— УЗИ ОБП и почек,
— общий белок + белквые фракции+ М – градиент, белок Бенс-Джонса в моче,
— в клиническом анализе крови наблюдается — анемия (угнетение эритропоэза), лейкопения, эозинопения, лимфоцитоз, повышение СОЭ,
— при осмотре окулиста — отложение солей в глазном яблоке «рисовые зёрна» — при выраженном случае видно без щелевой лампы.
— денситомерия – подтверждение остеопороза.
— увеличивается концентрация лимонной кислоты на 70-80%.
Медикаментозные тесты диагностики.
N.B.!Тест с тиазидными диуретиками- до теста определяют потерю кальция с мочой, кальций и паратгормон крови,
затем дают Гипотиазид 50 мг * 2 раза/сут, 3 дня, и см. те же параметры, если – вырастет уровень кальция крови, паратгормон останется неизменным, уменьшится экскреция кальция с мочой, то это Первичный ГПТ.
Тест с гидрокортизоном- по100-200 мг/сут 10 дней ,при гиперпаратиреозе концентрация кальция крови не меняется , при других причинах снижается. (саркоидозе, болезнях крови и др .).
Кроме того, проводится пробное лечение витамином Д: при первичном гиперпаратиреозе, уровень кальция резко повысится, при вторичном гиперпаратиреозе — уровень кальция не меняется.
Лечение: первичного и третичного гиперпаратироеза — только оперативное! Иначе человеку грозит гиперапартиреиодный криз, а это жизнеугрожаемое состояние! особенно при уровне общего кальция более 3 ммоль/л и более 400 мг/выделения кальция в суточной моче).
Показания к оперативному вмешательству:
— эпизоды гиперкальциемических кризов, (даже один!!!)
— уменьшение клиренса креатинина на 30% от возрастной нормы,
— увеличение экскреции кальция с мочой более чем в 2-3 раза, (10 ммоль/сут или 400 мг/24 часа),
— МКБ,
— тяжёлый остеопороз, (Т критерий более !- 2.5 ),
— существенное увеличение серологической концентрации кальция крови. (кальций ионизированный более 3.0 ммоль/л).
Противопоказания к операции – ХПН (хроническая почечная недостаточность).
При более мягких формах и противопоказаниям к операции можно провести лечение ГЗТ (особенно у женщин в менопаузе), ГЗТ снижает немного уровень сыворотчного кальция и лечение бисфосфанатами.
Есть дополнительная альтернатива — это лечение кальций- миметиками (это антагонист кальцийчувствительных рецепторов –снижает концентрацию паратгормона и кальция крови) -МИМПАРА 30 мг, 60 мг, 90 мг, используется совместно с бисфосфонатами.
Мимпара используется только при вторичном и третичной ГПТ!
Данных для использования при первичном гиперпаратиреозе нет.
При первичном гиперпаратиреозе (до операции), под контролем уровня кальция крови;
дополнительная жидкость( 2-2.5-3 л/сут)+лечение бисфосфонатами.
Гиперпаратироез, если он вызван нехваткой витамина Д и кальция, может быть пролечен медикаментозно, и понятно какими препаратами – витамина Д и кальция. Витамин Д используется в больших дозах – 40000 единиц еженедельно первые 8 недель, потом по 20000 в неделю под контролем биохимии крови.
Ниже короткий клинический случай .
Специальной подготовки к исследованию не требуется. Необходимо следовать общим требованиям подготовки к исследованиям.
ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЯМ:
1. Для большинства исследований кровь рекомендуется сдавать утром, в период с 8 до 11 часов, натощак (между последним приемом пищи и взятием крови должно пройти не менее 8-ми часов, воду можно пить в обычном режиме), накануне исследования легкий ужин с ограничением приема жирной пищи. Для тестов на инфекции и экстренных исследований допустимо сдавать кровь через 4-6 часов после последнего приема пищи.
2. ВНИМАНИЕ! Специальные правила подготовки для ряда тестов: строго натощак, после 12-14 часового голодания, следует сдавать кровь на гастрин-17, липидный профиль (холестерин общий, холестерин-ЛПВП, холестерин-ЛПНП, холестерин-ЛПОНП, триглицериды, липопротеин (а), аполипо-протен А1, аполипопротеин В); глюкозотолерантный тест выполняется утром натощак после 12-16 часов голодания.
3. Накануне исследования (в течение 24 часов) исключить алкоголь, интенсивные физические нагрузки, прием лекарственных препаратов (по согласованию с врачом).
4. За 1-2 часа до сдачи крови воздержаться от курения, не употреблять сок, чай, кофе, можно пить негазированную воду. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
5. Не следует сдавать кровь для лабораторного исследования сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
6. При контроле лабораторных показателей в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток и пр.
7. Кровь для исследований нужно сдавать до начала приема лекарственных препаратов или не ранее, чем через 10–14 дней после их отмены. Для оценки контроля эффективности лечения любыми препаратами нужно проводить исследование спустя 7–14 дней после последнего приема препарата.
Если Вы принимаете лекарства, обязательно предупредите об этом лечащего врача.



