Мононуклеоз сколько дней держится температура
 Инфекционный мононуклеоз – вирусное заболевание, вызываемое вирусом Эпштейн-Барра и характеризующееся лихорадкой, увеличением всех групп лимфатических узлов, печени, селезенки и появлением налетов на миндалинах.
Инфекционный мононуклеоз – вирусное заболевание, вызываемое вирусом Эпштейн-Барра и характеризующееся лихорадкой, увеличением всех групп лимфатических узлов, печени, селезенки и появлением налетов на миндалинах.
Источником инфекции является больной человек или вирусоноситель. Передача заразного начала происходит воздушно-капельным путем при тесном контакте с источником болезни. Болеют чаще всего дети в возрасте 3-7 лет и подростки. После перенесенного заболевания вирус пожизненно остается в организме человека и возможно играет роль в возникновении злокачественных новообразований.
Клиническая картина.
Скрытый период болезни от 4 до 28 дней, но чаще 7-10 дней. Заболевание начинается с повышения температуры и появления заложенности носа без обильных слизистых выделений. В это же время можно заметить увеличение заднешейных лимфатических узлов, которые увеличиваются до 15-25 мм и хорошо заметны при повороте головы в противоположную сторону.


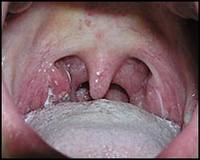
Лицо становится отечным, дыхание через нос затруднено, и ребенок вынужден дышать открытым ртом, так называемый «аденоидный» тип лица. Во время сна дыхание становится храпящим, что довольно часто пугает родителей. С 3-5 дня от начала заболевания появляются налеты на миндалинах грязно-серого цвета, рыхлые, легко снимаются и сохраняются в течение 1-2 недель, даже на фоне лечения антибиотиками, так как больному ребенку довольно часто ставят диагноз ангины.
У некоторых больных может появиться темный цвет мочи и легкая желтушность кожи и склер вследствие поражения печени. Иногда появляется сыпь на коже, особенно при лечении «ангины» ампициллином. Температура при инфекционном мононуклеозе, в отличие от ангин, может сохраняться в течение 2-3 недель высокой даже на фоне лечения антибиотиками и другими препаратами. Обнаруживается также увеличение селезенки и печени, которые выступают из-под края реберной дуги на 2-3 см, мягкие, плохо пальпируются.
Комплекс вышеперечисленных симптомов является опорным синдромом для диагностики мононуклеоза. При этом заболевании появляются характерные изменения со стороны общего анализа крови, которые адекватно может оценить только врач. Заболевание чаще всего продолжается в течение месяца, но могут быть затяжные и даже хронические формы болезни. Может быть активизация мононуклеоза, даже через несколько лет после перенесенного заболевания, при воздействии факторов, снижающих иммунитет. При тяжелом течении мононуклеоза встречается разрыв селезенки и возникновение удушья вследствие увеличения лимфоузлов вокруг трахеи и бронхов и миндалин кольца Вальдеера-Пирогова.
Дифференциальная диагностика инфекционного мононуклеоза приводится с ангинами, заболеваниями крови, вирусными гепатитами, иерсиниозами, респираторной инфекцией.
Профилактика
После перенесенного мононуклеоза необходимо в течение 6 месяцев соблюдать диету, щадящую печень и находиться на диспансерном наблюдении со сдачей биохимических анализов. Заключительная дезинфекция на дому у больных не проводится и карантин не накладывается. Специфические средства профилактики инфекционного мононуклеоза не разработаны.
Инфекционный мононуклеоз у детей — вирусное заболевание, которое поражает в основном детей от 2–3 лет и до подросткового возраста. Заболевание встречается также у взрослых. У маленьких детей — до двух лет — регистрируется очень редко, и, что нетипично, протекает легче, чем у старшего возраста.
Заболевание передается контактно-бытовым и воздушно-капельным путем, характерна спорадическая заболеваемость — эпидемий не бывает. Инкубационный период может быть разным — от нескольких дней до двух месяцев. При заболевании поражается лимфоидная ткань — лимфоузлы, миндалины носоглотки, селезенка, может также присоединиться поражение печени. Из общих симптомов иногда встречаются катаральные явления, но чаще — слабость, головокружения, заложенность носа, отек миндалин и увеличение аденоидной ткани в носоглотке — ребенок храпит во сне, что детям несвойственно.
Мононуклеоз у детей вызывает увеличение лимфоузлов, чаще шейных, но могут увеличиться и другие. Самая характерная особенность мононуклеоза, по которой ставят окончательный диагноз — необычная картина крови, в которой появляются особые крупные клетки — эти пораженные вирусом лейкоциты называются атипичными мононуклеарами, и их опытный врач-лаборант ни с чем не спутает. В спорных случаях нужна консультация врача-гематолога.
Продолжается заболевание 2–3 недели и заканчивается обычно выздоровлением, иногда могут присоединиться бактериальные осложнения — отит, ангина, пневмония, которые лечатся стандартно — антибиотиками и симптоматическими средствами.
Сам же мононуклеоз у детей, как все вирусные заболевания, не имеет специфического лечения, применяют витамины, обильное питье, постельный режим, при головных болях и повышенной температуре — жаропонижающие средства.
Карантин при заболевании мононуклеозом в детском коллективе не объявляется. В связи с тем, что при заболевании поражаются компоненты «белой крови» — лейкоциты — будет нелишним наблюдаться некоторое время у детского гематолога, особенно в случаях, когда картина крови долго не приходит в норму.
После прекращения клинически выраженного заболевания надо помнить, что была поражена иммунная система, а она не восстанавливается в одночасье. Детей на год освобождают от профилактических прививок, ограничивают физические нагрузки. Очень плохо переносится такими детьми пребывание на солнце — загорать в ближайшее лето надо очень осторожно. В остальном заболевание протекает доброкачественно и излечивается полностью.
Ангина или мононуклеоз?
 Вирусный мононуклеоз заболевание, встречающееся нечасто, но порой его путают с обыкновенной ангиной, которая более известна. Однако лечение этих заболеваний совершенно разное и потому неверный диагноз может привести к серьезным осложнениям. Как отличить одно заболевание от другого? Что делать, если врач назначает антибиотик за антибиотиком, а эффекта от них никакого?
Вирусный мононуклеоз заболевание, встречающееся нечасто, но порой его путают с обыкновенной ангиной, которая более известна. Однако лечение этих заболеваний совершенно разное и потому неверный диагноз может привести к серьезным осложнениям. Как отличить одно заболевание от другого? Что делать, если врач назначает антибиотик за антибиотиком, а эффекта от них никакого?
Вирусы и бактерии
Прежде всего, нужно понять простую вещь: вирусы и бактерии по сути своей разные. Если вирус — это внеклеточная форма жизни, представляющая собой упрощенную паразитическую структуру, способную проникать в живую клетку и размножаться внутри нее, то бактерия — это микроскопический организм (чаще одноклеточный), обладающий клеточной стенкой. Вирусы создают благоприятные условия для активизации роста числа бактерий, тогда как бактерии не влияют на вирусы равно также, как и антибиотики (противобактериальные препараты).
Ангина
Возбудителями ангины являются бактерии — стептококки и стафилококки. Сама по себе ангина представляет собой бактериальное заболевание всего организма, проявляющееся острым воспалительным процессом в лимфаденоидной ткани глотки, а точнее — в миндалинах. Заболевание передается воздушно-капельным путем при контакте с больным человеком. Однако заразиться ангиной можно и бытовым способом — через грязные руки, предметы и продукты питания.
Существует несколько видов ангины, но наиболее распространенные — лакунарная и фолликулярная. Лакунарная ангина выглядит следующим образом: красные миндалины покрыты бело-желтым гнойным налетом. При фолликулярной ангине миндалины усыпаны светло-желтыми пузырьками, похожими на крупинки. Другими наиболее частыми симптомами ангины являются сильные боли в горле (особенно при глотании), высокая температура (39–40 градусов и даже выше), общая слабость, недомогание, головные боли, а также увеличение лимфатических узлов под нижней челюстью и их болезненность при прощупывании. У детей, особенно в дошкольном возрасте, ангина может сопровождаться и другими симптомами: сильное слюноотделение, ребенок не может нормально разжать челюсти, иногда встречаются острые боли в ухе, как при отите. Если малыш еще не умеет говорить, то о боли в горле чаще всего свидетельствует отказ от еды, а порой и питья.
Если у ребенка появляются признаки ангины, то необходимо сразу же вызвать врача. Помните, что детей в возрасте до года с диагнозом ангина практически всегда госпитализируют в инфекционное отделение ближайшей детской больницы. Так что к такому повороту событий тоже нужно быть готовыми. Если же ребенка оставили на домашнем лечении, то ежедневно к нему должен приходить дежурный врач из районной поликлиники для контроля состояния больного.
В качестве лечения назначаются антибиотики. Кроме того, больным малышам рекомендуется обильное теплое питье, мягкая неприправленная пища (кашки, некислые пюре, крем-супы, пудинги, йогурты, кисели) и постельный режим. Врач также может назначать жаропонижающие препараты, но применять их нужно не раньше, чем температура тела ребенка поднимется до 38–38,5 градусов (до 3 лет максимально допустимый порог — 38, в более старшем возрасте можно «дотянуть» и до 38,5). Сбивать более низкую температуру не рекомендуется, так как в этом температурном режиме (от 37 до 38,5) организм естественным образом борется с болезнью. Для детей, освоивших непростую науку полоскания горла, скорее всего, будут назначены ежечасные процедуры. Для полосканий применяются отвары календулы, ромашки, шалфея, эвкалипта и специальные травяные смеси, которые можно купить в любой аптеке.
Важно обеспечить больному ребенку максимум комфорта. Комната, в которой он находится, должна хорошо проветриваться (как минимум 2 раза в день, а лучше 3–4). Кроме того, нужна тишина, так как громкие звуки могут вызвать головную боль. Крепкий сон — тоже хорошее лекарство, поэтому если ребенок маленький, капризничает и плохо спит, врач может посоветовать успокоительные препараты.
Высокая температура вызывает усиленное испарение влаги с поверхности кожи, поэтому больной малыш нуждается в обильном теплом питье, но ни в коем случае не в горячем! Лучше всего, если это будет кисель, молоко, отвар из трав или обычная теплая вода. Именно вода предотвращает обезвоживание, помогает почкам справиться с общей интоксикацией организма и в некоторой степени даже снижает температуру.
При очень высокой температуре избегайте всех видов подгузников, теплых одеял и теплой одежды — все это может дать дополнительный перегрев детскому организму и даже привести к тепловому удару. Лучше всего подойдет легкое одеяло или даже простыня (если в квартире тепло) и легкая пижама. Если жаропонижающие препараты не оказывают должного эффекта, то снизить температуру можно слабым раствором уксуса (1–2 столовые ложки на 1 л очень теплой воды). Этим раствором протирают лоб малыша, коленные и локтевые сгибы, запястья и пятки. Также можно сделать влажное обертывание. Для этого потребуется намоченная в горячей воде простыня, в которую нужно завернуть ребенка целиком, оставив свободными шею и голову. Пока вы совершите все необходимые манипуляции, простыня остынет, так что не нужно мочить ее в холодной воде — это только навредит. Теплое обертывание не причинит дискомфорта ребенку, а испаряющаяся влага «заберет» с собой излишки тепла из тела больного. Процедура не должна занимать более 10–20 минут, в зависимости от возраста малыша.
Важно понимать, что только народными средствами вылечить ангину практически невозможно. Поэтому антибиотики принимать придется. Кроме того, ангина наносит серьезный удар по организму ребенка и его иммунитету. После того, как малыш поправится, нужно будет восстановить естественную микрофлору желудочно-кишечного тракта, «убитую» антибиотиками, с помощью специальных лекарств. Нелишним будет также попить витамины, а в особо тяжелых случаях — иммуномодулирующие препараты. Их также назначает лечащий врач. В течение двух месяцев после заболевания нужно беречь организм ребенка от переохлаждения, а сразу после — сдать общий анализ крови.
Сама по себе ангина не настолько страшна, как осложнения, которые могут развиться в результате заболевания. На ранних сроках при ангине могут появиться абсцессы глотки (полости, заполненные гноем), инфекция может распространиться в грудную клетку и в полость черепа с развитием воспаления оболочек мозга (менингит), может проявиться инфекционно-токсический шок (отравление организма продуктами жизнедеятельности микробов) и даже сепсис (проникновение инфекции в кровь и распространение ее по всему организму). В более поздние сроки (от 2 до 4 недель заболевания) может развиться ревматизм и воспаление почек. К счастью все эти осложнения чрезвычайно редкое явление, но чтобы избежать их, необходимо вовремя и правильно диагностировать заболевание, назначить соответствующее лечение и строго придерживаться рекомендаций лечащего врача.
Категорически нельзя смазывать ребенку больное горло, пытаться снимать налет с миндалин, так как эти процедуры опасны и могут привести к развитию абсцесса. В этом случае малышу не миновать операции.
Мононуклеоз
Ангина может быть не только самостоятельным заболеванием, но одним из проявлений другого, не менее опасного недуга. Инфекционный мононуклеоз (другие его названия — болезнь Филатова, моноцитарная ангина, доброкачественный лимфобластоз и др.) — это острое вирусное заболевание, возбудителем которого является вирус Эпштейн-Барра из семейства герпес-вирусов. Заболевание характеризуется воспалительным процессом в глотке (вторичной ангиной) увеличением лимфатических узлов, селезенки, печени и заметными изменениями лейкоцитарной формулы крови. Передается заболевание, как и ангина, при контакте с больным человеком воздушно-капельным или бытовым путем.
Мононуклеоз встречается гораздо реже обыкновенной ангины, однако ученые утверждают, что взрослое население Земли инфицировано различными вирусами герпеса 95%, дети до 14 лет — на 75%. Но все они являются только носителями, заболевает же менее 10% людей. Важно, что заболевание связано с пониженным иммунитетом, так что толчком к развитию болезни может стать обычная простуда.
Основными симптомами мононуклеоза являются озноб, незначительная температура (37–37,5 градусов, хотя при остром течении болезни возможны высокие показания), повышенная потливость, вторичная ангина, заметное увеличение лимфатических узлов (особенно затылочных, шейных, подчелюстных и паховых). Кроме того, заметно изменяется клиническая картина крови, так что отличить мононуклеоз от ангины очень просто, если провести соответствующие тесты (общий анализ крови и тест на мононуклеары). При положительных результатах общих анализов, врач может назначить и другие, дополнительные. Самое главное, что позволяет на первых порах поставить под сомнение диагноз «ангина» — это заметное увеличение размеров печени и селезенки больного, характерные для мононуклеоза. Конечно, для невооруженного глаза родителя ничего не будет видно, но врач сможет прощупать внутренние органы и отметить увеличение их размеров.
Что касается лечения, то антибиотики здесь не помогут. Мало того, они ослабят организм ребенка еще больше. При легкой форме мононуклеоза в качестве лечения обычно назначают антигистаминные препараты, полоскание горла, капли в нос и по показаниям — гепатопротекторы. В более тяжелых случаях назначаются внутримышечные инъекции глюкокортикостероидов (в частности, преднизолона) и препараты интерферона, которые снизят вероятность развития хронического заболевания.
Не менее важно для больных мононуклеозом соблюдать постельный режим, давать жаропонижающие препараты только при температуре выше 38–38,5 градусов, не перегревать ребенка и давать обильное теплое питье. В качестве рекомендаций детям старшего возраста назначается диета: в последующие полгода (иногда меньше) из дневного рациона ребенка придется исключить жирные, жареные и острые блюда и все то, что оказывает дополнительную нагрузку на печень. Приветствуются постные мясные продукты, рыба, овощи в неограниченном количестве и фрукты в свежем, отварном или запеченном виде.
После выздоровления рекомендуется регулярное посещение врача в течение некоторого периода времени (полгода-год), врач назначит и дополнительные исследования, в частности, ЭКГ, анализы крови и мочи.
Эпидемия поцелуев
«Умри, но не давай поцелуя без любви» — этот совет из старого классического произведения Шекспира современным подросткам наверняка покажется смешным. Чего не скажешь о специалистах. Уж они-то знают, чем оборачиваются «беспорядочные» поцелуи. В последнее время дело дошло чуть ли не до эпидемии. Речь об инфекционном мононуклеозе — вирусном заболевании, вспышка которого в последнее время наблюдается среди детей и подростков крупных российских городов. В преддверии популярного у тинейджеров Валентинова дня напомнить об этом совсем нелишне.
Подхватить вирус можно не только при поцелуе, но и во время близкого соприкосновения в танце, в потасовке на школьной перемене, в транспортной сутолоке: заражение, как правило, происходит воздушно-капельным, контактным путём. В одной из московских школ эпидемия мононуклеоза вспыхнула из-за телефонного аппарата, по которому звонил больной ребёнок, а потом им пользовались другие — и дети, и взрослые. Заболеванию способствует скученность, оно передаётся через плохо вымытую посуду, ручки дверей, водопроводные краны, за которые брался больной.
Возбудитель мононуклеоза — вирус Эпштейна — Барр из семейства герпес-вирусов. Это так называемый латентный вирус, и большинство из нас — его носители. Но заболевают мононуклеозом чаще всего именно дети дошкольного и школьного возраста. Ситуацию осложняют перенесённый стресс, серьёзные психические и физические нагрузки. А под жёстким жизненным прессом нынче находятся все наши дети. Даже в самых благополучных семьях они не застрахованы от стрессов и нагрузок. Активизации попавших в организм вирусов могут способствовать самые банальные, казалось бы, причины: ссоры или развод родителей, непонимание лучшей подруги, друга, даже просто невозможность выспаться в течение недели, перегревание, переохлаждение.
Предписан домашний арест
Мононуклеоз начинается высокой температурой. Она не сбивается традиционными лекарственными препаратами и держится 2—3 недели. У заболевшего значительно увеличиваются лимфатические узлы (чаще всего шейные), развивается сильнейшая ангина. Иногда горло распухает так, что бедолага вынужден спать сидя, чтобы не задохнуться. К сожалению, педиатры не всегда сразу ставят правильный диагноз: считают, что это тяжёлая ангина или — при не сильно распухшем горле — просто ОРВИ. Специалисты неприятный диагноз вычисляют сразу. Помимо вышеперечисленных симптомов верный признак мононуклеоза — увеличенные печень и селезёнка.
Окончательный вывод можно сделать, взяв у заболевшего анализ крови. Мононуклеоз легко вычисляется по спектру специфических антител к вирусу Эпштейна — Барр (IgM и IgG). Если у ребёнка или подростка в течение 10 дней держится температура, увеличены лимфатические узлы, такое исследование сделать просто необходимо.
Острый период болезни длится около 3 недель. В это время страдающий мононуклеозом представляет опасность для окружающих.
А посему на 3 недели придётся посадить его под домашний арест, а его близким — соблюдать правила антивирусной безопасности: не целоваться с захворавшим, не пользоваться его посудой, чашки, ложки, тарелки мыть отдельной губкой, ополаскивать кипятком, а бельё и личные вещи — кипятить в течение 5—10 минут.
На зарядку, если хочешь быть здоров!
Раньше считалось, что при мононуклеозе госпитализация в инфекционную больницу обязательна. Теперь, если подцепившему это заболевание могут обеспечить надлежащий уход, можно лечиться дома. Но при этом анализ крови необходимо делать раз в 3 дня.
Любые вирусные заболевания плохо поддаются лечению обычными лекарствами, и вирус Эпштейна-Барр не исключение. При мононуклеозе ставка делается на мобилизацию внутренних сил организма больного. Поэтому ему назначают интерферон, различные иммуностимуляторы. В некоторых случаях врач может прописать антибиотики, жаропонижающие средства. Они направлены не столько против вируса, сколько против сопутствующих осложнений. Пока держится высокая температура, больные обычно едят весьма неохотно, в основном пьют много жидкости. В этом случае особенно полезны натуральные соки без консервантов, сладкий чай с лимоном, некислые морсы и компоты.
Зато потом, когда температура нормализуется, у выздоравливающего разыгрывается волчий аппетит. Важно лишь ввести его в нужные рамки: не менее полугода придётся соблюдать диету с ограничением сливочного масла, сметаны, яичного желтка, сыра, сосисок и колбас. Маринованные, копчёные, острые и жареные продукты вообще под запретом, а также торты, пирожные, кофе, мороженое, шоколад, горох, фасоль, мясные и куриные бульоны. Рекомендуется отдать предпочтение молочным продуктам, овощным супам, пюре, нежирной рыбе, мясу, сладким фруктам, некислым ягодам, капусте, моркови, свёкле, тыкве, кабачкам, различным кашам, макаронным изделиям, хлебу грубого помола.
Перенёсшего мононуклеоз обязательно должен наблюдать врач-гепатолог, регулярно направляя на серологические и биохимические исследования крови. Вчерашнему больному нужно много спать: в течение полугода он может быстро уставать, чувствовать себя слабым и разбитым. Для предупреждения возможных осложнений таким детям запрещается заниматься физкультурой, посещать спортивные секции, участвовать в соревнованиях, турпоходах. А вот занятия лечебной физкультурой, наоборот, желательны. Пойдут на пользу и спокойные, неторопливые прогулки на свежем воздухе. И, конечно, хорошее настроение: вирусы не любят связываться с оптимистами. К счастью, мононуклеозом болеют только раз в жизни, после чего к этому заболеванию остаётся пожизненный иммунитет.
Алексей Петров
Инфекционный мононуклеоз (ИМ) – полиэтиологическое заболевание, вызываемое вирусами семейства Herpesviridae, протекающее с лихорадкой, ангиной, полиаде6нитом, увеличением печени и селезёнки, появлением атипичных мононуклеаров в периферической крови. По международной классификации болезней 10-го пересмотра различают: В27.0 – мононуклеоз, вызванный гамма-герпетическим Эпштейн – Барр вирусом (EBV); В27.1 – цитомегаловирусный мононуклеоз; В27.8 – инфекционный мононуклеоз другой этиологии; В27.9 – инфекционный мононуклеоз неуточненный .
Герпесвирусные инфекции широко распространены среди детей и взрослых. По данным ВОЗ до 90 % взрослого и детского населения планеты инфицировано герпесвирусами, причем у 50 % из них отмечают манифестное, рецидивирующее течение вызываемых ими заболеваний. Инфекционный мононуклеоз является наиболее характерным типичным клиническим проявлением герпесвирусных инфекций. В мире инфекционным мононуклеозом ежегодно заболевают от 16 до 800 лиц на 100 тыс. населения. В России ежегодно регистрируют 40–80 случаев инфекционного мононуклеоза на 100 тыс. населения . Большинство клиницистов связывают инфекционный мононуклеоз с вирусом Эпштейна – Барр, хотя в настоящее время доказана роль цитомегаловируса (5-й тип) и вируса герпеса человека 6-го типа, а также вирусов простого герпеса 1-го, 2-го типов в этиологии заболевания . Установлена роль вируса Эпштейна – Барр в развитии злокачественных новообразований, аутоиммунных, неврологических заболеваний и синдрома хронической усталости . Показано, что после перенесённой инфекции новое поколение В-клеток содержит несколько генокопий вируса Эпштейна – Барр в латентной форме, в результате чего вирус может длительно персистировать в организме, вызывая иммунодефицитное состояние и повышая риск развития онкогематологических заболеваний . В крови у часто болеющих детей выявлена определённая концентрация цитомегаловируса и вируса Эпштейна – Барр. Вероятно, персистенция инфекции приводит к возникновению иммунной недостаточности, на фоне которой формируется частая заболеваемость . В последние годы доказана гепатотропность герпетических вирусов, которые могут вызывать различные поражения печени – от бессимптомного гепатита до гепатоцеллюлярной карциномы .
Инфекционным мононуклеозом преимущественно болеют дети: их доля в суммарной заболеваемости достигает 65–80 %. Исключение составляют дети первых 6–7 месяцев жизни, защищенные материнскими антителами .
Цель исследования
Целью исследования является анализ особенностей клинического течения инфекционного мононуклеоза у детей в современных условиях.
Материал и методы исследования
Для проведения исследования была проведена экспертная оценка 32 историй болезни больных с инфекционным мононуклеозом. Под наблюдением находились дети, госпитализированные в инфекционный стационар г. Чебоксары. Лабораторная диагностика проводилась методом качественного иммунохроматографического экспресс-теста для определения специфических IgМ-антител к вирусному капсидному антигену (VCA) вируса Эпштейна–Барр в сыворотке крови, методом иммуноферментного анализа с определением в крови маркеров Эпштейн–Барр вирусной инфекции (IgM VCA), определялась ДНК-EBV методом полимеразной цепной реакции.
Для статистической обработки данных исследования использован параметрический метод с определением доверительных границ средних величин и относительных показателей генеральной совокупности. Заданная степень вероятности безошибочного прогноза Р=95 %, при этом t=2. Проводился корреляционный анализ с определением коэффициента корреляции Пирсона.
Результаты исследования
Из 32 наблюдаемых пациентов мальчики составляли 69 %, девочки – 31 % (22 и 10 детей соответственно).
Максимальная заболеваемость инфекционного мононуклеоза приходится на 4–8-летний возраст, дети первого года жизни болеют редко. В нашем исследовании большинство заболевших (44 %) составили дети дошкольного возраста, самой малочисленной группой (3 %) оказались дети грудного возраста, детей от 1 до 3 лет было 22 %, 7–12 лет – 22 %, старше 12 лет – 9 %.
Согласно данным некоторых исследований, этиология инфекционного мононуклеоза зависит от возраста . Так, у детей первых 4 лет жизни чаще (37,2 %) определяется цитомегаловирусная этиология; у детей в возрасте от 4 до 7 лет чаще наблюдается Эпштейн – Барр вирусная инфекция (76,2 %) с манифестными формами заболевания с характерными клиническими симптомами и гематологическими изменениями (атипичные мононуклеары выявлены у 94,6 % пациентов); в старших возрастных группах достоверно чаще развивается микст-инфекция, тяжелая степень болезни, чаще встречается поражение печени. Риск хронизации инфекции возникает с 4-летнего возраста и более характерен для подростков и взрослых .
Наблюдаемые нами пациенты с инфекционным мононуклеозом были обследованы с целью выяснения этиологии заболевания. У всех больных подтверждена причастность к заболеванию вируса Эпштейна – Барр: у 19 % детей методом полимеразной цепной реакции в пробе крови, у 31 % – методом иммуноферментного анализа, у 50 % – с помощью экспресс-теста для определения специфических IgМ VCA.
У 56 % детей диагностировано заболевание средней степени тяжести, у 44 % – тяжёлой.
У большинства обследуемых детей (47 %) наблюдались жалобы на заложенность носа, на боль в горле жаловались 19 %, недомогание – 35 %, головную боль – 10 %, боль в животе, рвоту – 7 %, кашель – 13 % детей.
Температура у больных мононуклеозом в течение первых 2–5 дней чаще бывает субфебрильной, а в период разгара поднимается выше 38 ºС в 83 % случаев и держится на протяжении первых двух недель болезни, иногда – месяц. Увеличение лимфоузлов и ангина наиболее выражены в первые две недели, наблюдаются в 98–99,3 % и 80,7–96 % соответственно, гепатоспленомегалия – на второй-третьей неделе (41–100 %) . Лимфоузлы увеличиваются симметрично, они болезненны, но подвижны, размеры их варьируются от мелкой горошины до грецкого ореха или куриного яйца. Чаще всего страдают заднешейные и затылочные лимфоузлы, но встречается и генерализованное увеличение. В клинической картине часто лидирует ангина, при этом в 85 % случаев на миндалинах появляются различные наложения. Небные миндалины отечны, налеты могут быть беловато-желтоватого или грязно-серого цвета, легко снимаются, ткань миндалины после снятия налёта обычно не кровоточит. Гиперемия ротоглотки обычно умеренно выражена, боль в горле незначительная. У 5 % больных появляется пятнисто-папулезная или папулезная сыпь, обычно на туловище и руках. Инфекционный мононуклеоз в большинстве случаев длится 2–4 нед. .
В нашем исследовании у всех детей наблюдалось повышение температуры, причём у большинства (75 %) её значение превышало 38 ºС. Увеличение лимфоузлов обнаруживалось у всех пациентов, преимущественно шейных групп. Изменения в ротоглотке характеризовались лёгкой гиперемией в 50 %, умеренной – в 22 %, яркой – в 28 % случаев. Увеличение миндалин зарегистрировано у 72 % детей, в 6 % случаев – III степени, при этом у 6 % больных наблюдался отёк нёбных дужек и миндалин. Наложения на миндалинах обнаружены у 81 % пациентов, по форме они были сплошными у 22 %, островчатыми – у 37 %, точечными – у 22 % детей, цвет их был в 19 % случаев жёлтым, в 66 % – белым. Гепатоспленомегалия выражена во всех возрастных группах, за исключением детей старшего школьного возраста, что подтверждено данными ультразвукового исследования. При проведении корреляционного анализа гепатоспленомегалии выявлена прямая высокая положительная корреляционная связь – коэффициент корреляции Пирсона 0,87 (рисунок). У 6 % детей наблюдалась экзантема. При проведении лабораторного исследования периферической крови выявлены атипичные мононуклеары у всех пациентов (таблица).
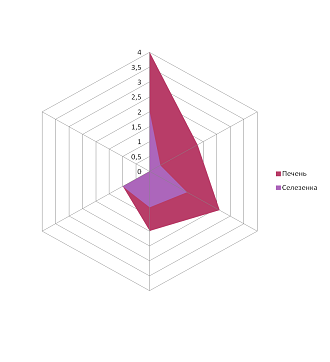
Гепатоспленомегалия при инфекционном мононуклеозе, прямая корреляционная связь
Клинические признаки и лабораторные показатели инфекционного мононуклеоза
|
Признаки и показатели |
Абсолютные значения |
Относительные значения (%) |
|
Гипертермия |
75 ± 15,3 |
|
|
Тонзиллит с наложениями на миндалинах |
81 ± 13,9 |
|
|
Затруднение носового дыхания |
47 ± 17,6 |
|
|
Увеличение лимфоузлов |
||
|
Гепатомегалия |
94 ± 8,4 |
|
|
Спленомегалия |
91 ± 10,1 |
|
|
Недомогание |
35 ± 16,9 |
|
|
Кашель |
13 ± 11,9 |
|
|
Атипичные мононуклеары |
||
|
Повышение уровня трансаминаз |
47 ± 17,6 |
У 31 % детей наблюдались сопутствующие заболевания, в том числе анемия – у 22 %, упадок питания – у 9 % больных.
При инфекционном мононуклеозе могут наблюдаться гематологические осложнения в виде аутоиммунной гемолитической анемии, тромбоцитопении, гранулоцитопении; возможен разрыв селезёнки. Из неврологических осложнений наблюдаются энцефалит, паралич черепных нервов, менингоэнцефалит, полиневрит. Со стороны органов пищеварения заболевание осложняют развитие сахарного диабета 1 типа, поражение печени; органов дыхания – пневмония, обструкция дыхательных путей, органов кровообращения – системный васкулит, перикардит и миокардит . В нашем исследовании у 47 % детей выявлен реактивный гепатит, у 3 % – бронхообструктивный синдром.
Выводы
Инфекционным мононуклеозом чаще болеют дети дошкольного возраста (44 ± 17,5 %). Основным этиологическим фактором является вирус Эпштейна – Барр. Тяжесть заболевания средней и тяжёлой степени встречается в 44 ± 17,5 % и 56 ± 17,5 % соответственно. Наиболее частыми жалобами являются повышение температуры, причём у большинства больных (75 ± 15,3 %) до фебрильного уровня, и затруднение носового дыхания (47 ± 17,6 %). Заболевание в абсолютном большинстве случаев (81 – 100 %) характеризуется тонзиллитом с различными наложениями на миндалинах, лимфаденопатией, гепатоспленомегалией, почти у половины детей (47 ± 17,6 %) развивается гепатит.
Рецензенты:
Иванова И.Е., д.м.н., зав. кафедрой педиатрии АУ Чувашии «Институт усовершенствования врачей» МЗ СР ЧР, г. Чебоксары;




