Болезнь пяточной кости
(Osteochondropathia tuber calcanei)
Остеохондропатия апофиза пяточной кости описана Хаглундом в 1907 г. и Шинцем в 1922 г. как асептический некроз апофиза пяточной кости. Чаще встречается у мальчиков в возрасте 11-16 лет. Причина возникновения – нарушение кровообращения апофиза пяточной кости в сочетании с частой травмой пяток при занятиях спортом.
Клиника. Заболевание начинается с острых или постепенно нарастающих болей в торце (области бугра пяточной кости на границе с подошвой) стопы, возникающих после нагрузки. При пальпации или разгибании стопы болевой синдром усиливается. В области торца пяточного бугра, ниже места прикрепления ахиллова сухожилия может отмечаться припухлость. Пациенты ходят с опорой на передний отдел стопы; бег, прыжки, занятия спортом становятся затрудненными или невозможными.
На рентгенограммах, особенно в боковой проекции, определяется уплотнение апофиза, расширение щели между апофизом и пяточной костью. Трудности рентгенологической диагностики связаны с тем, что в норме апофиз пяточной кости у детей имеет до 4-х ядер окостенения, среднее из которых, как правило, уплотнено, а смежные поверхности пяточной кости и апофиза зазубрены.
Наиболее характерным рентгенологическим признаком остеохондропатии является пятнистая структура уплотненного ядра окостенения. В дальнейшем наступает фрагментация апофиза, а затем и его перестройка – формируется новое губчатое вещество кости.
Лечение консервативное. Ограничивают физическую нагрузку, на время лечения прекращают занятия спортом. Применяют теплые ванночки и физиотерапевтическое лечение направленное на ускорение оссификации и обезболивание: УВЧ, лазротерапия, электрофорез новокаина и хлористого кальция. При сильном болевом синдроме назначают постельный режим, накладывают гипсовую повязку с моделированием сводов стопы. После ликвидации болей разрешают нагрузку на конечность по возрастающей. В отдельных случаях применяют туннелизацию бугра пяточной кости по Беку.
Содержание
Асептические некрозы кости
ОБЩАЯ ХАРАКТЕРИСТИКА
Асептический некроз кости (АНК) – разрушение участка кости как результат нарушения кровообращения. АНК часто приводит к инвалидизации пациентов (асептический некроз головки бедренной кости, мыщелков большеберцовой кости и т.д.) и требует длительного дорогостоящего лечения – например тотального эндопротезирования. Заболевание наиболее часто встречается у мужчин (8:1) молодого и среднего возрастов (более 2/3 всех случаев) и составляет 1.5-2% от всей ортопедической патологии. В США ежегодно выявляется 15000 случаев только АН головки бедренной кости.
АНК может быть:
А) первичным (результатом остеохондропатий, облитерации сосудов)
Б) вторичным (исходом тяжелого остеоартроза, дисплазии тазобедренного и других суставов, переломов с нарушением кровообращения – медиальные переломы шейки бедра, гнойных артритов, приема кортикостероидных препаратов и т.д.).
Согласно сосудистой теории, асептический некроз есть результат расстройства местного кровообращения, причем возможны два варианта: или нарушение проходимости артериальных стволов, или нарушение венозного оттока. Ряд авторов считали причиной заболевания закупорку артериальных стволов, что приводит к ишемии участка кости с последующим его некрозом. Другая группа исследователей считала аваскулярный некроз результатом первичных изменений в венах, обеспечивающих отток крови из головки бедра. При этом значительные расстройства венозной циркуляции могут обнаруживаться еще до появления видимых изменений на рентгенограмме. Между тем Lerische (1961) отметил, что при ишемических поражениях эти два типа нарушения кровообращения неразделимы, так как артериальное и венозное кровообращение находится в тесном физиологическом контакте. Наконец, высказано мнение (Kawai u. a., 1985), что общепринятая точка зрения на ишемическую этиологию остеонекроза головки бедренной кости требует пересмотра, поскольку причиной некроза могут быть нарушения липидного обмена влияющие на сосуды, а ишемия – вторична.В настоящее время за рубежом причиной первичного идиопатического (спонтанного) аваскулярного некроза считается ишемия (инфаркт) участка кости, возникшая как следствие нарушения липидного обмена. Активно стимулируют этот процесс все факторы нарушающие липидный обмен и микроциркуляцию – ожирение, курение, алкоголизм, инъекционная наркомания, длительный прием глюкокортикостероидов и цитостатиков. Отдельной строкой проходят вторичные АНК, возникающие после внутрисуставных переломов и гнойных артритов. Агрессивное травматичное вправление врожденного вывиха бедра у детей также способно привести к АН головки бедренной кости, как следствие перенатяжения связок с сосудами. Таким образом, в результате местного нарушения микроциркуляции происходит извращение процессов остеогенеза с динамической перегрузкой костных структур в зоне ишемии. Наблюдаются микропереломы костных балок, что проявляется в уплотнении в субхондральной области наиболее нагружаемого при опоре сегмента (верхненаружнопереднего сегмента головки бедра при АН головки бедренной кости). В дальнейшем по мере постепенного рассасывания некротических структур со стороны живой кости, окружающей некротический участок, и продолжающейся нагрузки на него происходит ослабление прочности балочной структуры и величина повреждений возрастает, возникает импрессионный перелом с образованием четкого участка некроза и нарушением контуров бедренной кости. Гистологически в этот период костные балки лишены остеоцитов, пространства между ними заполнены белковыми массами, участок остеонекроза отграничен фиброзной тканью
Одновременно с рассасыванием омертвевшего участка головки и формированием по окружности остеолитической зоны в прилежащих тканях, окружающих омертвевший сегмент, наблюдается усиленная васкуляризация и образование новых элементов костной ткани, образующих зону склероза. В дальнейшем, по мере вовлечения в процесс суставного хряща, развивается остеоартроз пораженного сустава.
Клиника и диагностикаКлиника и диагностика асептического некроза кости на ранних стадиях трудны, при этом часто (36-58,7%) встречаются диагностические ошибки. В большинстве случаях больные лечатся по поводу «поясничного остеохондроза», «радикулита» или «ишиаса», «артроза» суставов. Каждому третьему больному диагноз не выставляется вовсе.
Причины плохой и запоздалой диагностики следующие:
-
недостаточное знание практическими врачами этой патологии;
-
скрытое, постепенное начало заболевания;
-
отсутствие четких патогномоничных симптомов;
-
особенности болевого синдрома;
-
длительное сохранение достаточной подвижности в суставе, создающее видимость клинического благополучия;
-
Клиника. Первый признак асептического некроза головки бедра — боли, которые характеризуются неопределенной локализацией и склонность к широкой иррадиации: например при асептическом некрозе головки бедра — в область поясницы и ягодицы, голени; в паховую область, а особенно часто (до 70% случаев) — в область коленного сустава. Именно эти отдаленные болевые ощущения воспринимаются как основные и легко уводят от правильного диагноза.
-
Вначале боли малоинтенсивны, появляются при ходьбе, плохой погоде и исчезают в покое, постепенно становятся постоянными и более интенсивными, усиливаясь при нагрузке. После периода обострений порой наступает облегчение, но затем симптомы заболевания нарастают. В ряде случаев начало заболевания может быть внезапным.Одним из наиболее ранних симптомов заболевания — ограничения движений (особенно ротационных движений бедра — резкое ограничение внутренней ротации (80-85% случаев), сопровождающееся болевым синдромом. Затем отмечается ограничение отведения, а в последнюю очередь уменьшение подвижности в сагитальной плоскости. Это объясняется тем, что на первых порах остеонекроз по существу является внесуставным заболеванием, поскольку патологический процесс локализуется в субхондральной зоне кости под толщей интактного суставного хряща, очень долго сохраняющего свою жизнеспособность, и таким образом обеспечивающего на длительный срок хорошую функцию сустава (В. П. Прохоров, 1981).
Весьма характерна для асептического некроза его двусторонняя локализация (50-67% случаев) Патологический процесс, начавшись на одной стороне, в 90% случаев в течение года возникает и на другой.
Преимущественное поражение лиц мужского пола (80-90%) также можно использовать в качестве диагностического признака асептического некроза.
Общее состояние у больных с асептическим некрозом не меняется, клинический анализ крови остается в норме, за исключением повышения скорости оседания эритроцитов (до 50-60 мм/ч) , появления патологического фибриногена Б в коагулограмме и положительных значений ревмофактора в биохимическом анализе крови.
Рентгендиагностика. При рентгенологическом обследовании больных на ранних стадиях асептического некроза в наиболее нагружаемом ( например в верхненаружном участке головки бедра) выявляется очаговое уплотнение костной ткани в ее субхондральной области, связанное с эндостальным костеобразованием по периферии очага некроза и реактивным остеопорозом окружающей жизнеспособной кости. Порой отмечается пятнистый неравномерный пороз прилегающей кости или малые зоны уплотнения выглядят в виде дымки на фоне нормальной костной ткани. При этом нередко удается выявить достоверный признак асептического некроза — симптом «яичной скорлупы» в виде серповидной полоски просветления непосредственно под субхондральным слоем костной ткани (в верхнем полюсе головки при асептичесом некрозе головке бедра). Он связан с возникновением импрессионного перелома некротических трабекул и начинающейся деформацией головки.
В последние годы для своевременной диагностики некроза широко применяется метод радионуклидной остеосцинтиграфии, позволяющий обнаружить патологическую перестройку кости до ее рентгенологических проявлений. Для идиопатического некроза головки бедренной кости характерно наличие дефекта накопления радиофармацевтического препарата в области верхненаружного сегмента головки, проекционно соответствующего очагу некроза, в сочетании с повышенным накоплением препарата в пограничных с этим сегментом зонах.
Новые возможности для ранней диагностики асептического некроза и планирования оперативных вмешательств открываются с использованием при обследовании больных компьютерной томографии (рис.2). А так же магнитно-резонансная томография. Чувствительность МРТ исследования достигает 90 — 100% в начальных стадиях заболевания (рис 3).
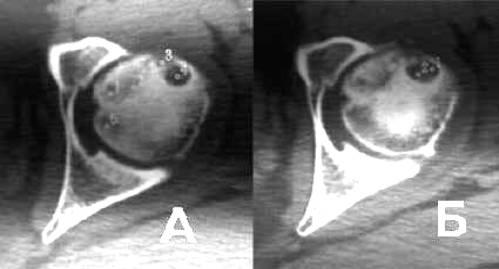
Рисунок 2. Компьютерная томография.
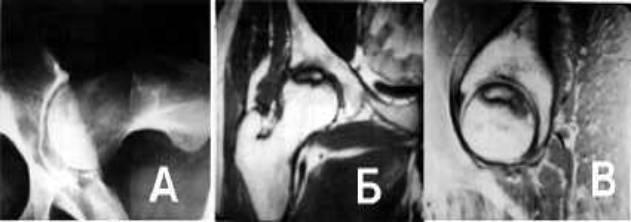
Рисунок 3. АНГБК. А — рентгенограмма по Лаунштейну, Б — МРТ фронтальная плоскость, В — МРТ горизонтальная плоскость.
4 стадии асептического некроза кости мы рассмотрим на примере асептического некроза головки бедра.
Первая стадия — стадия начальных явлений — клинически характеризуется периодически возникающими, чаще после нагрузки, болями в тазобедренном суставе, порой иррадиирующими. Движения в тазобедренном суставе сохранены. Рентгенологически: контуры головки бедра сохранены, суставная щель обычной высоты. Имеются очаги остеопороза и остеосклероза, на профильных рентгенограммах возможно выявление тонкой субхондральной линии просветления (симптом «яичной скорлупы»).
Вторая стадия — стадия импрессионного перелома, который сопровождается интенсивными болями. Боли становятся постоянными, не исчезая даже в покое. Отмечается характерная иррадиация болей и область коленного сустава, наблюдается атрофии мышц бедра. Наступает резкое ограничение ротационных движений, появляется ограничение отведения. Рентгенологически: нарушение контура головки бедра в виде уплощения или ступенеобразной деформации в ее наиболее верхнепередневнутренней части головки бедра за счет импрессии некротического очага, вокруг которого расположена зона остеолиза и реактивного склероза. Суставная щель неравномерно расширенна, суставная впадина остается интактной.
Третья стадия — стадия вторичного артроза, когда в патологический процесс вовлекается вертлужная впадина. Клинически отмечаются значительные боли — которые носят постоянный характер, а интенсивность их уменьшается лишь в покое Движения в тазобедренном суставе ограничены в трех плоскостях. Появляются сгибательно-приводящие контрактуры в пределах 10-15° и, как следствие — функциональное укорочение конечности. Нарушение походки, атрофия мышц. Рентгенологически: костные разрастания по краям вертлужной впадины, неравномерное сужение суставной щели. Контуры головки резко изменены, имеются костные разрастания. Очаг некроза, захватывающий до 1/2 и более головки, определяется отчетливо, по окружности его наблюдается широкая зона остеолиза и склероза.
Четвертая стадия — стадия исхода — характеризуется постоянными болями локализующимися в области тазобедренного сустава и часто в пояснично-кресцовом отделе позвоночника. Атрофия мышц бедра достигает 5-8см. ротационные движения отсутствуют, движения в сагитальной плоскости резко ограниченны. Значительно нарушает походку выраженная сгибательно-приводящая контрактура. Из-за болей больные вынужденны пользоваться тростью или палочкой. Рентгенологическая картина соответствует запущенной стадия деформирующего коксартроза. Определяется значительная деформация вертлужной впадины с грубыми краевыми разрастаниями. Суставная щель резко сужена, головка бедра седловидно деформрованна, имеет краевые разрастания, часто находится в положении подвывиха. Очаг некроза дифференцируется хуже, фрагментирован, склерозирован, ширина окружающих его зон остеолиза и склероза уменьшена, эти зоны пятнисты и неравномерны.
Лечение. Лечение АНК должно быть комплексным и дифференцированным в зависимости от стадии и клинического проявления заболевания, а прогноз заболевания зависит от ранней диагностики заболевания, распространенности остеонекроза и адекватной тактики лечения.
-
Консервативное лечение применяется в начальных стадиях болезни и является паллиативным по сущности. К нему относят:
Ортопедический режим. Особое значение имеет соблюдение ортопедического режима. Исследования свидетельствуют о том, что ходьба на костылях более 2-3 месяцев приводит к прогрессирующей гипотрофии и нарушению функции основных групп мышц, формированию стойкого болевого синдрома и вегетотрофических нарушений, нарушению двигательного стереотипа. Это отягощает ортопедический статус больных. Не следует ограничивать двигательную активность пациента, достаточно лишь исключить инерционные нагрузки на сустав (бег, прыжки, подъем тяжести), использовать трость следует лишь первые 3-4 недели от начала болевого синдрома и при ходьбе на длинные расстояния. Напротив, дозированная нагрузка (15 — 20 минут) в среднем темпе, ходьба по ступенькам вверх, занятия на велотренажере, плавание облегчают течение и сокращают; сроки первых стадий заболевания. Необходимы мероприятия, направленные на снижение избыточного веса тела.
Медикаментозное лечение.
В начальных стадиях заболевания патогенетически обоснованным является применение сосудистых препаратов для уменьшения ишемических изменений в головке беренной кости, нормализации реологических свойств крови, устранения микротромбозов. Такими свойствами обладают вазоактивные препараты (Курантил, Пентоксифиллин, Ксантинола никотинат, Трентал). Курс лечения 1 –3 мес.
Регуляторы кальциевого обмена. Бисфосфонаты — препараты алендроновой кислоты (осталон, алемакс, алендронат и др.) способствуют ремоделированию нормальной костной ткани в сочетании с альфакальцидолом (витамин D3) и препаратами кальция (из расчета 1,5 грамма в сутки). Курс лечения до 8 месяев.
Хондропротекторы – препараты, восстанавливающие метаболизм суставного хряща (хондроитна сульфат) применяются длительными курсами 1 – 2 раза в год. Курс внутрисуставных иньекций «протезов» синовиальной жидкости (препаратов гиалуроновой кислоты) можно применять даже на 3 и 4 стадиях заболевания, как симптоматическое лечение.
Вышеописанное лечение позволяет устранить или уменьшить проявление болевого синдрома до минимума
-
Оперативное лечение. Даже консервативное длительное лечение больных с АНК не приводит к полному выздоровлению. Рано или поздно исход такого лечения — остеоартроз. Для лечения больных с АНК применяют различные оперативные вмешательства: артродезы, различные виды артропластики и эндопротезирование суставов.
А) Артродез – используют при АН костей плюсны, таранной кости, костей запястья. Преимущество этого вида оперативного вмешательства состоит в том, что эта операция полностью прерывает развитие патологического процесса в кости и на все оставшееся время лишает больного изнурительного болевого синдрома. Но отсутствие движений в суставе после операции не позволяют отдать предпочтение этому оперативному вмешательству.
Б) Артропластика – используют при остеонекрозе головок плюсневых костей. Эта операция вместе с ликвидацией болевого синдрома сохраняет умеренный объем движений в суставах. Однако в случае крупных суставов создаваемая рубцовая прослойка не выдерживает нагрузки и не обеспечивает должный объем движений.
В) Эндопротезирование – полная замена деформированных суставных поверхностей искусственной заменой. Эндопротезирование позволяет добиться прекращения болевого синдрома и высокого процента восстановления функции сустава. Однако высокая травматичность операции и реакция окружающих тканей ограничивает успешное применение эндопротезирования в основном для крупных суставов.
Туннелизация и корригирующие остеотомии сейчас потеряли былую популярность из-за их неэффективности (туннелизация) и высокой травматичности (остеотомии).
Об авторе:
Имя: Артак
Фамилия: Мацакян
E-mail: artakmatsakyan@mail.ru
Биография: Врач травматолог-ортопед, кандидат медицинских наук. Сфера профессиональных интересов: артроскопия коленного, плечевого, голеностопного суставов, патологии суставов, деформации стопы, ложные суставы, последствия травм, переломы конечностей.
Телефон для записи: +7(926) 634 4783.
Введение
Впервые шведский ортопед Патрик Хаглунд в 1928г описал пациентов с болезненным задним отделом стопы, которое сочеталось уплотнением в задне-верхнем отделе пятки. С тех пор периодически применяются термины болезнь, деформация или синдром Хаглунда, которые используются при описании повышенной чувствительности и боли в задне-наружном отделе пятки. При осмотре можно пальпировать костный бугор в этой области. Это описано под разными именами, таких как например «огурцовая пятка», «пятка с высоким носом», «зимняя пятка» и т.д. В настоящий момент очень много неопределенного в термине «болезнь Хаглунда».
Часто это описывается как синоним «деформации» или «синдрома». В последнее время западными авторами используется термин «деформация Хаглунда», когда визуализируется костный бугор в задне-верхнем отделе пятки, который болезненный при пальпации. Поверхностная бурса может быть отечной, кожа на ней истонченной и бесцветной. Обычно позадипяточный бурсит развивается в результате этой деформации. При «синдроме Хаглунда» отек бывает с двух сторон сухожилия на уровне задне-верхнего пяточного бугра, и боль при пальпации на этом уровне возникает как в наружном, так и во внутреннем отделе, при этом всегда присутствует ахиллобурсит.
Рис.2
Многие авторы в более обобщенном виде используют термин «болезнь Хаглунда» и в данной статье мы также пользуемся этим термином. Ниже приведены основные аспекты диагностики и различных методов лечения этой патологии.
Диагностика
Типичные пациенты с такой патологией описывают боли, которые появляются при старте ходьбы. Боль часто локализуется в середине места прикрепления ахиллова сухожилия к пяточной кости. Тендопатия ахиллова сухожилия, которая присутствует при синдроме Хаглунда имеет очень важное значение для диагностики и лечения этой патологии. Из предрасполагающих факторов для развития синдрома Хаглунда можно выделить 1. Полая стопа; 2. Варусный задний отдел стопы; 3. Анатомические особенности пятки; 4. Хроническая травма.
Синдром достаточно легко диагностируется и при этом выявляются следующие симптомы 1. Боль; 2. Выраженный пяточный бугор; 3. Признаки ахиллобурсита; 4. Рентгенологические изменения пяточной кости.
Рис.3 Выраженный пяточный бугор
В 1945г Фоулер и Филлип мерили угол, образованный линиями, одна из которых соединяет переднюю бугристость пятки и медиальный край подошвенной бугристости пятки и вторая линия проходит через пяточный бугор и место прикрепления ахиллова сухожилия. Они выявили, что при угле выше 75гр. имеется четкая корреляция болезненной пяткой, а также имеется ахиллобурсит и выраженный пяточный бугор. Их исследования показали, что при угле от 44гр до 69 проблемы пятки встречаются значительно реже. Они рассчитали, что угол больше чем 75гр. образуется за счет задне-верхнего отдела пяточной кости. Угол в настоящий момент называется углом Фоулера-Филипа, хотя в литературе отмечается, что угол больше чем 75 гр. встречается очень редко.
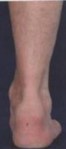
Рис.4 Ахиллобурсит
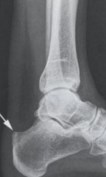
Рис.5 Рентгенодиагностика
Руч считал, что пяточный бугор нормальной анатомии главное при механической функции ахиллова сухожилия и при воспалении бугра функция сухожилия в значительной степени страдает. Он считал, что угол наклона пятки, а также угол Фоулера-Филипа имеют основное значение при развитии ахиллобурсита. Он также описал средне-статистическую стопу при ахиллобурситах- компенсаторный варус заднего отдела стопы, компенсаторный вальгус переднего отдела стопы и ригидный первый луч в состоянии подошвенного сгибания.
Нейлсон наблюдал пациентов, которые злоупотребляли обувью, которая давит на пятку и вызывает боль. Он считал, что это связано с позадипяточным бурситом и рекомендовал иссечение воспаленной бурсы, если консервативное лечение оказывается неэффективным.
Зудек демонстрировал клиновидную остеотомию пятки с основанием клина кверху для уменьшения пяточного бугра при лечения ахиллобурситов. Он считал, что ахиллобурсит является всего лишь симптомом и одна резекция бурсы не может быть адекватным.
Павлов коррелировал клинические и радиографические находки как объективный метод определения расположения бурсы и пяточного бугра. Если провести параллельные линии, которые охватывают пятку, то можно определить место бурсы. Он определил, что в норме пяточный бугор располагается на 2 мм ниже позадипяточной бурсы и имеет острый внешний вид.
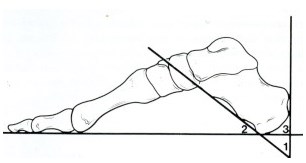
Рис. 6 Угол Фоулера-Филлипа

Рис. 7,8 .Рентгенологическая оценка расположение бурсы.
Этиология и патогенез
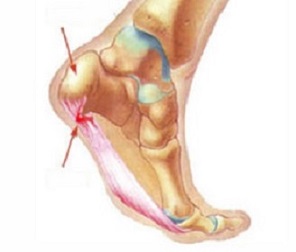
Задний отдел пятки это комплекс костной и мягкий тканей. Ахиллова сухожилие имеет так называемое двойное место прикрепления- нижняя половина заднего отдела пяточной кости и боковые расширения которые продолжаются на медиальный и латеральный отделы пятки, откуда и начинается подошвенный апоневроз. Верхняя треть заднего отдела пяточной кости гладкая и окаймляет сверху задне-верхнему бугру, который известен как проекция бурсы. Позадипяточная синовиальная бурса разделяет верхняя треть «пяточной» части ахиллова сухожилия от кости и действует как подушка между сухожилием и костью, когда стопа в положении тыльного сгибания.
Причиной синдрома является повторяющийся импиджмент позадипяточной бурсы между передней поверхностью ахиллова сухожилия и расширенным задне-верхним отделом пятки
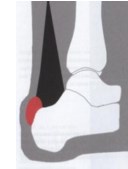
Рис. 9, 10 Импиджмент позадипяточной бурсы
Лечение
Описаны многие методики консервативной терапии, которые включают – исключение ношения тугой обуви, гипсовая иммобилизация, НПВС, изменение режима активности, подкладывание мягких подушек, ударно-волновая терапия, физиотерапия, инъекции кортикостероидов.
Если консервативное лечение оказывается неэффективным, становится вопрос оперативного лечения. Можно выделить три вида операций – открытая техника, малоинвазивная перкутанная техника с использованием костного бура и эндоскопическая.Открытая техника заключается в резекции задне-верхнего отдела пяточной кости или клиновидной остеотомии пятки. В нашей практике за период 2009-2011гг. открытой техникой прооперированы 24 пациента. При такой технике можно использовать задние и боковые доступы.

Рис. 11. Задний поперечный доступ
Рис. 12 Задний продольный доступ
Задний поперечный доступ подразумевает поперечное иссечение ахиллова сухожилия и последующей реинсерцией и в настоящее время используется очень редко.
Рис. 13 Боковой дугообразный доступ
Рис. 14. Боковой прямой доступ
При открытой технике нами был использован боковой прямой доступ.
Рис. 15 Доступ к пяточной кости
Рис.16 Визуализация пяточного бугра
Производится послойный доступ к пяточной кости, визуализируется пяточный бугор. С помощью осцилляторной пили или долота производится косая резекция задне-верхнего отдела пяточной кости.
Рис. 17 Резекция пяточной кости
Рис. 18 Костный фрагмент
Иссечение бурсы является обязательным этапом операции, так как воспаленная бурса в послеоперационном периоде будет причиной болей.
Рис. 19 После иссечения бурсы
Рис. 20 Вид после операции
Из осложнений открытой техники можно отметить повышенную чувствительность в области послеоперационного рубца, неэстетичный послеоперационный рубец. Из более серьезных осложнений можно выделить повреждения ахиллова сухожилия, переломы (стресс) пяточной кости. Вторичные боли могут быть вызваны при неадекватной резекции пяточной кости, тугоподвижностью ахиллова сухожилия, что является результатом ограничения тыльного сгибания. Проблемы заживления п/о раны описаны при 30 % случаев при открытой технике.
Эндоскопическое лечение предполагает все преимущества малоинвазивной хирургии, такие как малая смертность, меньше проблем при заживлении п/о ран , функциональное п/о лечение, малые сроки госпитализации, у спортсменов быстрое возвращение к спорту. Ниже описана техника эндоскопии при синдроме Хаглунда и преимущества перед открытой техникой.
Операция выполняется под общей или регионарной анестезией. Стопа «висит» из края операционного стола. Оперируемая стопа слегка приподнимается с помощью валика, который располагается под голенью. Позиция стопы в положении умеренного подошвенного сгибания за счет силы тяжести. Хирург должен отмечать все анатомически важные структуры, которые включают ахиллова сухожилие, пяточная кость, медиальный и латеральные порты.
Рис. 21 Положение стопы
Рис. 22 Анатомические ориентиры
Сначала делается латеральный порт, который располагается по наружному краю ахиллова сухожилия на уровне верхнего края пяточной кости. Латеральный порт из себя представляет вертикальный небольшой разрез. Разрезается только кожа. Позадипяточное простанство перетрируется тупым троакаром. Используется стандартный артроскоп 4,0 мм 30гр, при необходимости можно использовать также артроскоп 70гр.
Рис. 23,24 Эндоскопический доступ
Под контролем артроскопа с помощью обычной иголки определяется место медиального порта. Через медиальный порт вводится шейвер с насадкой 5,5 мм, с помощью которого под артроскопическим контролем удаляется воспаленная бурса, после чего визуализация становится намного лучше.
Рис. 25 Определение места
Рис. 26 Вид воспаленной бурсы медиального порта
После этого визуализируется верхняя поверхность пятки, потом удаляется надлежащая фиброзная ткань и надкостница. При удалении бурсы и фиброзной ткани резектор должен смотреть на пятку для предотвращения повреждения ахиллова сухожилия. Если стопу вывести в положение полного тыльного сгибания, происходит соударение ахиллова сухожилия и верхне-наружного края пяточной кости и в этом положении можно визуализировать сухожилие. При положении подошвенного сгибания визуализируется верхне-наружная часть пяточной кости. В этой области кость достаточно мягкая и можно удалить или полнорадиусным синовиальным резектором, или костным буром. Артроскопический и инструментальный порты можно менять для лучшей визуализации при удалении пяточного бугра. Очень важно удалять достаточной части кости с верхне-наружного и наружного отделов. Этот край должен быть округленным и на уровне медиального края пятки.
Рис.27 Резекция бурсы
Рис.28 Резекция пяточного бугра
Ахиллова сухожилие во время всей процедуры защищается закрытой частью резектора. Костный бур располагается напротив пятки для ее разглаживания. В конце промывается область процедуры с помощью шейвера и костная стружка удаляется.
Рис. 29,30 Окончательный вид после операции
При небольшом опыте можно использовать флюороскоп для контроля резекции кости, с появлением опыта обычно это не требуется.
Рис. 31 R-грамма до операции
Рис. 32 R-грамма после операции
В послеоперационном периоде разрешается ношение обуви, которую пациент сам предпочитает, инструктируется, чтобы ногу держал выше, если не ходит. Пациентам рекомендуется делать активные упражнения с полным объемом движения как минимум 3 раз в день по 10 мин. Швы снимаются через 2 нед. При удовлетворенности пациента результатами дальнейшее наблюдение хирурга не требуется. При ограничения движений рекомендуется физиотерапия.
На ноги ежедневно приходится значительная нагрузка. По этой причине они часто подвержены разного рода травмам. А ступня еще имеет сложное строение, что делает ее потенциальной жертвой разного рода недугов. Одним из них является так называемая болезнь Хаглунда-Шинца. В медицинских кругах ее знают как остеохондропатия бугра пяточной кости.
Болезнь Шинца считается проблемой, где в основе лежит некроз костной ткани. Внешне она представляет собой выступающий верх задний отдел пяточной кости. Свое название она носит в честь ортопедов, впервые выделивших ее в качестве самостоятельного недуга.
Такой дефект проявляется костным наростом, что находится над тем местом, где ахиллово сухожилие соединяется с пяточной костью. Выглядит он как шишка. По сути это хрящ, зачастую с острыми шипами. Чем больше нарост, тем больше его негативное влияние на стопу.
В результате остеохондропатии Шинца из-за постоянного трения сухожилия возникает воспалительный процесс. Он может проявляться как на одной ноге, так и на двух одновременно. Причин такого дефекта выделяют несколько:
- наследственная предрасположенность;
- расстройства нейтрофического;
- перенесенные инфекции;
- травмы ступни;
- ношение неудобной обуви;
- чрезмерная нагрузка (особенно при занятиях спортом);
- нехватка кальция в организме;
- проблемы с кровеносными сосудами;
- отклонения в работе эндокринной системы.
Замечено, что чаще всего данный недуг встречается у девочек подросткового возраста. Особенно распространенный он среди спортсменок, у которых постоянно наблюдаются большие перегрузки стопы. У взрослых людей болезнь бывает намного реже.
Характерными признаками пяточной остеохондропатии являются:
- боль в пятке, усиливающая при ходьбе;
- припухлость сустава;
- трудности при сгибании-разгибании ступни;
- острые болевые ощущения при нажатии;
- покраснения и повышение температуры кожи;
- возможная хромота;
- при движении больной больше опирается на переднюю часть ступни.
Данные отклонения хорошо заметны по результатам рентгена. Считается, что таким образом организм старается помочь области, которая получает постоянное трение и сделать лучше движения сухожилия. Но, несмотря на это, нарост недуга справиться с такой задачей не способен.
Симптомы могут сохраняться на протяжении достаточно долгого времени. Пациент какое-то время может не обращать внимания на них должного внимания, путая с обычной мозолью. Способствует развитию болезни пятки Шинца высокий свод стопы. При схожем строении кость больше отклонена назад. В результате этого сухожилие больше взаимодействует с бугром пятки.
Проявление остеохондропатии Халунга-Шинца по сути состоит из 2-х частей: костного нароста и мягких тканей. Именно в последних и происходит воспалительный процесс.
На ранних стадиях недуг может протекать бессимптомно. А иногда он сразу начинается резко и остро. В процессе развития болезни выделяют несколько ее этапов:
- асептический некроз (идут нарушения в питании кости, в результате чего появляется омертвление);
- импрессионный перелом (пораженный участок не справляется с привычными нагрузками и поэтому продавливается);
- дробление пораженной кости;
- рассасывание тканей;
- восстановление (возникает ткань, а вместо нее потом появляется новая кость).
Характерным показателем болезни Шинца является стихание боли, пока человек спит, а также при пребывании ноги в горизонтальном положении.
Уровень тяжести недуга имеет свойство варьироваться. У некоторых людей болезненные ощущения могут быть умеренными, в то время как у других доходят до такой степени, когда просто невозможно наступать на пятку и передвигаться без дополнительной поддержки.
Лечение патологии бугра пяточной кости
Диагноз повреждения пятки при болезни Шинца устанавливается доктором-ортопедом. Достовернее всего будет рентгеновский снимок (лучше всего вид сбоку) либо результаты МРТ. Помимо этого дспециалист выслушивает все жалобы больного и проводит осмотр. Это необходимо, чтобы точно поставить диагноз и исключить наличие других заболеваний, похожих по своей симптоматике.
В случае выявления данного недуга у детей, часто в процессе взросления он проходит самостоятельно. Иногда симптомы исчезают только после прекращения роста ребенка.
Лечение остеохондропатии пяточной кости по стандарту проводится консервативным методом. Пациенту говорят дать ноге покой, ограничить на нее нагрузку. Для этого могут использовать специальные лонгеты либо бандажи. Часто прописывают пластыри, силиконовые подкладки и ортопедические стельки. Если есть острые боли — могут накладывать на определенное время гипс.
При лечении подбирают удобную ортопедическую обувь. В случае сильных болевых ощущений разрешается применять нестероидные противовоспалительные препараты, которые снимают воспаление и боль. Допускается использование мазей. Можно также применять компрессы со льдом, прикладывая их на зону поражения не более чем на 20 минут.
При лечении болезни Шинца, всегда требуется физиотерапия:
- электрофарез;
- ультразвук;
- озокеритные и парафиновые аппликации;
- ударно-волновая терапия;
- магнитотерапия;
- диатермия;
- теплые ванны с лечебными травами и маслами.
При необходимости принимают витамины и препараты, которые расширяют сосуды. Страдающим таким недугом запрещается ходить в обуви на плоской подошве, а также носить очень высокие каблуки. Борьбу с нежелательным явлением проводят так же с помощью ЛФК и массажа.
Бороться с недугом самостоятельно в домашних условиях не рекомендуют, потому как это может только усугубить ситуацию. Для того чтобы снизить уровень болевых ощущений и снять отек можно принимать тепловые солевые ванны. Для них используют морскую соль. Некоторые также пользуются компрессами из димексида.
Как показывает практика, такие симптомы исчезают на протяжении 1,5-2 лет. В случае затяжной болезни либо очень сильных болевых ощущений могут применяться оперативные вмешательства. Их суть сводится к избавлению от шишки. Операция проводится, как правило, под местным наркозом.
Среди хирургических методов выделяют несколько способов удаления нароста:
- открытый;
- эндоскопический.
При первом варианте мягкие ткани сдвигаются с помощью специальных инструментов, благодаря чему можно избежать их механического повреждения. После этого образование спиливают медицинской пилой. Разрез зашивается и на него накладывают стерильную повязку. Несколько дней, как пройдет хирургическая терапия, необходимо носить ортез, чтобы свести до минимума подвижность ступни
Оперативное лечение болезни Шинца предусматривает проведение артроскопии. Для этого делается несколько разрезов, через которые специальным аппаратом удаляют нарост.
Практически тут же по прошествии манипуляции пациент способен передвигаться без посторонней помощи. Но при этом нужно ограничивать нагрузку на больную ногу, иногда могут понадобиться трость или костыли. До всецелого заживления раны проводятся перевязки. С первых же дней разрешается прибегать к физиотерапии. Полное восстановление при первом виде операции происходит через 4-6 недель. При втором может понадобиться пару месяцев.
Но, говоря о любом заболевании, лучше заниматься его профилактикой, нежели лечить. В случае остеохондропатии такими мерами считают:
- ношение удобной обуви;
- избегание чрезмерных нагрузок на пятку.
Обувь должна иметь мягкий задник или вообще быть без него. По мере изнашивания ее рекомендуют сразу же менять. Нужно избегать слишком высоких каблуков и в то же время для людей, у которых высокий свод стоп, наоборот рекомендуют носить обувь на каблуках.
Под слишком большими нагрузками понимают, к примеру, прыжки, приседания, пяточный бег. Это бег с особым акцентом на пятку, противопоказано им заниматься на твердых и жестких поверхностях.
Клиника «Гарвис» располагает всеми необходимыми условиями для предоставления помощи на разных стадиях недуга пяточного бугра. Наши специалисты проведут осмотр, диагностику и консультирование каждого пациента. В результате будет назначено оптимальное лечение, а в случае необходимости – проведено хирургическое вмешательство. С помощью новейшего оборудования и современных технологий мы избавим вас от боли и дискомфорта в ногах.
Записывайтесь на консультацию по телефонам: 056 79410 20; 095 28 310 20, 067 35 310 20 или с помощью формы записи на нашем сайте
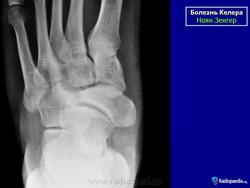
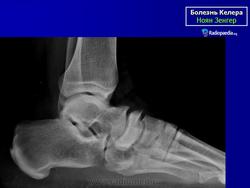
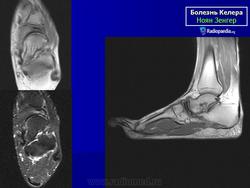
Остеохондропатия ладьевидной кости стопы (болезнь Келера I)
(Osteochondropathia os naviculare)
Асептический некроз ладьевидной кости стопы встречается преимущественно у мальчиков в возрасте 3-6 лет, но может наблюдаться и в более позднем возрасте (до 12 лет). Впервые описан Келером и Генишем в 1908 г.
В качестве этиологических факторов называют травму, а также нарушение развития ладьевидной кости, обусловленное рахитом. Длительность заболевания — 1-2 года.
Клиника. Возникают боли, усиливающиеся при ходьбе, и отек тыльной поверхности стопы по ее медиальному краю. Пальпация в проекции ладьевидной кости вызывает выраженную болезненность. С прогрессированием процесса болевой синдром усиливается, при ходьбе опора идет на наружный край стопы, появляется хромота.
На рентгенограмме в начальной стадии выявляется легкий остеопороз, затем уплотнение костной структуры ядра окостенения ладьевидной кости (ядер окостенения может быть несколько). Появляется сплющивание и фрагментация ладьевидной кости, ее деформация в виде чечевицы или полумесяца. Прилежащие суставные щели расширяются.
Болезнь Хаглунда-Шинца, или остеохондропатия пяточной кости.
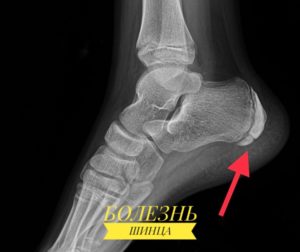
Чаще всего поражает девочек — 7–8 лет, мальчиков реже, в возрасте 9–11 лет. У взрослых встречается очень редко. Заболевание связано с постепенным разрушением пяточной кости, что сопровождается болями.
Отсутствие терапии может привести к хромоте. В патологический процесс могут вовлекаться как обе, так и одна конечность. Пяточная кость — самая крупная кость стопы, она несет значительную часть нагрузки при беге, ходьбе и прыжках. На задней поверхности кости есть выступающий пяточный бугор, который и поражается при болезни Шинца. Причины, данной патологии до сих пор не выявили. Но есть некоторые факторы, которые могут способствовать развитию заболевания:
- избыточная масса тела;
- частые травмы голеностопного сустава;
- косолапость;
- неправильно подобранная обувь;
- нарушение циркуляции крови.
Болезнь Шинца и спорт
При таком заболевании занятие спортом запрещается. Таких детей освобождают от посещения уроков физ. культуры, тренировок. До снижения симптоматики, или выздоровления, стопу необходимо подвергать минимальным физическим нагрузкам. Болезнь Шинца, в отдельных случаях может стать причиной отказа от спортивной карьеры.
Лечение обычно консервативно
Одним из самых незаменимых методов лечения является физиотерапия
Прогноз при болезни Шинца
Благоприятный – симптомы исчезают в течение 1,5-2 лет. Иногда боли сохраняются более длительное время, вплоть до полного завершения роста стопы, но при правильном лечении исходом в таких случаях тоже становится полное выздоровление.
Профилактика
Предусматривает исключение избыточных нагрузок, продуманный режим тренировок при занятиях спортом.
В ООО «Медицинский Центр Власова» применяется авторский комплекс процедур, который быстро, с устойчивым эффектом избавляет даже сильнейшие боли при данном заболевании.