Признаки липоматоза поджелудочной железы, что это такое?
- Иссечение новообразования кожи и подкожной клетчатки (липома, атерома и пр.) до 2 см с наложением шва 6500 ₽
- Прием врача-хирурга первичный 2000 ₽
- Прием врача-хирурга КМН, врача высшей категории, первичный 2200 ₽
 Липома – это безболезненные шишечки или бугорки, получившие название жировики, так как по своей природе это доброкачественные новообразования из жировой ткани. Иногда они заключены в капсулу из соединительной ткани.
Липома – это безболезненные шишечки или бугорки, получившие название жировики, так как по своей природе это доброкачественные новообразования из жировой ткани. Иногда они заключены в капсулу из соединительной ткани.
Липоматоз – множественные опухоли на теле, требующие обязательной консультации врача-хирурга.
В клинике «Чудо Доктор» прибегают к современному способу удаления липоматоза, который намного эффективней, чем лазерный и радиоволновой метод.
Содержание
- Причины формирования липом
- Разновидности липом
- Диагностика липом
- Методы удаления липоматоза
- Преимущества малотравматичного удаления липоматоза
- Записывайтесь на консультацию в клинику Чудо Доктор
- Понимание механизмов патологии
- Причины патологии
- Проявления диффузных нарушений
- Необходимые диагностические процедуры
- Лечебные мероприятия
- Особенности диетотерапии
- Помощь народной медицины
- Важно знать!
- Этиология диффузных изменений
- Клиника диффузных изменений ПЖ
- Паренхиматозные изменения
- Степени поражения
- Признаки патологии на УЗИ
- Причины, симптомы и особенности питания при заболеваниях поджелудочной железы ^
- Диета для поджелудочной железы: примерное меню и особенности ^
- Что такое стеатоз?
- Причины стеатоза
- Симптомы стеатоза
- Диагностика стеатоза
- Лечение стеатоза печени
- Диета при стеатозе печени
- Лечение стеатоза поджелудочной железы
- Осложнения
- Профилактика
- Источники
- Сухость во рту симптом серьезный!
Причины формирования липом
Высокий риск появления новообразований бывает из-за следующих причин:
- наследственность;
- нарушения обмена веществ, в частности жиров;
- несоблюдение личной гигиены;
- заболевания печени и поджелудочной железы;
- сахарный диабет;
- хронический алкоголизм;
- нарушение липогенеза и липолиза;
- маркер онкозаболеваний верхних дыхательных путей.
Разновидности липом
В зависимости от локализации различают следующие виды:
- периневральные – вокруг нервных стволов;
- межмышечные – между мышечными слоями;
- люмбосакральные – в районе позвонков или спиномозгового канала;
- подкожная липома – в подкожно-жировой клетчатке;
- суставные – в синовиальной оболочке, суставном хряще или сухожилии.
Диагностика липом
Диагностика липом не представляет трудностей.
В подавляющем большинстве случаев вполне достаточно проведение визуального осмотра, пальпации и УЗИ. Иногда в плане уточнения требуется проведение пункционной биопсии. При пальпации обнаруживается опухолевидное образование эластической консистенции неспаянное с кожей, безболезненное. Опыт работы наших специалистов позволяет провести дифференциальную диагностику липом от других схожих с ней образований — гигрома, атерома. Для более детального изучения состава образования применяют метод пункционной биопсии. Специальной иглой делается прокол образования, полученный материал направляется на гистологическое исследование.
Диагностика внутреннего липоматоза требует применения аппаратных методик.
В клинике чудо Доктор применяются такие виды диагностики:
- УЗИ – метод позволяет визуализировать скопления жировой ткани;
- рентгенография может выявить участки просветления, но этот метод применяется крайне редко;
- Информативным методом для выявления липоматоза внутренних органов (кишечника, органов средостения и клетчатки забрюшинного пространства) служит МРТ с контрастированием;
- самым современным и безопасным является метод КТ.
Врачи нашей клиники позаботятся о том, чтобы заблаговременно выявить патологию или патологические процессы в других органах и избежать осложнений в процессе лечения липоматоза.
Методы удаления липоматоза
В клинике Чудо Доктор к подбору тактики лечения подходят с учетом индивидуальных особенностей пациента.
На выбор способа удаления липомы влияют:
- локализация;
- степень разрастания;
- желание пациента.
У одного пациента могут применяться разные операции.
Удаление классическим хирургическим путем уступило место современным щадящим методам.
 В клинике Чудо Доктор применяются:
В клинике Чудо Доктор применяются:
- удаление лазером – малотравматичный, бескровный метод, недостаток – каждая липома требует индивидуального разреза;
- радиоволновой метод – удаляют небольшие липомы до 5 см бескровно и безболезненно;
- пункционно-аспирационная операция – выполняется при помощи специальной канюли, присоединенной к вакуум-аспиратору. Конструкция канюли позволяет удалить жировую ткань с капсулой.
Преимущества малотравматичного удаления липоматоза
- операция выполняется быстро и безболезненно;
- через один прокол можно удалить несколько липом;
- не накладываются швы;
- нет послеоперационных рубцов;
- в прогнозе отсутствие рецидивов, так как удаляется капсула;
- быстрое восстановление.
Записывайтесь на консультацию в клинику Чудо Доктор
То, что лечить липоматоз необходимо, так как он склонен к прогрессированию, это очевидно.
В клинике «Чудо Доктор» работают врачи-хирурги с большим опытом работы, которые успешно справляются с трудоемким методом удаления липом по пункционно-аспирационной методике, а также смешанным техникам удаления.
Наша клиника придерживается лояльной ценовой политики, несмотря на затраты по периодической замене дорогостоящего инструментария.
Ознакомиться с ценами вы можете в нашем прайс-листе.
Назначение УЗИ при диффузных изменениях поджелудочной железы помогает увидеть неоднородность структуры пораженного органа. Для уточнения диагноза необходимы результаты других обследований организма. Тщательный сбор анамнеза позволяет составить ясную картину патологического процесса и назначить правильное лечение.
В норме ткани поджелудочной железы представляют собой однородную субстанцию. Изменение плотности, размеров и другие аномалии органа (особенно, если они будут сильно выраженными) свидетельствуют о развитии патологии. Необходимо восстановить нормальное функционирование пораженного органа.
Понимание механизмов патологии
Диффузия переводится с латинского как «взаимодействие». Диффузное изменение характеризуется процессом замещения одних клеток органа или структуры другими. Это значит, что по соседству со здоровыми клетками начинают располагаться больные, провоцируя развитие патологического явления.
Диффузные изменения в поджелудочной железе бывают следующие:
- Выражена эхогенность. При этом отсутствует изменение величины органа. В данном случае развиваются диффузные изменения поджелудочной железы по типу липоматоза, т. е. перерастание нормальной ткани в липидную. Запущенность процесса приводит к полному перекрытию паренхимы жиром.
- Уменьшена эхоплотность, поджелудочная железа диффузно неоднородная, размеры увеличены умеренно. Развивается воспаление в острой форме в связи с нарушениями выведения пищеварительных ферментов. В результате происходит самопереваривание, возникает отек органа, изменяется его паренхима. Можно выявить у детей при нарушении питания.
- Снижение эхоплотности, эхогенности, сохранение размеров. Подобные явления возникают при хроническом панкреатите. Обычно причины его развития обусловлены дегенеративно протекающими метаболическими процессами в отношении липидов. Бывает выявлена закрученность выводного протока панкреатического сока.
- Эхоскопические дефекты. Проявляются в расстройстве плотности эхоструктуры (например, может быть выявлено уплотнение поджелудочной железы), замене клеток на жировые. Характерно при наличии сахарного диабета.
- Эхографические патологии. Проявляются в повышенной эхогенности, увеличенной эхоплотности, отсутствии изменений в величине (либо небольшое уменьшение). Данные отклонения могут быть симптомами фиброза, при котором происходит замещение тканей органа на соединительную. Дефект обусловлен воспалением или нарушением пищеварения.
- Необратимые диффузорные дистрофические изменения. Отсутствуют характерные признаки болезни. Развитие патологического процесса умеренное.
- Повышенная эхогенность органа. Встречается при развитии псевдокисты или абсцесса.
- Неоднородные диффузные изменения, которыми характеризуется эхоструктура. Являются признаком смешивания участков.
Все указанные эхопризнаки диффузных изменений поджелудочной, помимо проведения УЗИ, требуют взятия анализов биологических материалов (крови, мочи), проведения дополнительных диагностических процедур. Только полный сбор анамнеза поможет справиться с болезнью, изменившей нормальное функционирование органа.
Причины патологии
Диффузные изменения структуры поджелудочной железы могут быть обусловлены разными факторами. Самые часто встречающиеся причины:
- наркотическая и алкогольная зависимость;
- нарушение питания: превалирование в меню жирных, мучных, соленых, сладких и острых блюд (часто изменения поджелудочной железы у ребенка вызваны употреблением чипсов, кириешек, продуктов с красителями);
- наследственная отягощенность;
- частые стрессовые ситуации;
- хронические патологии органов пищеварительной системы;
- бесконтрольный прием лекарств;
- возрастные изменения.
Часто диффузно неоднородная структура поджелудочной железы выявляется у тех, кто злоупотребляет алкогольными напитками и курением. Вначале возникает раздражение паренхимы, переходящее постепенно в воспалительный процесс. Признаки диффузных изменений поджелудочной железы имеют место при сахарном диабете.
Проявления диффузных нарушений
Яркие или невыраженные диффузные изменения всегда проявляются симптомами основной болезни. К частым жалобам, с которыми человек обращается к лечащему врачу при панкреатите в острой форме, относят:
- ощущение тяжести в эпигастральной области;
- изменения стула;
- болезненные ощущения слева за грудиной;
- тошноту, иногда заканчивающуюся рвотой;
- учащение пульса;
- снижение артериального давления.
При возникновении указанных признаков заболевшего следует госпитализировать для дальнейшего лечения.
Хронический панкреатит вначале характеризуется появлением отечности органа и кровоизлияний в его ткани. При отсутствии медицинского вмешательства дистрофия переходит в атрофию, что проявляется уменьшением размеров железы.
Одновременно с этим паренхима заменяется соединительной тканью, происходит прекращение продукции пищеварительных ферментов.
При фиброзе происходит разрастание соединительной ткани, отсутствие выработки гормональных и ферментативных веществ. Начальный период развития патологии проявляется незначительными симптомами, которые схожи с возникновением воспалительного процесса. Проведение УЗИ позволяет выявить умеренные диффузные изменения поджелудочной железы.
Необходимые диагностические процедуры
Первичное обнаружение нарушений строения поджелудочной железы происходит при ультразвуковом исследовании. Благодаря ему выявляют изменение плотности, структуры ткани органа, зоны воспалительного процесса.
УЗИ позволяет оценить величину органа, состояние протоков, наличие опухолей.
Среди дополнительных методов обследования пациента выделяют:
- подробный сбор анамнеза;
- осмотр и пальпацию;
- использование инструментальных методов.
В число последних входит проведение общего анализа, биохимии крови, эндоскопического исследования органа, мочи. Еще могут быть назначены компьютерная томография и эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
Лечебные мероприятия
Диффузные изменения поджелудочной железы без лечения могут перерасти в различные новообразования. При развитии сахарного диабета необходим комплекс мероприятий. Он включает не только использование препаратов, которые стабилизируют показатели сахара. Необходима специальная диета, исключающая нагрузку потребляемой пищи на железу.
Выявление панкреатита требует назначения:
- болеутоляющих препаратов;
- антиферментных средств;
- спазмолитиков;
- детоксикационного лечения.
Помимо основной терапии, специалист может порекомендовать рецепты народной медицины. В случае запущенности патологии требуется оперативное вмешательство. Одним из важных направлений лечения является строгая диета.
При воспалении двенадцатиперстной кишки необходимо применение:
- антибиотиков;
- препаратов, которые снижают уровень кислотности;
- методов народной медицины.
Холецистит лечится назначением средств:
- спазмолитиков;
- антибиотиков;
- противовоспалительных;
- желчегонных;
- народных.
При возникновении умеренных изменений в структуре поджелудочной железы, обусловленных возрастными особенностями, корректируют питание, проводят лечение народными средствами.
Данные способы актуальны при незначительных диффузных изменениях и отсутствии других проявлений.
В некоторых случаях вылечить патологию можно, просто изменив рацион.
Особенности диетотерапии
При диффузном изменении поджелудочной железы диета имеет большое значение. Ее основные принципы сводятся к следующему:
- исключение из меню алкогольных напитков;
- введение кисломолочной продукции, различных каш и овощей;
- запрещены блюда: копченые, повышенной жирности, с большим количеством приправ, соли;
- дробное питание, т. е. небольшими порциями, но часто (чтобы исключить сильную выработку ферментов);
- соблюдение калорийности блюд, поэтому лучше их варить или готовить на пару;
- исключение из рациона томатов, цитрусовых, некоторых ягод (земляники, малины, клубники), чеснока, уксусной кислоты.
В некоторых случаях достаточно следовать рекомендациям диетологов для того, чтобы облегчить состояние и восстановить функционирование железы. Диета при диффузном изменении поджелудочной железы назначается врачом.
Помощь народной медицины
Часто при наличии умеренных изменений структуры поджелудочной железы специалист рекомендует использование средств народной медицины. Они способствуют мягкому, более чадящему воздействию на пораженный орган по сравнению с медикаментозными методами. Эффективны следующие рецепты:
- Кисель из овса. Вначале делают основу для напитка. Для этого в емкость объемом 3 л засыпают спелый овес на 1/3 и заливают водой. Для брожения добавляют кусочек ржаного хлеба (его можно заменить 0,5 л кефира). Оставляют емкость на 3 дня. После этого массу процеживают через марлю и оставляют на 12 часов. По истечении времени отделяют гущу и убирают ее в холодильник. Для киселя томят 0,5 л воды с 8 ст. л. заготовленной каши в течение 5 минут. Полученную массу употребляют утром перед завтраком. Разрешается добавить молоко, нежирные сливки.
- Настой из шалфея. Для приготовления средства заливают стаканом кипящей воды смесь из трав: календула, шалфей, железняк в пропорции 3:2:1 (в чайных ложках). Лекарство настаивают. Употребляют профильтрованную жидкость по 1/2 стакана 2 раза в сутки.
- Отвар ириса и полыни. Травы смешивают в равном количестве, заливают горячей водой, настаивают в течение 60 минут. Средство употребляют перед приемом пищи за 15 минут.
- Отвар листочков черники. Принимают раствор 2 недели, после чего делают перерыв и повторяют лечение.
- Использование пчелиной продукции. По назначению врача в фазе обострения можно применять прополис. Его достаточно жевать в течение 5-10 минут несколько раз в день. Готовят растворы на основе пчелиного продукта. Для этого смешивают 15 мл настойки и 1/2 стакана воды.
Диффузные нарушения в поджелудочной железе у детей и взрослых могут быть обусловлены разными факторами. Изменение строения влечет за собой дисфункцию этого органа. О том, как лечить патологию, может рассказать специалист после тщательного обследования. В некоторых случаях допустимо использование средств народной медицины по согласованию с врачом. Большую роль играет диета, назначенная при диффузном изменении поджелудочной железы. Иногда для восстановления работы органа достаточно тщательно проанализировать и изменить свое питание.
Важно знать!
Такие симптомы как: запах изо рта, боли в животе, изжога, понос, запор, тошнота, рвота, отрыжка, повышенное газообразование (метеоризм) свидетельствуют о развивающемся гастрите, язве или другом заболевании желудка.
Ультразвуковое исследование – один из способов диагностики недугов поджелудочной железы. Инструментальный метод отличается небольшой результативностью, однако проводится чаще в сравнении с дорогостоящими обследованиями: магнито-резонансной томографии и КТ.
Посредством УЗИ можно обнаружить диффузные изменения поджелудочной железы. Это не болезнь, а одинаковое изменение мягких тканей. Преобразование бывает незначительным, либо обширным, что сигнализирует о развитии серьезных патологий.
Исследование основывается на увеличении либо снижении эхогенности внутренних органов, что позволяет диагностировать аномалию. Если ПЖ здорова, то эхо нормальное. Когда наблюдается увеличение плотности паренхимы, она замещается соединительными тканями, эхогенность растет; при снижении плотности – понижается.
Эхопризнаки помогают диагностировать острый и хронический панкреатит, нарушение усвояемости сахара, гнойные абсцессы, фиброзы, опухолевые новообразования и пр. Рассмотрим признаки диффузных изменений поджелудочной железы и как их вылечить.
Этиология диффузных изменений
Диффузные изменения железы не рассматривают в плане самостоятельной болезни, они выступают признаком какого-то аномального процесса. Увеличение/уменьшение размеров органа, либо высокая плотность тканей и структуры оного – это симптоматика процессов воспаления, возрастных изменений, склерозирования мельчайших сосудов крови.
Строение железы включает три сегмента – головка, тело и хвост. Изменения могут затронуть какую-то часть органа либо весь. Причины этого патологического состояния разнообразны. В большинстве картин этиология обусловлена сбоем в обменных процессах.
У лиц пожилой возрастной группы и диабетиков со стажем ткани железы меньшего объема. И недостающий объем возмещается посредством образования липидной ткани. Такие преобразования не являются заболеванием, лечение не требуется.
Однако в результатах ультразвукового исследования будет написано: ДИПЖ при увеличенной эхогенности на фоне нормального размера внутреннего органа.
Такие трансформации способны выявляться при замещении разрушенных тканей соединительным покровом равномерного характера. Железа не изменяет своего размера, либо слегка уменьшается. Такая клиника базируется на дегенеративных процессах в организме или выявляется при острой фазе панкреатита. Если последнее заболевание не подтверждено, то терапия не нужна.
Причины, приводящие к изменениям:
- Вредные пищевые привычки, преобладание в рационе сладких, острых, мучных, жирных и соленых продуктов питания.
- Генетическая предрасположенность.
- Постоянные стрессы, неврозы.
- Патологии органов ЖКТ.
- Прием медикаментов.
Нередко ДИПЖ диагностируется у больных, страдающим сахарным диабетом. Непосредственная причины – недостаточное продуцирование гормонального вещества – инсулин. У пациентов возрастает концентрация глюкозы, в урине обнаруживают сахар.
Изменения такого плана требуют проведения специфической терапии, которая ориентирована на избавление от первоисточника – сахарный диабет.
Клиника диффузных изменений ПЖ
Уровень сахара
 Клинические проявления диффузных трансформаций органа обусловлены конкретной патологией, которая спровоцировала их. К основным симптомам относят нарушение работы пищеварительного тракта – понос, повышенное газообразование, тошнота, рвота, метеоризм, снижение аппетита, дискомфорт в области желудка.
Клинические проявления диффузных трансформаций органа обусловлены конкретной патологией, которая спровоцировала их. К основным симптомам относят нарушение работы пищеварительного тракта – понос, повышенное газообразование, тошнота, рвота, метеоризм, снижение аппетита, дискомфорт в области желудка.
При остром панкреатите в протоках органа наблюдается рост давления, что приводит к повреждению внутреннего органа, наблюдается выход ферментов пищеварения сквозь ткани железы. Как результат, они постепенно разрушаются, что ведет к интоксикации.
Симптомы: выраженная тахикардия, резкое понижение артериальных показателей, многократная рвота, сильнейший болевой синдром. При такой картине требуется лечение в стационаре, иногда необходимо хирургическое вмешательство.
Признаки диффузных изменений в зависимости от заболевания:
- Если причиной выступает хроническая форма панкреатита, то клиника имеет затяжной характер. Железа отекает, наблюдаются небольшие кровоизлияния. Со временем орган становится меньшего размера, нарушается выработка ферментов. По мере прогрессирования болезни усиливаются болезненные ощущения.
- Когда причина фиброз, то в первое время симптомы не просматриваются. При таком воспалении ткани заменяются соединительной поверхностью. Снижается продуцирование ферментов пищеварения, гормональных веществ. Начальная стадия имеет признаки панкреатита. В дальнейшем присоединяется аллергическая реакция, снижение синтеза инсулина, что провоцирует развитие сахарного диабета.
- Когда причина липоматоз – это процесс необратимого характера. Здоровые ткани преобразуются в липидные. Так как жировые клетки не могут выполнять функции ферментов пищеварения, то это ведет к нарушению пищеварения, проблемам со стулом, тошноте, рвоте.
Если липоматоз характеризуется ограниченным распространением, то симптомы практически отсутствуют, их легко спутать с легким расстройством пищеварения.
При большом очаге поражения паренхима сдавливается липидной тканью, что приводит к болевому синдрому и нарушению функциональности органа.
Паренхиматозные изменения
Диффузные изменения паренхимы поджелудочной железы – такая надпись часто встречается в заключении УЗИ. Эта строчка в бланке результатов не означает диагноз, а всего лишь вердикт осуществленного обследования.
На фоне диффузных изменений паренхимы присутствует однородное преобразование тканей органа, не наблюдается конкрементов, локального очага воспалительного процесса, истинных или псевдокист, опухолевых новообразований.
Заболевания, приводящие к изменениям в паренхиме:
- Острая форма панкреатита. Патология развивается вследствие расстройства оттока секрета при воспалении в органе.
- Хроническая форма панкреатита возникает из-за патологических процессов в желчном пузыре (холецистит), печени (стеатоз).
- Сахарный диабет нередко сопровождается аномальным процессом – здоровые ткани замещаются липидными, развивается жировая инфильтрация.
Помимо расширения железы медицинский специалист на УЗИ отмечает эхогенность. Это один из важнейших параметров, позволяющий оценить плотность и однородность органа. При выявлении низкой или высокой эхогенности дополнительно требуются другие методы диагностики.
Увеличенная эхогенность говорит о липоматозе – паренхиматозная ткань замещается жировой тканью; об остром и хроническом панкреатите – воспаление ведет к отеку, что приводит к изменению плотности паренхимы; о воспалении с наличием фиброза.
Преобладание стромального компонента ПЖ свидетельствует о дефиците клеток, которые отвечают за внешнесекреторную и внутрисекреторную функцию. Из клеток стромы могут образовываться опухолевые новообразования.
Степени поражения
Степень ДИПЖ разная. В независимости от оной наличие изменений всегда говорит о патологическом процессе – опухоль, киста, камни в поджелудочной железе, очаговые воспалительные процессы и пр.
Незначительные преобразования свидетельствуют о воспалении в анамнезе, несоблюдении диеты, хронических стрессах. Если устранить провоцирующие факторы, то картину можно повернуть вспять. Невыполнение этой рекомендации может привести к серьезным заболеваниям в будущем.
Умеренные изменения диагностируются у взрослых людей при воспалении, которое привело к отеку органа. Причиной выступает панкреатит. Если отсутствуют уплотнения, то это умеренные трансформации.
Невыраженные ДИПЖ – аномальный процесс, не влияющий на работу органа. Здоровый орган имеет ровные границы, присутствует однородность ткани. Когда обнаруживают неоднородность – это замещение здоровой ткани жировой или соединительной. Дополнительно присутствует зернистая структура.
Причины невыраженных преобразований – острая или хроническая форма панкреатита, возрастные изменения в организме, патологии сердечно-сосудистой системы, органов тракта пищеварения, гормональный дисбаланс (при беременности). Этиологию могут связывать с генетической предрасположенностью, воспалительными болезнями.
Выраженные изменения – серьезный симптом. Он спровоцирован какими-то патологиями либо воспалением. При таком результате УЗИ необходимо провести дополнительные исследования органов ЖКТ.
Чаще всего выраженные ДИПЖ являются следствием заболеваний:
- Острый панкреатит приводит к застою поджелудочного сока. Больной страдает от сильного болевого синдрома, рвоты, тошноты. Чтобы снизить выраженность симптомов, требуется расслабить мышцы ЖКТ, подавить работу железы. Медицинские специалисты назначают лекарства с противовоспалительным эффектом нестероидной природы либо таблетки с наркотиками. Не исключается хирургическое лечение.
- При ДИ бывают выраженные и умеренно выраженные – фаза ремиссии. Лечение аналогично острой форме. Дополнительно можно использовать народные средства – отвары на основе лекарственных трав.
Диффузные дистрофические изменения – липодистрофия. Болезнь связана с дефицитом липидной ткани, что приводит к патологическому преобразованию тканей органа.
Признаки патологии на УЗИ
В норме ультразвуковое исследование показывает, что структура органа однородная, неспецифические признаки отсутствуют. Эхогенность равняется показателям печени, селезенки. Можно визуализировать все сегменты органа, все они имеют нормальный размер, плотность.
ДИПЖ на УЗИ помогают вовремя выявить аномальные трансформации, соответственно, начать адекватный терапевтический курс. В процессе исследования доктор оценивает размер, форму внутреннего органа, однородность/неоднородность мягких тканей, наличие/отсутствие опухолевых новообразований.
УЗИ имеет определенные трудности, связанные с локализацией внутреннего органа. Дело в том, что он располагается за желудком и кишечником, который содержит газы. Чтобы получить достоверный результат, больному перед обследованием нужно соблюдать диету, позволяющую снизить газообразование.
На УЗИ проводится оценка плотности структуры ПЖ. Она может быть повышенной или сниженной. Отметим, что орган тесно связан с работой печени и желчного пузыря, что может быть «отголоском» нарушения их функциональности. Чтобы уточнить предполагаемый диагноз, связанный с ДИПЖ, нужно сдать анализ крови, кал, мочу, провести эндоскопическое исследование ЖКТ.
Основные показания к проведению УЗИ:
- Дискомфорт в области желудка после приема пищи.
- Периодические запоры и поносы.
- Болезненные ощущения в подреберье слева.
- Повышенное газообразование.
- Пожелтение кожи, слизистых оболочек.
При остром панкреатите УЗИ показывает увеличенный размер, расплывчатость границ, увеличение магистрального канала. Нередко выявляются патологические преобразования в других внутренних органов. Они бывают очагового и тотального характера. УЗИ при опухолевых новообразованиях доброкачественной природы показывает очаговые изменения. По своей структуре уплотнения похожи на ткани железы, имеют небольшой размер.
Диета при заболеваниях поджелудочной железы направлена на то, чтобы уменьшить нагрузку на желудок и предотвратить чрезмерную активность важного органа внутренней секреции.
Причины, симптомы и особенности питания при заболеваниях поджелудочной железы ^
Поджелудочная железа – орган внутренней секреции, обеспечивающий нормальную и слаженную работу всего организма и выполняющий следующие функции: вырабатывает инсулин, недостаточное количество которого в организме вызывает сахарный диабет, и выполняет секрецию пищеварительных ферментов.
Наиболее распространенным заболеванием поджелудочной железы, имеющим воспалительный характер, является панкреатит, возникающий в результате нарушения режима, неправильного питания и образа жизни в целом, приема определенных медикаментов и наследственных нарушений обменных процессов. Кроме того, иногда он может возникать на фоне других заболеваний: желчнокаменной болезни, язвы или цирроза печени.
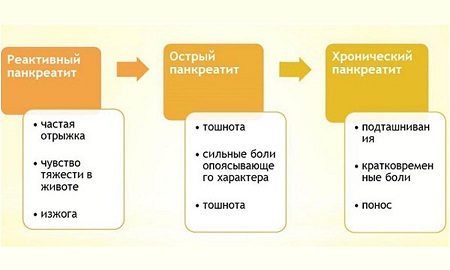
Панкреатит может быть острым или хроническим:
- При остром панкреатите наблюдаются такие симптомы: интенсивная опоясывающая боль в животе, рвота.
- При хроническом течении болезни у больного полностью отсутствует аппетит, наблюдается частая рвота и вздутие, болит верхний отдел живота, а боль отдает в спину. Развивается хронический панкреатит на протяжении многих лет.
Случается, что затянувшаяся острая форма панкреатита может перейти в хроническую. Данное заболевание обязательно необходимо лечить. В противном случае оно может повлечь за собой ряд осложнений и вызвать сахарный диабет, панкреонекроз, легочные осложнения, ложную кисту поджелудочной железы и прочие серьезные проблемы.
В случае развития выше описанных симптомов, человека необходимо срочно госпитализировать в хирургическое отделение, ведь даже небольшая задержка лечения чревата неприятными последствиями. Специалисты рекомендуют во время лечения заболеваний поджелудочной железы обязательно соблюдать специальное лечебное диетическое питание, которое является не только основным путем к выздоровлению, но и отличной профилактикой обострений.
Главным достоинством лечебного рациона для больной железы является то, что он приводит в относительно хорошее состояние саму железу, избавляет от лишних ферментов и предотвращает развитие хронического панкреатита.
Суть диеты заключается в том, чтобы употреблять такие продукты, которые организм сможет запросто переварить, чтобы поджелудочная не вырабатывала лишних ферментов для переваривания пищи. В первые два дня, после того, как началось обострение, человеку нужно отказаться от любого приема пищи. Разрешается лишь пить очищенную воду или настаивать шиповник.

Из рациона необходимо полностью исключить все продукты, которые каким — либо образом могут привести к чрезмерной работе ослабленного органа:
- в первую очередь необходимо отказаться от жирной пищи,
- газировок и сладких напитков,
- кофе,
- свинины и колбасы, в том числе сосисок,
- помидоров и томатных соков,
- соусов, майонеза,
- уксусной кислоты,
- различных маринадов и чеснока.
- Среди фруктов, находящихся в черном списке диеты: цитрусовые, клубника или земляника, малина.
- говядина, телятина,
- курица и яйца,
- морепродукты,
- йогурты и простокваши,
- сыры,
- овсянку и гречку,
- овощи,
- абрикосы и яблоки,
- черешню, бруснику, клюкву и прочие продукты.
- Удивительно, но во время проведения диетической программы даже разрешено употребления таких алкогольных напитков: виноградного и сливового вина, мартини и текилы.
Диффузные изменения поджелудочной железы подразумевают развитие таких заболеваний, как хронический панкреатит, диабет и другие опасные заболевания. Выявление данной проблемы является серьезным основанием для изменения образа жизни и пересмотра существующего рациона. Постоянным спутником человека, имеющего такие заболевания, должна стать специальная диета при диффузных изменениях поджелудочной железы, основанная на употреблении растительных и кисломолочных продуктов, каш.
Диета для поджелудочной железы: примерное меню и особенности ^

Проверьте, какой у вас % жира в организме, ИМТ и другие важные параметры
Что такое стеатоз?
Если липиды образуют отдельные жировые пятна, говорят об очаговом (фокальном) стеатозе, при равномерном распределении – о диффузном.
Начальные формы стеатоза не опасны, так как не приводят к нарушению функций органа. Но на определенном этапе содержание жира достигает критической точки, и при окислении этого большого количества липидов ткани начинается воспаление (стеатогепатит, стеатопанкреатит), переходящее в разрастание соединительной ткани (цирроз печени) или смерть клеток органа (некроз поджелудочной).
В зависимости от негативных последствий, вызванных накоплением излишка жира, различают три стадии стеатоза:
-
накопление липидов внутри органа (жировая дистрофия печени, жировая дистрофия поджелудочной железы);
-
развитие воспаления с последующей гибелью части клеток (гепатита, панкреатита);
-
разрастание соединительной ткани (которая замещает нормальные клетки печени), или некроз ткани (гибель значительного количества клеток поджелудочной железы).
Жировая дистрофия, стеатоз — это термины, которые используют медики. Иногда можно услышать о жирной или жировой печени — это калька с английского термина «fatty liver”, полностью этот термин на английском звучит как «alocoholic fatty liver” и соответствует русскому термину «алкогольная жировая дистрофия печени”, но дословный перевод — «алкогольная жирная печень”. Код по МКБ-10 К70.0
Причины стеатоза
Самые распространенные причины патологии – злоупотребление алкоголем и излишний вес, то есть стеатоз – это болезнь образа жизни. Алкогольный стеатоз развивается при злоупотреблении спиртным (более 2-х порций алкогольных напитков в день для женщин, и более 3-х — для мужчин. Одна порция – это 341 мл напитка крепостью 5% (сидра, пива), 142 мл вина (12%) или 43 мл крепких напитков (40%).
Причины стеатоза неалкогольного происхождения:
- ожирение;
- длительное парентеральное питание (введение питательных веществ непосредственно в кровь);
- быстрая потеря веса;
- диабет;
- резистентность к инсулину и высокое артериальное давление;
- генетическая предрасположенность;
- побочные действия некоторых видов лекарств (кортикостероиды, тетрациклины);
- шунтирование желудка.
Стеатоз поджелудочной железы часто отмечают при муковисцидозе, синдроме Швахмана-Даймонда, Йохансона-Близзарда и некоторых вирусных инфекциях.
Симптомы стеатоза
Стеатоз – заболевание коварное и практически всегда протекает бессимптомно или практически бессимптомно. При поражении печени некоторые люди жалуются на дискомфорт в правом подреберье, тошноту, слабость и общее плохое самочувствие. В запущенных случаях (при циррозе) может быть желтуха (кожи, глаз, слизистых оболочек), увеличение живота (из-за асцита — скопления в брюшной полости жидкости), расширение видимых кровеносных сосудов на животе, покраснение ладоней, желтушность кожи и слизистых оболочек, у мужчин увеличение груди.
Начальные стадии стеатоза поджелудочной железы также протекают бессимптомно. Если болезнь зашла далеко, то пищеварительных ферментов образуется недостаточно. Больной отмечает хронический понос, светлый и зловонный кал (из-за повышенного содержания в нем непереваренного жира). Организм получает недостаточно питательных веществ и человек худеет, однако, как правило, у него нет жалоб на боли в животе.
Диагностика стеатоза
Поскольку стеатоз печени часто протекает бессимптомно, его обнаруживают случайно во время общего клинического исследования или УЗИ брюшной полости. На продвинутых стадиях пораженная печень сильно увеличена в размере. При прощупывании живота врач обратит на это внимание. Доктор обязательно поинтересуется употреблением алкоголя, поскольку даже кратковременное злоупотребление спиртным может привести к тяжелому поражению печени. При подозрении на стеатоз пациенту назначают:
-
биохимический анализ крови, который поможет врачу оценить насколько корректно работает печень;
-
один или несколько видов визуальной диагностики (УЗИ, МРТ, КТ) для визуализации структурных изменений в печени: воспаление или разрастание соединительной ткани (цирроз);
-
биопсия печени может быть назначена в тех случаях, когда необходимо подтвердить диагноз и установить стадию заболевания. Для этого врач специальной полой иглой, которую вводят в брюшную полость, отбирает крохотный кусочек печеночной ткани. Процедура биопсии безболезненна, поскольку проходит под местной анестезией.
Для исключения вирусных гепатитов как причины нарушения функции печени необходимо сделать специфические тесты на эти заболевания (анализ крови).
Стеатоз поджелудочной железы можно выявить только при визуальной диагностике. Другие методы зарекомендовали себя как неинформативные.
Лечение стеатоза печени
Специфического лечения стеатоза печени не существует. Единственный способ борьбы с ним – приостановление действия повреждающих факторов:
-
отказ от алкоголя;
-
нормализация веса;
-
повышение уровня физической активности;
-
нормализация сахара в крови (при диабете).
При начальных стадиях пересмотр образа жизни помогает остановить болезнь и дает возможность печени восстановиться. В запущенных случаях (цирроз) борьба с повреждающими факторами дает шанс остановить прогрессирование заболевание, но к сожалению, способа восстановить структуру органа еще не изобрели.
Диета при стеатозе печени
Диета при стеатозе предполагает переход на здоровую пищу. Овощи, фрукты, цельнозерновые каши и диетическое мясо – лучшие друзья выздоравливающих. При стеатозе печени не стоит отказываться от чашечки кофе. Результаты некоторых исследовательских работ продемонстрировали положительный эффект приема кофеина на лечение стеатоза. Также было отмечено, что лучшие результаты выздоровления показали пациенты, чья схема терапии включала витамин Е.
Лечение стеатоза поджелудочной железы
Для того чтобы вылечить стеатоз необходимо определить, что спровоцировало его развитие. Борьба с первопричиной – единственный действенный способ лечения. Если ее нельзя устранить, врач может назначить симптоматическое лечение, к примеру ферментные препараты, которые помогают переваривать пищу.
Нормализация веса, отказ от злоупотребления алкоголем, пересмотр пищевых привычек и переход на здоровое питание, занятия физической культурой или спортом — в большинстве случаях действенные и достаточные меры при стеатозе поджелудочной железы.
Осложнения
Первое место по распространенности среди осложнений стеатоза печени занимает цирроз – разрастание соединительной ткани, которая замещает нормальные клетки органа. При этом площадь «рабочих» зон уменьшается и печень не может адекватно выполнять свою работу, что может привести к:
-
накоплению жидкости в брюшной полости (асциту);
-
расширению вен пищевода (эзофагальный варикоз), которые склонны лопаться и кровоточить;
-
сонливости, спутанности сознания и нечленораздельной речи из-за поражения мозга необезвреженными печенью токсинами (печеночная энцефалопатия);
-
раку печени.
У больных стеатозом неалкогольного происхождения цирроз наблюдается у каждого пятого человека. При злоупотреблении алкоголем эта цифра еще выше.
Стеатоз поджелудочной — очень коварное заболевание. С одной стороны, оно не причиняет большинству людей сильного беспокойства, с другой — способно привести к развитию невероятно опасного заболевания – острого панкреатита. При этом может начаться панкреонекроз, т.е. отмирание тканей поджелудочной. Смертность при таком осложнении составляет 10-30%.
Профилактика
В большинстве случаев стеатоз – это результат пренебрежение элементарными правилами здорового образа жизни. Умеренность в алкоголе, нормальное питание, регулярная физическая активность – простые и эффективные способы предупреждения стеатоза.
Источники
Сухость во рту симптом серьезный!
Хочу обратить внимание читателей на то, что при появлении во рту сухости и язвочек надо определить, не произошло ли ртутное отравление. Но сухость во рту часто связана и с болезнью поджелудочной железы.
Эта железа выделяет панкреатический сок, обладающий большой ферментативной силой, способствующей перевариванию основных веществ, которыми мы питаемся. Попадая в кишечник вместе с желчью и кишечным соком, этот сок продолжает процесс пищеварения, начатый слюной и желудочным соком. Он содержит четыре необходимых для пищеварения фермента:
- амилазу, превращающую крахмал в сахар;
- трипсин и химотрипсин — протеолитические (расщепляющие белок) ферменты;
- липазу, которая расщепляет жиры;
- и реннин, створаживающий молоко.
Таким образом, сок поджелудочной железы играет важную роль в переваривании основных питательных веществ.
Внутрисекреторная деятельность железы связана в основном с выработкой инсулина и глюкагона. Недостаточная выработка поджелудочной железой инсулина ведет к тому, что в организме ощущается его недостаток, а это может привести к сахарному диабету. Проявляется болезнь сухостью во рту.
Появление липоматоза поджелудочной железы обусловлено жировым замещением её тканей и частичной атрофией её функции, а также связано с гормональными нарушениями в организме. Поэтому следует обратить внимание на соблюдение диеты и образа жизни, которые способствовали бы снижению ожирения всего организма, соблюдению режима постов. Для этого полезно есть небольшими порциями 4-5 раз в день, избегая жареного, острого, мясных бульонов, копченого, пирогов.
Хорошим средством очищения организма являются такие растительные продукты, как тыква, кабачки и особенно земляная груша (топинамбур).
Из топинамбура можно приготовить множество вкусных блюд:
- Салат из топинамбура с морковью, который заправляется майонезом с добавлением репчатого лука.
- Салат из сырого топинамбура, который шинкуется на терке и заправляется яблочным уксусом и растительным маслом; вместо уксуса можно использовать свежеотжатый лимонный сок.
- Салат из топинамбура с укропом и мелиссой, который готовят из натертых клубней топинамбура и добавленных к нему молотых семян укропа и измельченных листьев мелиссы, заправленных растительным маслом.
В качестве компонентов салата можно использовать репу, редьку, капусту, вареную свёклу, редис, яблоки, огурцы, помидоры и другие овощи. Состав и количественное соотношение компонентов, а также специи, соль подбираются по вкусу. Топинамбур также полезно включать в состав соусов и первых блюд.
Очень полезным при этом заболевании может быть суп из топинамбура и гречки. Если взять по 1 л молока и воды, то потребуется 0,5 кг топинамбура, 100 г моркови, 200 г гречневой крупы, луковица. В тарелку перед подачей на стол добавляют по 2 ст. л. свежего морковного сока. Примерно так же можно приготовить суп из топинамбура с тыквой или с репой.
Окрошку из топинамбура готовят на кефире, добавляя к нему измельченные овощи — укроп, другую зелень, лук зеленый, топинамбур и вареное яйцо.
Топинамбур можно солить, квасить, сушить, мариновать, чтобы заготовить его на зимний период. Сушеный и отварной топинамбур поддержит работу вашей поджелудочной железы.
Для снижения сахара в крови и лечения приготовьте с вечера себе такой завтрак: 1 столовую ложку гречневой муки залейте стаканом кефира и утром используйте его вместо завтрака.
Кофе лучше пить из цикория и корней одуванчика, конечно, без сахара. Для разнообразия по утрам полезно пить овсяной кисель или настой цветков календулы.
Можно приготовить напиток из зерен овса. Для этого их надо промыть, измельчить на мясорубке, отварить 10 минут в 5 стаканах воды, настоять 1 час и принимать по 0,5 стакана медленными глотками за 30 минут до еды три раза в день.
Использование в еду трав и их настоев вместо чая должно быть основным средством лечения. Перед едой возьмите щепотку растертой травы полыни и запейте водой. Траву володушки золотистой или её корни заваривают стаканом кипятка на 1 ст. л. сырья и пьют по 0,5 стакана 2-3 раза в день.
Полезно пить настои трав из сборов таких трав, как зверобой, ромашка, мята, хмель (шишки), горец птичий, кора крушины, цветы бессмертника.
Настой створок фасоли или почек березы выпивают из расчета 1-2 стакана в день. Для приготовления настоя из почек сирени заливают 1 ст. л. почек 1 стаканом кипятка и принимают после 30-минутного настаивания по 1 ст. л. три раза в день до еды.
Плоды клюквы помогают при лечении поджелудочной железы, а также служат для профилактики заболеваний почек и мочевыводящих путей, мочевого пузыря.
Обязательно надо обратить внимание на заготовку и применение не только плодов черники, но и листьев этого растения. Настой их помогает при болезни поджелудочной железы, а также при воспалении почечных лоханок, печени, заболеваниях желудочно-кишечного тракта, слизистой оболочки желудка.
При снижении функции поджелудочной железы траву люцерны применяют в виде настоя столовой ложки на стакан кипятка либо в виде измельченного порошка.
Многие знатоки трав считают незаменимым средством для лечения поджелудочной железы настой листьев подорожника, выпиваемый вместо чая.
Отвар корней ежевики принимают по 1-2 ст. л. 3-4 раза в день.
Траву земляники, а также чистотела полезно использовать в виде настоя.
Отвар коры осины по рекомендации В.В. Донцова и И.В. Донцова принимать при болезни поджелудочной железы по 1 ст. л. 4 раза в день до еды.
Не составит труда приобрести для лечения такое народное средство, как мумиё. Оно используется для лечения многих заболеваний, в том числе и болезней печени и поджелудочной железы. Одноразовая дозировка приема этого средства составляет 0,2 -0,3 г, принимают по два раза в сутки в течение трех недель. Затем надо поменять средство и продолжить курс лечения мумиё еще 1-2 раза.
А. Баранов, доктор биологических наук
Т. Баранов, журналист
57207 Метки: лекарственные растения



