Осложнения после колоноскопии
Содержание
- Реакции организма на колоноскопию
- Самое информативное ректальное исследование кишечника
- Питание после колоноскопии
- Что делать при разных осложнениях
- Профилактика осложнений
- При каких состояниях колоноскопия будет противопоказана
- Риски при исследовании толстой кишки
- Что нужно знать о подготовке к колоноскопии
- Возможные последствия после процедуры
- Самочувствие и возможные последствия колоноскопии
- Менее серьезные изменения после исследования
- Особенности стула
- Что делать при осложнениях после обследования?
- Восстановление микрофлоры кишечника после процедуры
- Описание процедуры и показания
- Что делать, если у меня похожий, но другой вопрос?
- Показаниями для плановой диагностической колоноскопии являются:
- Противопоказания к проведению процедуры:
- Колоноскопия – это больно или нет?
- Возможные осложнения колоноскопии
- Преимущества колоноскопии
- Показания для проведения колоноскопии
- Противопоказания
- Наркоз при колоноскопии
- Виды обезболивания
- Как подготовиться к колоноскопии
- Как проходит процедура
- Зачем нужна колоноскопия?
- Подготовка к колоноскопии кишечника
- За два часа до колоноскопии
- Как проходит колоноскопия
- Результаты колоноскопии
- После колоноскопии
- ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.
Реакции организма на колоноскопию
После проведённого обследования общее самочувствие пациента обычно ухудшается. Последствия колоноскопии почти всегда проявляются:
- слабостью, головокружениями;
- тяжестью при ходьбе;
- нарушением стула;
- незначительными кровянистыми выделениями из ануса;
- болезненностью в животе.
Подобные реакции организма не являются осложнениями. Правильный распорядок дня, ограничение физической нагрузки и диета после колоноскопии кишечника без врачебного вмешательства через сутки или двое приводят здоровье пациента в норму.
Слабость и головокружение
Слабость может быть ответной реакцией:
- На препараты, которые используются для проведения общего наркоза.
- Также перед процедурой и первое время после неё человек ничего не ест, поэтому слабеет из-за недостаточного поступления в организм питательных веществ.
- Ощущение слабости способно привести к заболеванию.
Слабость и головокружение сразу после колоноскопии не считают патологией. Если симптомы начинают усугубляться, тогда это состояние вызывает тревогу и требует врачебного вмешательства.
Обследование с применением эндоскопа нарушает обычную жизнедеятельность микрофлоры в кишечнике и наносит травму поверхности слизистой оболочки. Поэтому часто больные жалуются, что болит живот после колоноскопии и нарушается стул. Это проявляется диспепсией или наоборот задержкой стула. Также в кале может содержаться небольшое количество крови, иногда слизи.
- Понос после колоноскопии – результат временного нарушения поглощения жидкости из фекалий в просвете толстого кишечника, поэтому каловые массы приобретают жидкую консистенцию.
- Запор – последствие замедления двигательной активности нижних отделов кишечника.
Выделение крови из ануса
Кровянистые выделения из прямой кишки в небольших количествах после обследования не должны пугать. Такое происходит из-за травмы слизистой кишечника при осмотре или является ответной реакцией на биопсию либо удаление полипов в просвете кишки.
Если крови выделяется немного и нет других симптомов, это норма. Специального лечения не требуется, обычно это быстро проходит без специального вмешательства.
Большинство больных первое время жалуются на боль в животе после обследования. Это также не должно вызывать беспокойства:
- Это реакция организма на растяжение и травму стенок кишечника эндоскопом.
- Нагнетание в просвет кишечника воздуха с целью расправления складок и лучшего обзора также не проходит бесследно.
Самое информативное ректальное исследование кишечника
Если у вас при осмотре врач обнаруживает причину патологии, например, полипы или кровотечение, тогда не стоит тянуть с лечением, ведь со своим здоровьем не шутят. Согласно данным медицинской статистики, диагностика, а с ней и ранее выявление проблем в организме, всегда предотвращают развитие всех серьезных заболеваний.
Советуем всем запомнить главное: другой альтернативы по информативной и точной картине обследования вашего кишечника не существует. Врач с помощью колоноскопии получит всю обстоятельную картину состояния кишечника, и вам будет назначено соответствующее, амбулаторное, или стационарное лечение.
Питание после колоноскопии
Питание после колоноскопии кишечника назначает лечащий врач. Он учитывает общее состояние больного, его заболевание и как больной перенёс манипуляцию.
Чтобы восстановление кишечника после колоноскопии прошло быстрее, врачи рекомендуют начинать питаться с небольших порций, легкоусваиваемыми продуктами, но блюда должны содержать достаточное количество белковых компонентов. Дополнительно можно принимать комплексные добавки витаминов и минералов.
- фрукты, овощи;
- отварные или приготовленные на пару рыбопродукты;
- варёные яйца;
- супы, приготовленные на овощном отваре, приправленные растительным или сливочным маслом.
Временно воздержаться от употребления в пищу:
- жареных или копчёных мясных и рыбных продуктов;
- колбасных изделий;
- любого вида консервированных продуктов;
- цельнозерновых каш;
- сдобных кондитерских изделий.
Можно есть слегка подсушенный хлеб вчерашней выпечки.
На восстановление микрофлоры кишечника оказывают благотворное влияние большое разнообразие кисломолочных продуктов – натуральные кефир, йогурты и другие.
Также одновременно необходимо принимать пробиотики. Наиболее эффективны капсулированные лекарственные формы.
При соблюдении правил питания стул обычно появляется на 2-3 день.
Что делать при разных осложнениях
В тех случаях, когда вышеописанные симптомы при прошествии суток или двух не проходят, а усиливаются, можно заподозрить, что так проявляют себя осложнения после колоноскопии кишечника. Нужно срочно обращаться к врачу за выяснением причины недомогания и квалифицированной помощью.
При слабости
Помогают восстановить нормальное самочувствие:
- Внутривенные вливания физиологического раствора. Восполняется объем жидкости, потерянной из-за диареи.
- Инъекции Реосорбилакта или средств подобного действия, содержащих минеральные вещества.
- Эффективно стимулируют работу иммунной системы, а также нервную и мышечную, инъекции витаминов из групп В и С.
При поносе
Из медицинских средств можно воспользоваться:
- Смектой – по 1 пакетику трижды в день.
- Лоперамидом. Он тормозит продвижение каловой массы по кишечнику, тем временем из неё впитывается лишняя жидкость и происходит формирование фекалий нормальной консистенции.
- Хилаком форте. Принимают по 40 капель трижды в день. Эффективное средство для стимуляции роста здоровой микрофлоры в полости кишечника.
Также хорошо помогают при жидком стуле после колоноскопии приготовленные самостоятельно отвары:
- из зверобоя;
- корневищ кровохлёбки;
- ягод черники;
- плодов черёмухи.
При запоре
В этом случае помогут препараты из группы слабительных средств:
- Дюфалак – стимулирует перистальтику кишечника. Нужно принимать по 25 мл утром во время еды.
- Бисакодил – усиливает выделение слизистого секрета железами толстого кишечника, тем самым облегчает продвижение каловых масс. Принимают по 2 драже перед отходом ко сну.
- Форлакс – восстанавливает моторику кишечника. Принимать по одному пакетику 1 раз в день.
При выделении крови
Осложнением при кровянистых выделениях после колоноскопии считают сочетание симптомов:
- значительные выделения алой крови из ануса;
- прогрессирующее падение артериального давления и нарастающую слабость;
- учащение пульса.
Такие симптомы сигнализируют о внутреннем кровотечении. Состояние требует незамедлительного обращения к врачу, пока не стало угрожающим.
Помощь оказывают в стационарных условиях, там проводят кровоостанавливающую терапию. В тяжёлых ситуациях переливают плазму или кровь.
При выделении гноя
Лихорадка, сопровождаемая повышением температуры тела, и гнойные выделения указывают на начало воспалительного процесса в просвете толстого кишечника в результате занесения инфекции при обследовании.
Лечение состоит из назначения:
- антибактериальных средств;
- дезинтоксикационной терапии.
При интенсивном болевом синдроме
Если у пациента после колоноскопии боль носит нестерпимый характер, которую сопровождают:
- рвота без облегчения самочувствия;
- тяжелейшее состояние с потерей сознания;
- вздутие живота;
- больной лежит на боку, поджав к груди ноги;
- передняя стенка живота напряжена и приняла доскообразную форму.
Такие симптомы могут говорить об опаснейшем осложнении – прободении стенки толстого кишечника. Это осложнение встречается редко, но меры нужно принимать срочные, то есть безотлагательную госпитализацию и неотложную операцию, иначе больной может погибнуть.
Профилактика осложнений
Колоноскопия относится к инвазивным методам обследования, то есть осуществляется при помощи глубокого проникновения колоноскопа по просвету толстого кишечника. Способ обследования даёт точные результаты, но его назначают только при наличии строгих показаний.
Чтобы избежать осложнений, нужно перед манипуляцией провести тщательное обследование организма и выяснить, имеются ли противопоказания у пациента, и затем правильно подготовиться к процедуре. После манипуляции также необходим восстановительный период, который занимает несколько дней.
Заболевания, при которых колоноскопия противопоказана:
- язвенные поражения кишечника;
- грыжевые выпячивания;
- при тяжелым общем состоянии.
Подготовка к обследованию:
- За 7 дней до назначенного срока начать питаться по принципу бесшлаковой диеты.
- За 12 часов перед обследованием полностью отказаться от пищи.
- Накануне перед сном и утром сделать очистительную клизму.
При каких состояниях колоноскопия будет противопоказана
Колоноскопия – это сложная и трудоемкая диагностическая процедура. В ее процессе задействован эндоскопический прибор, вводимый в заднепроходное отверстие тела, после полного очищения кишечника. Прибор следует по толстой кишке, по всей ее протяженности, поэтому для проведения колоноскопии существуют свои противопоказания: как абсолютные, так и относительные. Всем следует знать ответ на вопрос: опасна ли колоноскопия при конкретных заболеваниях, или болезненных состояниях? Рассмотрим это подробнее.
Абсолютными признаются такие противопоказания к колоноскопии, при которых подобное исследование может привести пациента к весьма серьёзному нарушению его здорового состояния, а именно:
Важно! Присутствие вышеперечисленных противопоказаний является строжайшим запретом для проведения процедуры колоноскопии, независимо от того, что у пациента есть показание к ней.
Риски при исследовании толстой кишки
Самые грозные осложнения в виде перфорации и кровотечения возникают очень редко. Происходит это при наличии одного или нескольких факторов риска одновременно. В появлении этих последствий основную роль играют:
- низкий уровень квалификации врача, который проводит манипуляцию;
- тонкая стенка кишечника в связи с дистрофическими процессами, воспалением, язвенными изменениями;
- высокая перистальтика кишечника;
- плохая подготовка к процедуре с недостаточной очисткой от каловых масс.

Помимо этого, развитие опасных последствий колоноскопии могут вызвать:
- Качество оборудования — при любых повреждениях (например, сгиб зонда) аппарат необходимо заменить, поскольку это приведет к повреждению слизистой, нивелирует результаты исследования.
- Уровень проводимых дезинфекционных мероприятий — обработка колоноскопа должна проводиться перед исследованием и после него.
- Состояние пациента — тяжелое общее состояние, беременность, месячные или глубокие психологические проблемы (больной испытывает непреодолимый страх перед процедурой), которые требуют особой или более длительной подготовки. Иногда процедура переносится на определенное время, чтобы вред от возможных осложнений не превышал неинформативность от неудачной лечебной манипуляции.
Когда речь идет о квалификации эндоскописта, который проводит исследование, имеются в виду не только аккредитации учебного и лечебного учреждений, где он обучался и работал, но и его опыт в проведении таких манипуляций.
Что нужно знать о подготовке к колоноскопии
Чтобы минимизировать осложнения колоноскопии, к ее проведению нужно предварительно подготовиться. Врач вправе отказать пациенту в данном виде диагностического исследования, если за 24 часа до её проведения, он не смог выполнить предварительную, полную очистку своего кишечника от каловых отложений. Они будут мешать качественному проведению как самой процедуры, так и детальному получению врачом всех необходимых данных, включая взятые ткани на биопсию.
Даже несмотря на специфичность обследования толстого кишечника с помощью колоноскопии, наличия страха перед процедурой, в плане физического и психологического дискомфорта, этот современный метод диагностики — самый достоверный из всех, ныне существующих в медицине. Именно он дает самую точную оценку состояния толстого кишечника человека.
Возможные последствия после процедуры
Единственным тяжелым осложнением после проведения КС являются перфорация стенки кишечника (менее 1%) и кровотечение (0,1%), развившееся в месте удаленного полипа. Самым частым последствием является травма прямой кишки при введении зонда.
Остальные нежелательные последствия легко устранимы. К ним относятся:
- боль в анусе при введении зонда и по всему кишечнику при накачивании воздуха или в месте удаления новообразования;
- метеоризм из-за поступившего в результате манипуляции воздуха;
- понос, вызванный использованием слабительных средств при подготовке к манипуляции и раздражением слизистой кишечника зондом;
- появление высокой температуры тела после колоноскопии;
- последствия наркоза.
Как при любом инвазивном исследовании есть вероятность приобретения вирусного гепатита В, С, ВИЧ, сифилиса, сальмонеллеза.
Зафиксированы единичные случаи разрыва селезенки.
Перфорация кишечника
Перфорация стенки кишечника чаще всего возникает в месте естественных изгибов толстой кишки — в печеночном и селезеночном углу. В этих местах восходящий отрезок ободочной кишки переходит в поперечно-ободочную (в правой половине живота), и поперечный отрезок — в нисходящую ободочную кишку (в левом фланке). Такая локализация создает дополнительную угрозу для жизни пациента из-за примыкающих в этой области к кишечнику жизненно важных органов: печени и селезенки. Нередко в результате перфорации и пенетрации (прободения) в соседний орган приходится его удалять из-за выраженного кровотечения (селезенку).
Способствовать появлению перфорации может:
- недостаточная подготовка больного — его беспокойное поведение в случае, если манипуляция проводится не под общим наркозом;
- неосторожность врача;
- неисправность аппарата.
При перфорации в стенке кишки образуется отверстие. Через него каловые массы выходят в брюшную полость. Возникает резкая боль, значительно усиливающаяся при малейшем движении. Развивается картина острого живота, обусловленная появлением перитонита:
- асимметрия передней брюшной стенки и вздутие живота;
- позывы на рвоту;
- выраженная тахикардия;
- высокая температура.
В этом случае необходимы неотложные мероприятия, поскольку быстрое развитие перитонита может закончиться летальным исходом. Больному нельзя подниматься, его доставляют в операционную и проводят срочное хирургическое вмешательство.
Кровотечение при удалении полипа
Кишечное кровотечение возникает исключительно редко. Оно может появиться в результате:
- перфорации стенки кишечника;
- удаления полипа;
- проведения биопсии для гистологического исследования;
- трещины или другого поверхностного повреждения слизистой оболочки;
- имеющейся опухоли, которая повреждается аппаратом при проведении манипуляции;
- инфицирования;
- травмирования геморроя.
После полипэктомии выделение крови в большинстве случаев необильное и быстро проходит. Возникает редко, немаловажную роль играет возраст. Чаще всего возникает у ребенка и пожилого взрослого пациента в связи с истонченной стенкой кишечника. В других возрастных группах кровь появляется при погрешностях в проведении манипуляции: если петлевым электродом стенка кишечника захвачена более глубоко, до сосудистого слоя с повреждением.
Кровь появляется сразу во время манипуляции или после нее. Ее выделение возможно через 2-3 дня после исследования или на протяжении первой недели.
При массивном кровотечении, которое после полипэктомии встречается исключительно редко, наблюдается:
- резкое падение артериального давления;
- выделение большого количества алой крови;
- нарастающая слабость вплоть до потери сознания;
- тахикардия.
Самочувствие и возможные последствия колоноскопии
Перед проведением процедуры обычно применяют общий наркоз или седацию, что подавляет стрессовый фактор и полностью избавляют от неприятных ощущений. О том, как делают колоноскопию под наркозом, мы уже писали в отдельной статье.
Исследование отделов кишечника проводят специальным длинным зондом, оснащённым оптическим оборудованием, подсветкой.
При необходимости могут быть выполнены лечебные манипуляции:
- удаление полипов,
- купирование очага кровотечения,
- забор тканей на гистологическое исследование.
Ухудшение самочувствия после лечебно-диагностической процедуры обычно считается нормой. Дискомфорт обусловлен необходимостью нагнетания воздушных атмосфер, инвазивностью метода исследования и преследуемой целью.
На заметку: неприятные ощущения сохраняются после проведения хирургических манипуляций около 5 дней. Об осложнениях говорят при сохранности нетипичных симптомах более 5 дней, а также при нарастании их интенсивности.
Болезненность нередко становится причиной повреждения зондом стенок кишечника, например, при выраженной узости просвета, некоторых анатомических особенностях различных отделов кишечника.
Боль возникает и при имеющихся патологиях кишечника:
- язвенно-эрозивное поражение,
- геморроидальная болезнь,
- инфекционные процессы.
Менее серьезные изменения после исследования
Помимо перфорации и кровотечения, встречаются другие осложнения, которые проходят самостоятельно без применения специальных мероприятий.
Если КС проводится под общим наркозом, после обследования может быть нарушено общее состояние, связанное с воздействием наркотических средств.
Остальные последствия быстро корректируются и нормализуются в короткие сроки. К ним относятся:
- метеоризм;
- неустойчивый стул;
- выделения из прямой кишки;
- повышение температуры более 38°С;
- дискомфорт или боли в кишечнике.
Общая слабость и другие незначительные проявления, ухудшающие общее состояние, не всегда являются признаком патологии. В течение первых 1-2 суток — это обычное явление после КС. Если симптомы нарастают, и самочувствие ухудшается, нужно искать причину и проводить адекватное лечение.
При нарушении общего состояния, связанного с последствиями применения наркоза, появляются жалобы на следующее:
- тошнота и неукротимая рвота;
- головные боли;
- дыхательные расстройства;
- мышечные спазмы.
В таких ситуациях пациент переводится в палату для дальнейшего наблюдения и вывода из этого положения.
Общее состояние может ухудшиться и по другим причинам. Это происходит из-за потери крови в процессе других осложнений, присоединения инфекции, а также может быть связано с вынужденным голоданием в процессе подготовки к процедуре.
После КС может появиться диарея или запор из-за неадекватно проведенной подготовки или неправильного питания. К причинам изменения стула относятся:
- дисбактериоз — нарушение нормальной микрофлоры кишечника;
- травмирование слизистой оболочки зондом;
- снижение перистальтики кишечника.
Понос развивается чаще всего из-за нарушения главной функции кишечника — всасывания воды из каловых масс. В результате вся жидкость остается в кишечнике, испражнения приобретают вид поноса.
Запор развивается из-за спастических сокращений стенки кишечника после раздражения зондом после КС. Если после процедуры пациент не может длительное время (более 48 часов) сходить в туалет, необходимо сообщить врачу, но не заниматься самолечением. Необходимую терапию назначит врач.
Помимо крови из прямой кишки, иногда наблюдается выделение гноя с каловыми массами. Это связано с присоединившейся инфекцией. Назначается антибактериальная терапия или противовирусные препараты.
Если воспаление сопровождается высокой температурой (выше 38°С), применяются жаропонижающие средства из группы НПВС. В тяжелых случаях проводят инфузионную дезинтоксикационную терапию введением солевых растворов.
Незначительная болезненность после проведенной КС может быть проявлением метеоризма из-за раздувшихся воздухом петель кишечника. Это наблюдается у многих пациентов и не считается патологией. После исчезновения метеоризма болевой симптом исчезнет.
Выраженный болевой симптом, который нарастает, сопровождается температурой, тошнотой, рвотой, сухостью во рту, тахикардией, свидетельствует о катастрофе в брюшной полости. Проводится срочная ревизия в условиях хирургического стационара с ушиванием дефекта. В процессе обследования возможно применение наркотических анальгетиков из-за выраженного болевого симптома.
Болевой симптом может быть связан:
- с растяжением петель кишечника или ануса колоноскопом при неаккуратном введении инструмента;
- с прекращением действия обезболивающих препаратов и седации;
- с ранением слизистой оболочки в любом сегменте кишки.
При использовании ректальных свечей с обезболивающими компонентами боль проходит.
Метеоризм, вздутие живота
Вздутие живота обусловлено накачиванием кислорода в кишечник для расправления его складок и лучшей визуализации слизистой. В конце процедуры врач выводит наружу остатки воздуха при помощи колоноскопа. Если это не было выполнено, через некоторое время воздух постепенно выйдет самопроизвольно. Если петли кишечника сильно раздуты, у пациента начинает бурлить в животе, появляется боль, дискомфорт, ощущение переполненности и чувство распирания в кишечнике. Могут быть отрыжки воздухом, бурление и урчание в животе.
Метеоризм может быть результатом некачественной подготовки пациента к проведению КС. Если не выполняются требования по диете, употребляется пища с ветрогонным эффектом, это способствует повышенному газообразованию. В результате интенсивного распада продуктов образующийся углекислый газ скапливается в кишечнике. Из-за возникающих в этот период запоров его количество увеличивается и усиливает неприятные ощущения.
Гипертермия
Высокая температура является появлением серьезных последствий колоноскопии. Она повышается выше 38°С при следующем:
- перфорация с развитием перитонита;
- массивное кровотечение;
- инфицирование;
- разрыв селезенки.
Проводится диагностика, выясняется причина повышения температуры, лечится осложнение. При гипертермии, помимо основного лечения, назначаются жаропонижающие препараты.
Особенности стула
При соблюдении всех правил питания и диеты, привычный для пациента стул должен появится на второй или третий день после колоноскопии. На появление стула сказывается наличие в рационе клетчатки. Если её достаточно, то стул будет нормализован в течение одного или двух дней. Бывает, что пациент не может сходить в туалет и это вызывает беспокойство. Это следствие инвазии.
Если в процессе подготовки к инвазивному вмешательству, пациенту были прописаны слабительные средства, то у пациента может наблюдаться понос. Без назначения врача принимать слабительное или проводить клизмирование строго запрещено.
Вегетативная нервная система может среагировать на процедуру диареей и вздутием живота. Такие последствия не несут в себе причин для корректировки диеты или назначения препаратов.
Для оценки правильного функционирования ЖКТ нужно будет сдавать мочу и кал на анализ после колоноскопии.
Что делать при осложнениях после обследования?
Если при проведении КС произошла перфорация стенки кишечника, производится:
- ушивание;
- резекция части кишки при необходимости с формированием анастомоза.
Если удаляется значительная часть кишки, в результате чего ее не удается подвести к анальному отверстию, формируют колостому. Она выводится на переднюю брюшную стенку, выполняет функции прямой кишки.
После удаления полипа местно через колоноскоп проводится консервативное лечение:
- вводят раствор адреналина, кровеостанавливающие средства (Аминокапроновую кислоту, Дицинон, Викасол);
- проводят коагуляцию в месте повреждения.
Как правило, это дает положительный результат. На протяжении последующих 2 дней после процедуры может выделяться незначительное количество крови, но это не представляет опасности, если не сопровождается другими симптомами или сильным дискомфортом.
Лечение тяжелого кровотечения проводится хирургическим способом, используя доступ в виде лапаротомии. Производят полноценную операцию с разрезанием брюшины и ушиванием дефекта.
Параллельно используются и консервативные методы:
- кровезамещающая терапия в виде переливания крови и ее компонентов (плазма, фибриноген, эритромасса);
- кровеостанавливающие;
- изотонический раствор с витамином К и другими факторами свертываемости крови.
В дальнейшем применяются:
- кровеостанавливающие – в виде применения ректальных суппозиториев или таблеток в зависимости от локализации дефекта;
- холодные клизмы с температурой воды 3-4°С;
- промывание желудка или клизмы для удаления сгустков крови.
При общем нарушении состояния, сопровождающемся резкой слабостью, головокружением, полуобморочным состоянием, если это связано с голодной диетой перед исследованием, применяют консервативные методы лечения. Проводят инфузионную терапию с введением:
- питательных и витаминных растворов;
- Реосорбилакта, содержащего необходимые минеральные компоненты.
Восстановление микрофлоры кишечника после процедуры
Если болезненные ощущения в животе, метеоризм, нарушение стула стали проявлением дисбактериоза, необходимо провести курс восстановительной терапии с нормализацией микрофлоры кишечника.
С этой целью применяются:
- пробиотики (Хилак-форте, Бифиформ, Линекс, Бифидумбактерин);
- специальная диета.
От соблюдения диеты напрямую зависит, как быстро сможет восстанавливаться кишечник. При диетическом питании исключаются:
- продукты с высоким содержанием клетчатки (бобовые, черный хлеб, грубые каши);
- газированные напитки;
- цельное молоко;
- листовые овощи, морковь, свекла, капуста.
В течение первой недели можно употреблять только легкую еду, включая нежирные кисломолочные продукты, биойогурты.
Строгое соблюдение всех рекомендаций врача быстро сократит сроки восстановления кишечника и уберет неприятные последствия после процедуры.
Здравствуйте, 29 марта я обнаружила кровь на туалетной бумаге, последующие 3-4 дня сохварялись сразматические боли и так же кровь. После боли стали реже, кровь сохранялась каждый поход в туалет до 3 апреля, потом через раз. При этом иногда виделись прожили крови в кале (кровь светлая, по количеству не много) кал на скрытую кровь отрицательный (сдавала когда крови не было), по крови было небольшое воспаление (немного больше лейкоцитов, СРБ-20 (норма до 5) Так же смотрело двое хирургов, ни один ни другой не сказал про геморрой или трещину (я спрашивала конкретно есть или нет)
По папе у бабушки и дедушки рак кишечника, их уже нет, у папы полипы и ещё что-то. По маме у прабабушки рак желудка, так же, у кого то были полипы. Дело в том, что кровь я до сих пор иногда вижу, но на бумаге (в кале посмотреть нет возможности) Сегодня делали колоноскопию, заключение: органической патологии не выявлено. Что делать? Откуда может быть кровь? Делали ФГС, там воспаление и эрозия пищевода (но это ведь не может являться причиной кровотечения) Просто дело в том, что врач меня скорее всего вы пишет на днях, а мне страшновато, скажите, если по колоноскопии все хорошо, то я могу не беспокоиться? Заранее спасибо за ответ!
Описание процедуры и показания
Колоноскопия является одним из основных способов осуществления профилактических и лечебных мероприятий, которые связаны с пищеварительной системой.
Данную процедуру назначают только по строгим показаниям, так как она может вызвать неблагоприятные последствия.
К основным показаниям принято относить:
- наличие хронических запоров;
- болезненное чувство при дефекации;
- возникновение периодического болевого чувства в области живота;
- резкую утрату веса без видимых на то причин;
- отсутствие или понижение аппетита;
- развитие ассиметричности передней стенки брюшной полости;
- проявление крови во время опорожнения кишечника.
Наряду с этим принято выделять несколько существенных ограничений в виде:
- инфекционных заболеваний острого характера в прямой кишке;
- проявления болезни Крона в остром периоде;
- развития язвенного колита неспецифической формы;
- язвенного или ишемического колит в тяжелой форме;
- наличия сердечной или легочной недостаточности;
- образования полипов или других образований в кишечной полости;
- наличия болезней, связанных со свертываемостью крови.
Если больному была назначена процедура, то нужно тщательно к ней подготовиться. При соблюдении всех рекомендаций, врачу удастся со стопроцентной точностью диагностировать недуг.
Для этого нужно:
- отказаться от жирной и жареной пищи, продуктов, которые вызывают повышенное газообразование в кишечной полости и метеоризм;
- соблюдать строгую бесшлаковую диету;
- отказаться от употребления за двенадцать часов до проведения процедуры;
- выполнить накануне вечером и утром в этот же день процедуру по очистке кишечника при помощи клизмы или слабительного средства;
- поставить пробы для выявления аллергии к наркозам.
После таких подготовительных мероприятий можно приступить к проведению процедуры.
Что делать, если у меня похожий, но другой вопрос?
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал 03online.com
осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 48 направлениям: аллерголога , анестезиолога-реаниматолога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского уролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , рентгенолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 96.33% вопросов.
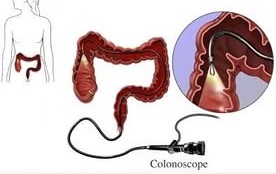 Колоноскопия (видеоколоноскопия, ФКС) — это современное инструментальное исследование внутренней поверхности толстой кишки с помощью оптического прибора – колоноскопа. Колоноскопия является самым современным и точным методом диагностики, позволяющим выявить злокачественные и доброкачественные новообразования прямой и ободочной кишки, неспецифические воспалительные заболевания (язвенный колит, болезнь Крона), а также врождённые аномалии развития толстой кишки. Такое обследование даёт достаточно информации о тонусе кишечника и способности к сокращению. Данный метод диагностики позволяет не только оценить состояние слизистой оболочки кишечника, но и произвести прицельную биопсию из подозрительного участка, чтобы получить морфологическую верификацию процесса.
Колоноскопия (видеоколоноскопия, ФКС) — это современное инструментальное исследование внутренней поверхности толстой кишки с помощью оптического прибора – колоноскопа. Колоноскопия является самым современным и точным методом диагностики, позволяющим выявить злокачественные и доброкачественные новообразования прямой и ободочной кишки, неспецифические воспалительные заболевания (язвенный колит, болезнь Крона), а также врождённые аномалии развития толстой кишки. Такое обследование даёт достаточно информации о тонусе кишечника и способности к сокращению. Данный метод диагностики позволяет не только оценить состояние слизистой оболочки кишечника, но и произвести прицельную биопсию из подозрительного участка, чтобы получить морфологическую верификацию процесса.

Метод является основой скрининга колоректального рака.
 Ректороманоскопия — метод диагностики, при котором производится визуальный осмотр слизистой оболочки прямой кишки и в некоторых случаях дистальных отделов сигмовидной кишки. Исследование выполняется ригидным (ректоскоп) или гибким эндоскопом (колоноскоп). Специалисты отделения эндоскопии ФГБУ НМИЦ онкологии им.Н.Н.Петрова рекомендуют пациентам выполнять ректосигмоскопию, во время которой врач-эндоскопист осматривает не только прямую, но и сигмовидную кишку полностью до перехода её в нисходящую. При этом мы обращаем внимание пациентов на тот факт, что данная процедура не предусматривает оценку слизистой слепой, восходящей, поперечно-ободочной и нисходящей кишки, в то время как патологический процесс может локализоваться именно в этих неосмотренных отделах.
Ректороманоскопия — метод диагностики, при котором производится визуальный осмотр слизистой оболочки прямой кишки и в некоторых случаях дистальных отделов сигмовидной кишки. Исследование выполняется ригидным (ректоскоп) или гибким эндоскопом (колоноскоп). Специалисты отделения эндоскопии ФГБУ НМИЦ онкологии им.Н.Н.Петрова рекомендуют пациентам выполнять ректосигмоскопию, во время которой врач-эндоскопист осматривает не только прямую, но и сигмовидную кишку полностью до перехода её в нисходящую. При этом мы обращаем внимание пациентов на тот факт, что данная процедура не предусматривает оценку слизистой слепой, восходящей, поперечно-ободочной и нисходящей кишки, в то время как патологический процесс может локализоваться именно в этих неосмотренных отделах.
Показаниями для плановой диагностической колоноскопии являются:
- Наличие в кале гноя, слизи и примеси крови
- Хронические поносы и запоры
- Боли в животе по ходу толстой кишки, вздутие живота
- Субфебрилитет (повышение температуры на протяжении длительного периода) неясной этиологии,
- Похудание
- Анемия неясной этиологии
- Ощущение инородного тела в прямой кишке
- Доброкачественные и злокачественные новообразования толстой кишки, диагностированные при других исследованиях (ирригоскопии, КТ, МРТ)
- Поиск первичной опухоли при обнаружении метастазов
- Оценка эффективности консервативного или хирургического лечения
- Проведение скрининга на рак толстой кишки
Противопоказания к проведению процедуры:
- острый инфаркт миокарда и декомпенсированная сердечно-легочная недостаточность
- инсульт
- молниеносная форма колита
- острый инфекционный процесс любой локализации
- острый дивертикулит
- аневризма аорты
- напряженный асцит
 85% больных раком толстой кишки – это лица старше 60 лет. По рекомендации Всемирной Организации Здравоохранения, колоноскопию необходимо выполнять каждому здоровому человеку после 55 лет 1 раз в 10 лет. При повышенном риске заболевания в семье (у родственников первой степени родства, особенно если рак толстой кишки развился у пациента до 45 лет), первую профилактическую колоноскопию необходимо выполнить за 10 лет до того возраста, в котором был выявлен рак у родственников. Если же появляются определённые жалобы или показания, то колоноскопия должна проводиться незамедлительно
85% больных раком толстой кишки – это лица старше 60 лет. По рекомендации Всемирной Организации Здравоохранения, колоноскопию необходимо выполнять каждому здоровому человеку после 55 лет 1 раз в 10 лет. При повышенном риске заболевания в семье (у родственников первой степени родства, особенно если рак толстой кишки развился у пациента до 45 лет), первую профилактическую колоноскопию необходимо выполнить за 10 лет до того возраста, в котором был выявлен рак у родственников. Если же появляются определённые жалобы или показания, то колоноскопия должна проводиться незамедлительно
Подготовка к колоноскопии: http://www.niioncologii.ru/preparation#ei
Колоноскопия – это больно или нет?
Сомнения большинства пациентов относительно необходимости проведения колоноскопии основаны на страхе перед болезненными ощущениями, которые предположительно предстоит вытерпеть. Такие разные и противоречивые отзывы о процедуре обусловлены различным болевым порогом и врожденными особенностями строения ЖКТ.
Обследование, как правило, не вызывает у пациента выраженных болевых ощущений, поэтому проводится без анестезии. Некоторый дискомфорт может возникать при нагнетании воздуха и прохождении колоноскопом кишечных изгибов, например, печёночного и селезёночного углов ободочной кишки. Но эти ощущения, как правило, терпимы. При хорошей подготовке пациента процедура длится обычно 15-20 минут
У пациентов со спаечной болезнью брюшной полости, а также перенесших обширные операции на органах брюшной полости и малого таза, процедура может быть очень болезненной и длительной. В подобных ситуациях обследование проводится под наркозом.
О результатах исследования Вам сообщит врач–эндоскопист сразу же после обследования, а при взятии биопсии морфологическое заключение будет готово через 8–12 дней
Есть и пить можно после процедуры сразу же, причём питание после колоноскопии не требует никаких ограничений. Если у пациента остаётся ощущение вздутия, можно принять 10 таблеток активированного угля, предварительно измельчённого и растворённого в половине стакана тёплой воды.
Возможные осложнения колоноскопии
В целом, колоноскопия – это достаточно безопасный метод обследования, который крайне редко приводит к тяжелым осложнениям.
Как можно скорее обратитесь к врачу, если спустя несколько часов или несколько дней после проведения колоноскопии у вас появились такие симптомы как:
- Температура выше 38 С
- Боли в животе
- Сильная тошнота и рвота
- Обильные кровянистые выделения из прямой кишки
- Сильная слабость, головокружение, потеря сознания.
Доктор Александр Мясников — Отделение эндоскопии — Колоноскопия под наркозом
Колоноскопия под наркозом относится к современным методам диагностики, которые позволяют вовремя обнаружить проблемы с толстым кишечником. В ходе колоноскопии специалисты обследуют состояние толстого кишечника и выявляют различные патологии – протекающие воспалительные процессы, злокачественные и язвенные. Колоноскопия под наркозом проводится с помощью специального прибора, который позволяет изучать слизистую оболочку прямой и ободочной кишок.
Как правило, процедура хорошо переносится и редко вызывает неприятные ощущения. Колоноскопия — трудоемкая процедура, поэтому необходимо строго следовать инструкциям врача и медицинской сестры.
Чтобы уменьшить дискомфорт во время процедуры, врачи рекомендуют проводить колоноскопию под наркозом, либо принимать спазмолитические препараты.
Преимущества колоноскопии
- высокоэффективная диагностика и профилактика заболеваний кишечника. Данное исследование позволяет на ранних стадиях предотвратить развитие раковых образований в толстом кишечнике.
- предоставляет наиболее точную информацию по сравнению с альтернативными методами диагностики.
- Использование новейшего оборудования с цифровым изображением позволяет просматривать даже самые труднодоступные участки кишечника. Это очень важно для диагностики и профилактики раковых заболеваний.
- При проведении колоноскопии существует возможность взять биопсию тканей кишечника и выявить раковые образования на самых ранних стадиях.
- В ходе проведения колоноскопии под наркозом врач может остановить кровотечение, удалить злокачественные образования без дополнительного хирургического вмешательства.
Показания для проведения колоноскопии
Колоноскопия обычно проводится при желудочно-кишечных кровотечениях, а также при подозрении на развитие воспалительных или злокачественных новообразований толстой кишки.
Также еще одним из показаний для проведения колоноскопии под наркозом является резкое снижение гемоглобина у пациентов пожилого возраста.
Частые боли и вздутия живота, диарея также служат причиной для проведения колоноскопии.
Перед проведением гинекологических операций необходимо сделать колоноскопию под наркозом.
Для удаления инородных тел из толстого кишечника также необходимо пройти колоноскопию.
Противопоказания
Как и многие другие медицинские процедуры, у колоноскопии существует ряд противопоказаний:
- сердечная и лёгочная недостаточность,
- гипертоническая болезнь 3 стадии, которая характеризуется постоянно высоким артериальным давлением,
- язвенная болезнь сложной формы,
- воспаления брюшной полости,
- спайки на кишечнике,
- инсульт,
- беременность.
Наркоз при колоноскопии
Несмотря на небольшие размеры аппарата, при помощи которого проводится процедура, колоноскопия не доставляет приятных ощущений. Для того чтобы уменьшить болевые симптомы и успокоить пациента, колоноскопия проводится под наркозом. Использование наркоза обязательно в следующих случаях:
- детский возраст – даже несильная боль и присутствие врачей в белых халатах может повлиять на психологическое состояние ребёнка,
- спайки на кишечнике,
- невысокие пороги боли – даже ощущение слабой боли может вызвать шок либо состояние обморока,
- пациенты, у которых наблюдаются разрушающие процессы в кишечнике,
- болезнь Крона.
Обезболивающие препараты подбираются с учётом чувствительности пациента к анестетикам. Многие могут быть противопоказаны по состоянию здоровья. Врачи рекомендуют использовать анестезию. Так как неприятные ощущения и боль могут сопровождаться как в ходе процедуры, так и после неё. Также сложно предугадать ответную реакцию организма на процедуру и будет ли колоноскопия проходить безболезненно.
Виды обезболивания
Для уменьшения чувства дискомфорта и боли в ходе обследования специалисты проводят колоноскопию под наркозом.
Выбор того или иного способа обезболивания зависит от диагноза пациента и состояния здооровья. Решение о наркозе принимает врач. В медицинской практике используется 3 вида обезболивания:
- местная анестезия,
- седация,
- общий наркоз.
Применение того или иного наркоза позволяет существенно снизить чувствительность к процедуре и выполнить её легко и быстро.
Местная анестезия
Для уменьшения чувствительности нервных окончаний на наконечник прибора наносится обезболивающее средство. Полностью болевые ощущения оно не убирает, лишь немного снижает боль. У пациента по-прежнему сохраняется чувство страха и тревожности, чувствительность.
Для создания более комфортных условий во время манипуляции накануне подготовки к процедуре назначается приём спазмолитических и седативных средств.
Седация
Седация – это вид обезболивания, который предусматривает погружение человека в состояние медицинского сна. Такое состояние вызывается за счёт приёма специальных препаратов. Во время сна человек ничего не чувствует, но при этом всё слышит, может реагировать на комментарии врача. Дыхание у пациента самостоятельное, подключения специальных аппаратов не требуется.
Общий наркоз
Под общим наркозом пациент глубоко засыпает и при этом ничего не чувствует. Наступает полная потеря сознания. Поэтому после процедуры у пациента не остаётся никаких неприятных воспоминаний. Использовать общий наркоз для проведения данной манипуляции удобно как для врача, так и для пациента. Но иногда возникает достаточно много последствий и осложнений. Чтобы избежать этого, процедуру рекомендуется проводить в операционной в присутствии врача-анестезиолога.
Как подготовиться к колоноскопии
Для того чтобы процедура прошла успешно, необходимо за неделю до колоноскопии соблюдать безшлаковую диету, а также полностью очистить кишечник.
Безшлаковая диета предполагает исключение из рациона питания продуктов растительного происхождения с высоким содержанием клетчатки (например, хлеб, фрукты и овощи).
Обезболивающие препараты перед колоноскопией принимать не нужно.
После выполнения колоноскопии не требуется соблюдения какой-либо особой диеты. Возможно вздутие живота, но это ощущение быстро проходит после выхода газов.
К подготовке для проведения колоноскопии следует отнестись очень серьёзно. Она имеет большое значение. Несоблюдение определённых рекомендаций и советов врача может привести к неточным результатам исследования. И может потребоваться повторное обследование.
Как проходит процедура
Для проведения процедуры «колоноскопия под наркозом» необходимы специальное подготовленные помещения и оборудование. Процедура проходит следующим образом:
- вначале пациент должен раздеться до пояса и лечь на левый бок, согнув ноги в коленях,
- затем делается наркоз,
- после прибор вводится в анальное отверстие, и врач исследует внутреннюю поверхность кишечника. В случае необходимости удаляются полипы и берётся материал для дополнительного исследования,
- в конце процедуры врач аккуратно достаёт аппарат и приводит пациента в сознание.
При использовании местного обезболивания пациент сразу после процедуры может ехать домой. При использовании седации либо общего наркоза, пациент некоторое время находится под присмотром медицинского персонала до полного восстановления сознания.
После проведения процедуры колоноскопии, риск появления осложнений очень низок. К осложнениям можно отнести: кровотечение, реакцию на спазмалитик и инфекцию. Из возможных осложнений наркоза при колоноскопии встречается развитие аллергической реакции на обезболивающие препараты, а также возникновение дыхательных проблем.
Получить подробную информацию о том, как пройти процедуру колоноскопии под наркозом, Вы можете по телефону +7 (495) 443-66-71 либо напишете нам на e-mail pmu@gb71.ru
Эндоскопические методы исследования на сегодняшний день являются самыми достоверным для диагностики заболеваний желудочно-кишечного тракта и органов дыхания. Их использование позволяет не только выявить очаги воспалительных процессов, но и обнаружить опухолевые и предопухолевые изменения на ранней стадии развития.
Теперь пройти эндоскопические исследования можно в «Академии здоровья». Одно из выполняемых в клинике исследований — колоноскопия.
Колоноскопия (фиброколоноскопия, ФКС)
Колоноскопия — это процедура осмотра прямой и толстой кишки посредством специального зонда. Это наиболее точный метод обследования, не имеющий аналогов по возможностям диагностики и лечения.
Зачем нужна колоноскопия?
Доктор может рекомендовать пациенту пройти колоноскопию, если:
Пациент жалуется на боли в животе, кровотечение из заднепроходного отверстия, хронические запоры, диарею и другие проблемы с кишечником;
Человек желает пройти обследование на предмет наличия рака толстой кишки. Если пациенту более 50 лет, и при этом в роду у него не наблюдалось случаев возникновения рака толстой кишки, врач может порекомендовать ему проходить колоноскопию каждые 7-10 лет.
Поиск и удаление полипов. Если пациент склонен к образованию полипов на стенках толстого кишечника, врач может предложить ему проходить колоноскопию через определенные промежутки времени, чтобы в процессе осмотра находить и удалять возникшие полипы. Эта процедура проводится для снижения риска возникновения рака прямой кишки.
Подготовка к колоноскопии кишечника
Сама по себе колоноскопия занимает не так много времени. Это малотравматичная процедура, большинство людей переживают её под воздействием анестезии, а восстановление после неё занимает от силы пару часов. Больше всего трудностей для пациентов составляет не само обследование, а подготовка к нему. Немного утешает, что если колоноскопия прошла успешно, следующая может не потребоваться в течение 7-10 лет.
Перед колоноскопией необходимо провести очищение кишечника, чтобы он был пустым и максимально чистым (насколько это возможно) — иначе остатки пищи и каловые массы могут затруднить доктору обзор. Как правило, когда врач назначает проведение колоноскопии, он сообщает больному, как именно надо к ней готовиться, что есть, какие препараты употреблять и каких реакций организма следует ожидать в процессе подготовки. Метод подготовки к колоноскопии подбирается для каждого пациента в индивидуальном порядке.
За два часа до колоноскопии
Нельзя ни есть, ни пить (даже воду). Этот запрет возник не просто так — из-за наличия воды в желудке колоноскопия может вызвать рвоту, которой может захлебнуться пациент под общим наркозом. Некоторые медицинские учреждения требуют более длительного периода воздержания от воды (вплоть до 8 часов), так что рекомендуется выяснить этот вопрос заранее.
Как проходит колоноскопия
При проведении колоноскопии на пациенте будет халат и, как правило, более ничего. Обычно при колоноскопии применяют общий наркоз (внутривенно), но иногда используется местное обезболивание; в таком случае врач делает пациенту инъекцию седативного препарата или дает таблетки.
Пациент ложится боком на стол, подтянув колени к груди. Врач вводит колоноскоп в прямую кишку через заднепроходное отверстие. Трубка колоноскопа достаточно длинна, чтобы врач мог исследовать толстый кишечник целиком. У колоноскопа есть световой элемент и он способен нагнетать воздух. Воздух расширяет просвет толстой кишки, что позволяет врачу лучше её осмотреть. Когда трубка перемещается внутри кишечника или внутрь нагнетается воздух, больной может ощутить спазмы в брюшной полости и желание сходить в туалет.
На кончике трубки находится небольшая видеокамера, которая отправляет изображение внутренней поверхности кишечника на монитор. Если потребуется, тем же путём врач может вводить в кишечник инструменты, при помощи которых происходит забор образцов тканей, удаление полипов и других аномальных образований.
Как правило, колоноскопия длится от 20 минут до 1 часа.
Результаты колоноскопии
Отрицательный результат — самый лучший. Это значит, что во время обследования врач не обнаружил никаких аномалий в толстой кишке. Пожилым пациентам врач может порекомендовать пройти повторное обследование на рак прямой кишки через 7-10 лет (если у больного отсутствуют другие факторы риска, помимо возраста). Если же отрицательный результат вызван невозможностью полностью обследовать кишечник из-за остаточного стула, врач скорее всего порекомендует пройти колоноскопию (и стадию подготовки к ней) заново.
Положительный результат — когда врач находит какие-либо аномалии в толстой кишке (полипы, измененную ткань и так далее). Как правило, большинство полипов — доброкачественные образования, но некоторые могут быть предраковыми. Полипы, удаленные во время колоноскопии, отправляют в лабораторию на анализ, чтобы определить, являются ли они доброкачественными, предраковыми или злокачественными.
В зависимости от размера и количества полипов врач может назначить периодичность последующих колоноскопических обследований. Если число полипов совсем маленькое, буквально одна или две штуки, и диаметр их не более 1 см, то последующая колоноскопия потребуется только лет через пять. Если же полипов больше, их размер увеличен или лабораторный анализ показал, что они обладают определенными характеристиками, врач может рекомендовать проведение колоноскопии уже года через три (при отсутствии других факторов риска). Если же полипы оказались злокачественными, следующая колоноскопия может потребоваться уже через 3-6 месяцев.
После колоноскопии
После окончания обследования требуется около часа, чтобы пациент начал приходить в себя. Желательно, чтобы члены семьи, друзья или родственники отвезли его домой, так как полностью избавиться от последствий приёма седативного препарата получится лишь к концу дня. В таком состоянии крайне нежелательно самостоятельно садиться за руль или заниматься деятельностью, требующей концентрации внимания.
Как правило, после колоноскопии пациенту не рекомендуется есть в течение часа. После этого периода можно съесть что-нибудь небольшое, нежной текстуры и легко усваиваемое (полужидкая каша из хорошо разваренной крупы, жидкий творог, йогурт и так далее). Если во время колоноскопии было проведено удаление полипа, врач может порекомендовать соблюдение диеты на определенный промежуток времени.
Ещё некоторое время после окончания обследования пациент может ощущать вздутие живота или испускать газы — так из прямой кишки выходит воздух, попавший туда в результате колоноскопии. Не стоит напрягать живот в попытке выдавить воздух насильно — он постепенно выйдет сам собой. Облегчить положение поможет принятие вертикального положения, хождение по комнате или небольшая прогулка. При сохранении болевых симптомов можно принять анальгетик.
При первой дефекации после колоноскопии в кале могут обнаружиться небольшие следы крови. Как правило, тревожиться тут не о чем — обычно кровь исчезает при повторной дефекации. Но если кровь продолжает течь, в кале есть сгустки крови, пациент испытывает боль в животе, у него повышена температура, следует немедленно обратиться к врачу.
***
«Академия здоровья» — это многопрофильная медицинская клиника в Архангельске: терапия, педиатрия, стоматология, урология, косметология, дерматология, гинекология, наркология, офтальмология, анализы, медицинские комиссии, ультразвуковые исследования, массаж и другие медицинские услуги.
Главный врач — Александр Викторович Шаптилей, кандидат биологических наук.
Телефоны: +7 8182 43 96 96, +7 8182 43 97 97, +7 911 555 96 96, +7 800 550 63 98.
Адрес: Архангельск, проезд Дзержинского, 7, корпус 4, 2 этаж.
Режим работы: пн-пт — с 9:00 до 20:00, сб — с 10:00 до 16:00, вс — выходной.
Дополнительную информацию вы также можете получить на сайте «Академии здоровья» и в группе клиники «ВК».
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.
Лицензия № ЛО-29-01-001959 от 27 января 2016 года выдана Министерством здравоохранения Архангельской области.
Лицензия № ЛО-29-01-002424 от 14 марта 2018 года выдана Министерством здравоохранения Архангельской области.
*На правах рекламы.
Супруги утверждают, что клиника признает свою вину и в качестве компенсации якобы даже предложила им 1 миллион рублей через своего юриста. Однако пострадавших эта сумма не устраивает, они собираются обращаться в суд и полицию.
«Миллион рублей не устраивает однозначно. Дело в том, что они предложили размер компенсации, исходя из общепринятой практики. Но ситуация меняется, сейчас суммы компенсаций растут. Михаил – директор и хозяин собственной строительной фирмы. Сейчас из-за болезни он не может полноценно работать, следовательно, он несет убытки. Кроме того, очевиден моральный вред. Мы оцениваем ущерб в 20 миллионов рублей, так как человек очень сильно пострадал, плюс сумма потерь. Кроме того, мы ожидаем правовой оценки от правоохранительных органов по статье 238 УК «выполнение работ или оказание услуг, не отвечающих требованиям безопасности», а также по статье 293 «халатность». У потребителя должно быть право на полную информацию о той услуге, которую ему оказывают», – прокомментировал адвокат пострадавшей семьи Константин Галкин.
Клиника вины не отрицает
В медицинском учреждении отметили, что клиенты не могли не знать, на что они идут. «Супруги Сурудо действительно изъявили желание пройти у нас комплексное обследование. Им были предложены разные варианты, они остановились на варианте Full check-up, куда входит и колоноскопия. Об этом пациенты знали заранее, их подписи стоят и в документе о добровольном информированном согласии. Кроме того, они готовились к этой манипуляции, так как она требует подготовки: диеты, приема определенных препаратов и т.д. Сначала колоноскопию прошла Любовь, через пару дней – Михаил. Таким образом, оба супруга не могли не знать, что за обследование будет производиться», – рассказала директор по маркетингу Александра Николаева.
Представитель клиники говорит, что медучреждению не было никакого резона дополнительно включать колоноскопию в набор обследований – хотя бы просто потому, что за профосмотр супруги не платили: по взаимной договоренности с клиникой, все услуги производились на основе бартера. Теоретически медикам было бы выгоднее эту манипуляцию и вовсе не производить, но пациенты предпочли полный комплекс услуг.
При этом в «Лахте клинике» не отрицают, что произошел несчастный случай.
«Вероятнее всего, это осложнение после колоноскопии. Мы это знаем, не снимаем с себя ответственности, предлагали и предлагаем и сейчас взять материальные расходы на себя, предлагаем любую другую помощь. Наш главный врач также принес свои извинения. Но все же существует разница между медицинским осложнением в результате инвазивной манипуляции и халатностью. Последнее мы отрицаем. Было проведено тщательное расследование, нам самим было важно понять, что произошло. Мы также оценили действия врача-эндоскописта, она также очень переживает. Мы готовы нести ответственность и помочь пострадавшему пациенту. Но их требования о выплате 20 миллионов невыполнимы», – добавила Александра Николаева.
Третье мнение
Между тем врачи утверждают, что колоноскопия – процедура инвазивная, что подразумевает достаточное вмешательство в организм. Однако ее делают практически всем и везде и возраст не является препятствием.
«Во всем мире колоноскопия включена в скрининг колоректального рака и делается не только по показаниям, но и абсолютно клинически здоровым людям и даже детям, в том числе и для того, чтобы предупредить онкологические заболевания. У нас, к сожалению, очень много сейчас колоректального рака, – прокомментировала ситуацию заведующая отделением клинической эндоскопии Мариинской больницы, эксперт Комитета здравоохранения по вопросам эндоскопии Мария Антипова. – Надо понимать, что каждая операция, каждое инвазивное вмешательство имеет свои закономерные осложнения и частоту этих осложнений. Например, по статистике, на 1000 колоноскопий приходится одна перфорация».
Мария Антипова говорит, что вряд ли пациента не информировали о том, что ему будут делать.
«Пациент должен прочитать документ об информированном согласии. На то оно и называется информированным. И если документ был подписан, пациент готовился к процедуре, то не знать, что это такое, он не мог».



