Затемнение в пазухе носа
Содержание
- Симптомы синусита
- Синуит
- Аллергический синуит
- Вазомоторный синуит
- Хронический синуит
Симптомы синусита
Симптомы синусита возникают на фоне воспалительных изменений стенки придаточных пазух носа. Синусы – полые пазухи, которые предназначены для поддержания внутричерепного давления.
При попадании в них бактерий, вирусов, грибков и других патологических агентов возникают воспалительные изменения с накоплением жидкости в полости пазухи. Данное состояние нередко приводит к головным болям, так как повышается давление внутри черепа.
Черепные симптомы заставляют человека обращаться за помощью к врачу, когда заболевание уже запущено. Диагноз синусита выставляется на основе рентгенографического исследования (снимок придаточных пазух носа в прямой и боковой проекции).
Без квалифицированного лечения патология вызывает серьезные проблемы со зрением, слухом и может спровоцировать воспаление оболочек головного мозга (менингит).
Распространенные симптомы синусита
Симптомы синусита различаются в зависимости от формы заболевания:
Острая,
Хроническая.
Острый синусит быстро прогрессирует, поэтому при выполнении рентгеновских снимков заключение рентгенолога звучит, как «тотальное или субтотальное затемнение верхнечелюстных или лобных пазух». Такая картина появляется вследствие накопления больших количеств воспалительной жидкости в полости одной или нескольких пазух одновременно.
Основным симптомом воспалительных изменений в придаточных пазухах носа является длительный насморк с водянистым или гнойным содержимым. Из-за длительного воспаления слизистые оболочки носовой полости отекают и увеличиваются в размерах, что приводит к затруднению носового дыхания. Особо опасно данное состояние у детей, так как вследствие усиленного кровоснабжения воспалительные инфильтраты могут заноситься в головной мозг, провоцируя менингит.
Частое отхаркивание и обильные выделения слизистой мокроты по утрам свидетельствуют об активном процессе в придаточных пазухах носа. Если симптомы продолжаются длительно, возможно поражение глоточных миндалин с формированием ангины.
Острый синусит протекает с повышенной температурой тела (до 38,5 градусов). Одновременно с ней человек чувствует недомогание и раздражительность. У него возникает ослабление памяти, нарушение обоняния и отечность слизистых оболочек век и щек. Нередки факты появления стоматита при гайморите (воспалительных изменениях верхнечелюстных пазух).
При хроническом синусите температура тела не повышается больше 37,5 градусов. Он характеризуется периодическим насморком и першением в горле.
Вышеописанные симптомы патологии усиливаются при наклоне человека вперед (диагностический признак «завязывание шнурков»). Если у детей хроническая форма патологии продолжается длительно, начинает часто болеть голова, и появляются гнойные выделения из полости носа. Вследствие этого при появлении первых признаков патологии нельзя тянуть время, а следует их эффективно лечить.
Как определить гайморит или фронтит
Гайморит – воспаление верхнечелюстных пазух. Он часто наблюдается у детей и сопровождается появлением насморка с желтой слизью. Одновременно наблюдается болезненность с правой или левой стороны носа (в зависимости от локализации гайморита).
Фронтит – воспалительные изменения лобных пазух. Патология в первую очередь характеризуется локальной болезненностью в области лба. Такая локализация более характерна для взрослых. Она опасна тем, что воспалительный процесс может из лобных пазух может быстро перейти на оболочки головного мозга (менингит), так как между лобными пазухами и мозговой тканью расположена толстая костная перегородка. При ее воспалении бактерии могут перейти на менингиальные оболочки.
Симптомы хронического синусита могут наблюдаться более 3 месяцев. Они и обуславливают грозные осложнения заболевания. Правда, поражение других органов в значительной степени зависит от состояния иммунитета. Так, воспаление придаточных пазух носа у малых детей редко приводит к осложнениям, а у взрослых с хроническими болезнями дыхательной системы оно обуславливается возникновение ревматоидного артрита (поражение мелких суставов).
У детей младшего возраста острый гайморит часто сопровождается острым отитом (воспалительными изменениями ушного прохода).
Основным методом диагностики патологии является рентгенография придаточных пазух носа в прямой и боковой проекциях. Малым детям рентгеновское исследование проводится только в экстренных случаях, так как оно вредно для здоровья. Диагностика патологии у них основывается на обследовании полости носа и ротоглотки ЛОР-врачом в сочетании с лабораторными анализами крови.
В некоторых клиниках для диагностики воспаления придаточных пазух носа используется ультразвуковое исследование. Информативно также эндоскопическое исследование синусов.
Как лечить синусит
Лечение синусита основывается на обязательном применении антибактериальных (при бактериальном воспалении пазух) и противогрибковых (при грибковой этиологии заболевания) препаратов.
Курс терапии данными средствами нельзя прекращать до полной элиминации возбудителя из полости придаточных пазух носа. Препаратами выбора для терапии
заболевания являются: цефуроксим, амоксиклав, доксициклин, кларитромицин, азитромицин.
Противомикробное лечение острой и хронической формы заболевания практически не отличается, за исключением сроков применения лекарств. При хронической форме необходимо применение антибиотиков сроком не менее месяца. При любой форме заболевания улучшение состояния человека наблюдается через 72 часа.
Симптомы хронического синусита характеризуются периодическими рецидивами (повторным возникновением). Чтобы не допустить прогрессирования заболевания, следует в перерывах между обострениями укреплять иммунитет. Для этого можно применять иммуностимулирующие препараты (гроприносин, анаферон, виферон для детей).
В общем, симптомы синусита должны лечиться сразу после возникновения. Попустительство в данном вопросе чревато грозными осложнениями, которые практически невозможно излечить.
Какие воспалительные заболевания придаточных пазух носа (ППН) наиболее часто встречаются, как они проявляются и как диагностировать. Сегодня об этом.
Синуит
Воспалительный процесс в придаточных пазухах носа (ППН в себя включает: лобную пазуху, основную или клиновидную пазуху, решетчатую и две гайморовых – прим. автора), который поражает слизистую оболочку, подслизистый слой, а иногда может распространится и на кость, вызвав при этом очень серьезные и чаще всего необратимые процессы разрушения кости.
Инфекционный синуит может возникать из-за многих возбудителей (стрептококки, стафилококки, вирус гриппа и т.д.), которые попадают в пазухи носа из верхних дыхательных путей, а также из уха, зубов (током крови). Чаще всего воспаляются гайморовые (они же верхнечелюстные) и решетчатая пазухи из-за затрудненного оттока содержимого в их ячейках. Воспаление пазух с одной стороны называется гемисинуитом, с двух сторон – пансинуитом.

Острый синуит
Клинические проявления
Проявляется воспалением слизистой оболочки пазухи, болью и чувством давления в зоне поражения, иногда боль распространяется на зубы, глаз, висок или лоб. Выделения из носа могут быть просто слизистые, гнойные с неприятным запахом, могут быть выделения даже с кровью (стоит особенно обратить внимание! – прим. автора). Обычно больные жалуются на боль в пазухе, повышение температуры тела до 38-39 градусов, головную боль, общую слабость. Поскольку вены лица не имеют клапанов, процесс может быстро распространиться за пределы пазухи, что сопровождается отеком мягких тканей. Через венозную систему пазух инфекция может попасть венозные синусы мозга, а оттуда – в мозг!
В фазе «набухания» происходит пристеночное утолщение слизистой оболочки до 3 мм. Обычно утолщение локализируется на боковых стенках, но может захватывать и всю пазуху. Далее при развитии болезни в острой фазе в пазухе может скапливаться жидкий экссудат. Идеальней всего для диагностики состояния пазух подходит спиральная компьютерная томография (СКТ), при помощи которой можно детально изучить состояние всей пазухи от верха до низу, выявить воспаленную слизистую, провести дифференциальную диагностику с кистами гайморовых пазух, оценить состояние костной ткани, что при наличие жидких выделений из пазух становится уже крайне важным. На втором месте располагается магнитно-резонансная томография (МРТ) – тоже хороший способ для диагностики, но «слабее» при визуализации костных структур. На 3-ем месте я бы расположил классическую рентгенографию.
В клинике АЦМД-Медокс мы удачно применяем все три метода.
Аллергический синуит
Возникает в случае гиперэргической реакции слизистой оболочки.
Вазомоторный синуит
 Развивается у людей с нарушениями в работе вегетативной нервной системы, носового дыхания на фоне негативных эмоций, стрессов.
Развивается у людей с нарушениями в работе вегетативной нервной системы, носового дыхания на фоне негативных эмоций, стрессов.
Аллергический и вазомоторный проявляются чиханием, утруднением носового дыхания, выделением большого количества содержимого из носа. Чаще всего это пансинуит.
В этом случае в АЦМД-Медокс с одинаковой пользой можно использовать как СКТ, так и МРТ. При классической рентгенографии могут быть варианты гипо и гипердиагностики, связанные с характером визуализации пансинуитов на снимках.
Хронический синуит
Возникает после нелеченого или не долеченного синуита, также может возникать в случае нарушения оттока экссудата (при искривленной носовой перегородке) или в случае контактной передачи инфекции от зубов (к примеру зубы, пораженные кариесом – прим. автора) на слизистую оболочку гайморовой пазухи (одонтогенный гайморит).
Длительные насморки, периодические обострения гайморита, общее недомогание, головная боль, постоянные выделения из пазухи и так далее. Так внешне ничего особого, но зато постоянно.
Лучше всего использовать СКТ (особенно в случаях с одонтогенный гайморитом, когда крайне важно определить состояние костной ткани, исключить наличие гнойных воспалений в области верхушек корней зубов, в общем, в тех областях, куда врач так просто не заглянет – прим. автора). На втором месте МРТ – чаще всего именно при помощи магнитно-резонансной терапии и ставится диагноз: хронический синуит, поскольку является «побочным продуктом» при МРТ-исследовании головного мозга, которое назначается одним из самых частых.
Статью подготовили специалисты отделения лучевой диагностики АЦМД-МЕДОКС
Рентгенологическое исследование – это эффективный метод диагностики человеческого организма, включая состояние ЛОР-органов. Если у человека заложен нос, из него происходит выделение или изменился тембр голоса, то это является показанием к проведению обследования. Одним из эффективнейших способов выявления гайморита считается рентген. С его помощью можно диагностировать различные патологические изменения даже на раннем этапе их развития, что чрезвычайно важно при назначении соответствующего лечения.
Обследование назначается при наличии следующей симптоматики:
- Выделения из носа (иногда с гноем).
- Проблемы с носовым дыханием. Как правило, заложенной оказывается только одна ноздря.
- Частые головные боли.
- Общая усталость, проблемы со сном и потеря прежней активности.
- Носовые кровотечения.
- Болезненность и отечность лба.
При наличии этих симптомов врач может заподозрить наличие воспалительного процесса, но необходимо определить точную причину этого воспалительного процесса, ведь схожие признаки есть при полипах и искривлении перегородки. Поэтому проведение рентгена гайморовых пазух является обязательной процедурой, которая позволяет определить степень развития патологии, наличие новообразований и прочие аспекты.
Зачем нужен рентген носа при гайморите?
Яркая симптоматика поможет врачу поставить соответствующий диагноз, но без точной диагностики дальнейшее лечение будет невозможным. Важно сначала обследовать состояние пазух носа, после чего определить с препаратами и физиологическими процедурами, которые смогут избавиться от заболевания.
При диагностике крайне важно знать, как выглядит гайморит на рентгеновском снимке. При этом методе обследования не видны мягкие ткани, зато хорошо визуализированы костные структуры. Если на снимке оттенок придаточных пазух носа и глазниц идентичен, то воспаления нет. Если же есть гнойное содержимое, то визуально оно выглядит как большие затемненные участки.
Рентгеновский снимок пазух носа при гайморите позволяет определить ряд патологических изменений:
- Локализация очагов поражения. Они представлены в виде темных пятен.
- Наличие кистозных образований. Они имеют достаточно четко прорисованные границы.
- Воспалительный процесс и степень его развития. На снимке они видны как белые пятна. Соответственно, чем они ярче, тем сильнее воспалительный процесс.
- Различные изменения. Можно увидеть уровень заполнения пазух носа гноем, утолщение слизистой и другие патологические изменения.
Как можно увидеть гайморит на рентгене?
Ниже вы видите снимок гайморита до и после лечения. Рентгенограмма расшифровывается лечащим врачом, либо рентгенологом.
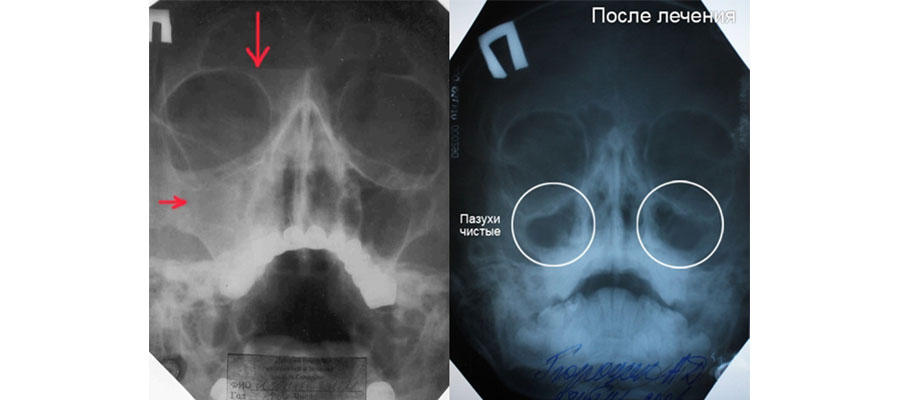
При отсутствии патологических изменений и отклонений, снимок покажет следующую информацию:
- Нос в виде треугольника светлого оттенка, посередине которого расположена перегородка.
- Сбоку от полости носа располагаются верхнечелюстные пазухи в виде треугольных просветлений с не размытыми границами.
- Симметричное расположение носовых ходов с обеих сторон от носовой полости.
- Лобные пазухи расположены над глазницами. На снимке они виды как просветления различной величины.
Патология развивается с воспаления боковых пазух. Далее он локализуется в области лобных долей. Это будет хорошо заметно по затемненным участкам над глазницами и носом. Одновременные воспалительные процессы в лобных и боковых пазухах свидетельствуют не только о наличии гайморита, но и фронтита.
Специалист по снимку носа при гайморите всегда определяет состояние решетчатой кости. Часто в верхнечелюстных пазухах скапливается инфильтративная жидкость:
- слизистая;
- катаральная;
- гнойная.
Заметить ее достаточно просто – жидкость отображается в виде четко сформированного белого участка. Это явный признак патологии, который является одним из оснований при постановке окончательного диагноза
Как проводится рентген гайморовых пазух носа?
Рентген носовых пазух при гайморите – это совершенно стандартная диагностическая процедура. Перед обследованием нужно снять все металлические предметы и съемные зубные протезы. Если установлены импланты, коронки или штифты, то об этом нужно предупредить врача-рентгенолога.
Для получения точной картины заболевания, делается снимок носовых пазух при гайморите в нескольких проекциях:
- Подбородочная. На основании этого снимка специалист делает анализ фактического состояния верхнечелюстных пазух.
- Носоподбородочная. Такая проекция наглядно показывает наличие воспалительного процесса в слизистой.
- Носолобная. На этом снимке можно увидеть состояние решетчатого лабиринта.
Обследование занимает 10-20 минут, после чего врач может наглядно увидеть наличие или отсутствие патологии.
Рентген в детском возрасте
Специалисты сходятся во мнении, что проведение рентгенологического исследования целесообразно с 14 лет. Здесь речь идет не о потенциальном вреде детскому организму, ведь разовая доза облучения при обследовании абсолютно безопасна для ребенка. Дело в том, что в раннем возрасте придаточные пазухи носа еще не окончательно сформированы, поэтому результат обследования не может быть на 100% точным.
К тому же, рентген подразумевает сохранение полной неподвижности в течение всего обследования, чего, по понятным причинам, очень сложно добиться в детском возрасте.
Как по снимку определить гайморит у взрослого пациента?
Снимки гайморита у взрослых пациентов достаточно характерны, особенно если сравнить их с рентгенограммами людей, у которых нет этой патологии. Рентген покажет следующие изменения:
- Глазницы и пазухи носа будут разного оттенка.
- Наличие инфильтративной жидкости (четкое белое пятно на фоне затемнения).
- Утолщенные стенки и размытость границ пазух.
- Кистозные образования разной величины с четко очерченными границами.
Единственное, что нельзя увидеть на снимке носа при гайморите по фото – это тип жидкости, который скопился в пазухах. Исследование лишь показывает ее наличие в виде белого пятна, а что за инфильтрат (гнойная, слизистая или катаральная жидкость), показать не может.

Компьютерная томография при гайморите
В некоторых случаях, помимо рентгена используется КТ гайморовых пазух носа. Это более информативный метод диагностики, который отличается своими преимуществами:
- Это наиболее достоверный способ обследования костных структур.
- Результат исследования – это трехмерный снимок, который позволяет рассмотреть обследуемую область под разными углами и во всех плоскостях.
- Процедура занимает меньше всего времени (если сравнивать с рентгеном и МРТ).
- Снимок получается максимально детализированным.
- Методика позволяет точно определить расположение и количество жидкости.
Отвечая на вопрос, что лучше проводить при гайморите – КТ или МРТ, нужно однозначно сделать выбор в пользу компьютерной томографии. Это обследование может проводиться даже при наличии коронок и имплантов, что невозможно при магнитно-резонансной томографии. К тому же, МРТ обладает наибольшей диагностической ценностью при обследовании мягких, а не костных тканей.
Можно ли определить гайморит без снимка?
При наличии яркой симптоматики, врач собирает устный анамнез и проводит осмотр. Проводится пальпация области лба и вокруг носа на предмет наличия болевых ощущений. Также осуществляется смотр носовых ходов, целью которого является оценка состояния слизистой.
На основании проведенных манипуляций, опытный врач может диагностировать гайморит без рентгена. Но визуальный осмотр не дает четкой картины заболевания, поэтому для составления грамотной схемы лечения, необходимо обязательно сделать снимок.
Рентген-центры «ЛУЧ» занимаются проведением рентгенологических исследований с 2015 года. Современное оборудование позволяет получать снимки высокой точности и детализации. Мы четко понимаем, насколько важна диагностика для дальнейшей терапии, поэтому строго относимся к выполнению своих профессиональных обязанностей.
Записаться к нам на прием можно по контактному номеру телефона, указанного на сайте. Свяжитесь с нами для получения более подробной консультации.
Запишитесь на исследование по телефону



