Височная эпилепсия симптомы у взрослых
Содержание
Что такое височная эпилепсия, ее формы
Височная эпилепсия – это одна из форм хронической неврологической патологии, которая сопровождается припадками. Впервые расстройство проявляется в виде парциальных приступов, для которых характерно сохранение сознания у пациента. При продолжительном прогрессировании больной утрачивает связь с реальностью во время очередного припадка.
В зависимости от очага активности выделяют формы височной эпилепсии:
- оперкулярная (инсулярная);
- гиппокампальная;
- амигдалярная;
- латеральная.
При этом большинство врачей для удобства диагностики объединяют первые три формы в амигдало-гиппокампальную (медиобазальную) группу и отдельно выделяют латеральную височную эпилепсию. Последний тип патологии встречается реже первого. Для латеральной формы характерны слуховые галлюцинации в виде несуществующих шумов или более сложных звуков (музыка, голоса).
Чаще у пациентов (особенно у детей) выявляют симптоматическую височную эпилепсию. Данная форма расстройства диагностируется у каждого четвертого больного с подобными нарушениями. Причем симптоматический тип заболевания в 60% случаев обусловлен травмами мозга, сосудистыми или иными сопутствующими заболеваниями.
Впервые диагностируется такая форма височной эпилепсии у детей. При этом дебют заболевания часто остается незамеченным, так как проявляется в виде атипичных фебрильных судорог или изолированной ауры.
Причины
Эпилепсия височная развивается под влиянием множества факторов, объединенных в две группы:
- перинатальные (в том числе факторы, влияющие на внутриутробное развитие);
- постнатальные (факторы, возникающие в течение жизни).
Причины возникновения височной эпилепсии у детей в основном обусловлены следующими факторами:
- преждевременные роды;
- асфиксия (удушье) плода;
- кортикальная дисплазия;
- инфицирование плода во время внутриутробного развития;
- родовые травмы;
- гипоксия (недостаток кислорода).
Височная доля располагается в зоне, которая подвергается максимальному воздействию при формировании плода и родовой деятельности. В случае сдавливания данной части черепа развивается ишемия и склероз тканей головного мозга. В дальнейшем это приводит к появлению эпилептического очага.
Вторичная группа объединяет следующие факторы:
- опухоли, воспаления тканей головного мозга;
- черепно-мозговые травмы;
- сильная интоксикация организма;
- интенсивная аллергическая реакция;
- чрезмерное употребление алкоголя;
- дефицит витаминов;
- нарушение обмена веществ и кровообращения;
- стойкая высокая температура;
- гипогликемия.
Иногда признаки заболевания возникают беспричинно. То есть, врачам не удается выявить факторы, вызвавшие неврологическое расстройство. Психосоматика височной эпилепсии также не установлена. Стрессы могут вызвать припадок. Однако нервные перенапряжения не способны привести к образованию эпилептических очагов.
Симптомы
В зависимости от формы височной эпилепсии симптомы приобретают различный характер. Чаще заболевание на начальной стадии развития проявляется в виде парциальных припадков, в связи с чем пациенты обращаются за помощью только после генерализации процесса.
Первый приступ височной эпилепсии у взрослых сопровождается моторными нарушениями:
- фиксация кисти в определенном положении;
- разворот стопы в правую или левую сторону (в зависимости от локализации очага);
- поворот глаз и головы.
Эти припадки носят кратковременный характер. Причем они не сопровождаются потерей сознания. Со временем к указанным симптомам присоединяются слуховые и зрительные галлюцинации. Не исключены также приступы головокружения.
По мере прогрессирования височной эпилепсии у пациентов развивается страх перед тем, что текущие события являются нереальными. Более того, активно развивается ощущение «дежа вю». Возникающие события, обстановку вокруг и другое пациент воспринимает как то, что с ним происходило в прошлом.
Еще одним симптомом расстройства считается деперсонализация, когда у больного возникает ощущение, будто его действия контролирует другой человек.
На начальном этапе развития, диагностика эпилепсии осложнена тем, что клиническая картина не имеет характерных признаков.
Простые припадки в будущем становятся сложными, для которых свойственны следующие явления:
- временная потеря сознания;
- непроизвольные подергивания конечностей;
- утрата ощущения реальности;
- гримасы на лице;
- пациент кричит, бормочет или издает другие звуки.
Перед приступом или во время его наступления появляются следующие симптомы:
- побледнение кожных покровов;
- активное потоотделение;
- тошнота;
- изжога;
- ощущение нехватки воздуха;
- боли в брюшной полости;
- аритмия;
- боли распирающего характера в грудной клетке.
В запущенных случаях височная эпилепсия провоцирует изменения психики, в связи с чем пациент становится забывчивым, мнительным, агрессивным. Не исключены снижение коммуникабельности, замкнутость в себе.
Лечение и прогноз
Лечение эпилепсии височной доли призвано снизить частоту приступов и удлинить продолжительность ремиссии. Сначала проводится терапия, действие которой направлено на подавление судорог. Единственным лекарством, способным справиться с подобными проявлениями, является «Карбамазепин». В случае, если это средство не помогло при височной эпилепсии, лечение проводится посредством приема следующих медицинских препаратов:
- барбитураты;
- гидатоины;
- вальпроаты.
Если эпилепсия височной области не поддается излечению посредством указанных препаратов, последние сочетают с лекарствами резерва типа «Депакина» или «Ламиктала». Также нередко назначают противосудорожные медикаменты и гормональные средства.
Операция при данном заболевании проводится, если у пациента отмечаются частые и тяжелые припадки либо выявлен локализованный эпилептический очаг. В рамках этой процедуры проводится удаление пораженной части головного мозга.
Прогноз при данном неврологическом расстройстве зависит от множества факторов. Положительный исход консервативного лечения наблюдается в 35% случаев. Обычно посредством медикаментов удается уменьшить частоту наступления припадков. После хирургического вмешательства полное восстановление наблюдается в 30-50% случаев. У оставшейся части пациентов реже возникают эпилептические припадки.
Классификация
Височная эпилепсия бывает разных видов:
- Гиппокампальная форма — составляет 70—80% всех случаев височной эпилепсии. Приступы бывают комплексными очаговыми, отдельными, групповыми. При комплексных очаговых припадках возникают галлюцинации, взгляд эпилетика цепенеет, у него развиваются ротаторные и пищевые автоматизмы. Приступ длится около 2 минут.
- Амигдалярная форма — для нее характерно появление припадков с тошнотой, дискомфортом в эпигастральной области, вегетативными симптомами. Эпилептик впадает в ступор, бессознательное состояние, выглядит растерянным. Как правило, данное состояние сопровождается оральными и пищевыми автоматизмами.
- Задневисочная латеральная форма — сопровождается припадками с аурой — зрительными, слуховыми галлюцинациями. У эпилептика нарушается речь, после чего возникает дисфагия, появляется нарушение ориентации, длительные слуховые галлюцинации. Голова двигается только в одну сторону. У него может остановиться взгляд. Иногда он впадает в состояние, напоминающее сон.
- Оперкулярная (инсулярная) форма — для нее характерно появление вестибулярных, слуховых, обонятельно-слуховых галлюцинаций, вегетативных проявлений, отрыжки, парестезий, одностороннего подергивания мышц лица. При данном типе заболевания память нарушается, появляются трудности с обучением, повышается конфликтность, обостряется чувство долга, настроение становится неустойчивым.

Лечение и первая помощь
 Лечение направлено на полное прекращение судорожных припадков. Как правило, сначала больному назначают Карбамазепин.
Лечение направлено на полное прекращение судорожных припадков. Как правило, сначала больному назначают Карбамазепин.
Если он оказывается неэффективным, рекомендуют препарат из группы барбитуратов, вальпроатов, бензодиазепинов.
Когда подобная терапия не позволяет достичь стойкого позитивного эффекта, применяют разнообразные комбинации противоэпилептических лекарственных средств.
Если консервативное лечение не помогает полностью избавить больного от припадков, проводят оперативное вмешательство. Чаще всего осуществляют височную резекцию, несколько реже — селективную гиппокампотомию, фокальную резекцию или амигдалотомию.
Первая помощь при приступе заключается в предупреждении травмирования больного. Его следует уложить, расстегнуть на нем ремни, завязки, ослабить галстук.
Чтобы он не прикусил язык, необходимо попытаться проложить салфетку, сложенную в несколько раз, или полотенце между его зубов. Голову больного нужно повернуть набок, чтобы он не задохнулся во время рвоты.
Терапия в детском возрасте
Лечение больных детского возраста направлено на снижение частоты возникновения припадков и впоследствии полного прекращения приступов. Сначала пациентам назначают монотерапию.
Если Карбамазепин не дает эффекта, рекомендуют гидантоины, вальпроаты, барбитураты, ламотриджин. Когда монотерапия оказывается безуспешной, вышеуказанные препараты комбинируют друг с другом.
Если заболевание не поддается воздействию медикаментозных средств, врачи принимают решение об оперативном вмешательстве. После операции у больных могут возникнуть расстройства речи, гемипарез, мнестические нарушения.
Прогноз и меры профилактики
 Прогноз во многом зависит от этиологии заболевания.
Прогноз во многом зависит от этиологии заболевания.
Медикаментозное лечение позволяет добиться ремиссии лишь в 35% случаев.
Как правило, оно позволяет лишь сделать припадки более редкими. После операции приступы исчезают полностью почти в половине случаев, в 60—70% они возникают гораздо реже.
Профилактику височных форм эпилепсии подразделяют на:
- Первичную — направлена на ликвидацию причин, которые могут вызвать болезнь.
К ней относят тщательный контроль состояния беременной женщины и ее будущего ребенка, профилактику внутриутробной гипоксии, нейро- и внутриутробных инфекций, рациональное родовспоможение.
- Вторичную — проводится для тех, у кого заболевание уже обнаружено. Она направлена на предотвращение развития припадков.
Эпилептики должны соблюдать режим приема назначенных медикаментов, придерживаться режима дня, заниматься ЛФК.
Им следует избегать специфических возбудителей, способных повысить судорожную мозговую активность, например, прослушивания громкой музыки.
При своевременном обращении к врачу и правильно пройденном лечении больным удается справиться с приступами полностью или хотя бы сделать их намного более редкими.
Важно внимательно относиться к рекомендациям специалиста, поскольку меры профилактики позволяют избежать появления приступов.
Эпилепсия является не только медицинской, но и социальной проблемой. В литературе и на интернет-сайтах часто встречается такая неверная формулировка, как эпилепсия височной доли или височных долей. Правильное название патологии — височная, или темпоральная, эпилепсия. Она считается наиболее распространенной формой эпилепсии и составляет около 30-35% всех случаев этого заболевания. В числе же случаев симптоматических парциальных эпилепсий, которые обусловлены очагом возбуждения, находящимся только в одной зоне (или отделе) головного мозга на долю височной формы приходится до 60%.
Определение заболевания и его этиопатогенез

В последние десятилетия отмечается рост интереса к изучению человеческого мозга вообще и к этому заболеванию в частности. В значительной степени этому способствовали достижения в области фундаментальных наук, которые предоставили новые возможности в создании и использовании принципиально иных медицинских технологий. Они позволили значительно расширить как экспериментальные, так и клинические исследования в области изучения различных проблем эпилепсии, уточнить определение заболевания и его классификацию, а также усовершенствовать методы терапии.
Международной противоэпилептической лигой в 1989 году было предложено определение эпилепсии как заболевания. В его основу были положены повторенные эпилептические припадки. Согласно этому определению, эпилепсией считалось состояние, характеризующееся повторными эпиприпадками (двумя и более), которые не были спровоцированы непосредственной причиной.
Такое определение не учитывало, в основном, нарушений психики больного и проявлений патологии, выявленных посредством электроэнцефалографии. Несмотря на существенные недостатки, длительное время оно имело большое значение в практической врачебной деятельности.
Более точная формулировка предложена группой московских исследователей: эпилепсия — это заболевание, которое характеризуется повторными (от двух и более) припадками или прогрессирующими нарушениями неврологического характера, не спровоцированными непосредственно какой-либо конкретной причиной и сочетающимися со стойкой активностью очагового происхождения эпилептического типа, определяемого на электроэнцефалограмме.
Височная же эпилепсия является локализационно обусловленной и, чаще всего, симптоматической формой заболевания с локализацией эпилептогенного очага в височной доле головного мозга. Причины возникновения патологического состояния многочисленны и разнообразны. Условно их объединяют в две основные группы:
Перинатальное поражение центральной нервной системы
Период, охватывающий от 22 недель беременности по 28-й день после рождения. По данным анамнеза оно выявляется у 36% больных с этим видом патологии. В группу причин входят, в основном, внутриутробная инфекция (преимущественно, цитомегаловирусная, токсоплазмоз, герпетическая, коревой краснухи), гипоксия и асфиксия плода, фокальная корковая дисплазия (аномальное развитие структуры коры головного мозга на ограниченном участке) и некоторые другие.
Наиболее частой причиной многими авторами названа родовая травма, при которой возникает гибель нейронов. Она патогенетически обусловлена развивающимися во время родовой травмы ишемией (местное сосудистое нарушение снабжения тканей кровью), гипоксией (снижение содержания кислорода в тканях) и повреждающим эффектом некоторых нейромедиаторов, в частности, возбуждающего нейротрансмиттера глутамата.
Постнатальное поражение
К этой группе относятся, преимущественно:
- мезиальный темпоральный (височный) склероз и склероз гиппокампа, на долю которых приходится более 50%;
- опухоль височной доли головного мозга;
- нейроинфекция, менингит, энцефалит, энцефаломиелит после вакцинации;
- черепно-мозговая травма или/и хирургические вмешательства на головном мозге;
- инфаркт головного мозга, инсульты, гипергликемические и уремические состояния;
- сосудистые мальформации (нарушения развития сосудов) различных типов;
- туберозный склероз (генетически обусловленное заболевание) и некоторые др. — около 7%.
Актуальным и окончательно не решенным современной наукой является вопрос о взаимосвязи развития височной эпилепсии с длительными фебрильными судорогами. Они представляют собой тонико-клонические или тонические судороги в конечностях, которые могут возникать в виде припадков при фебрильной температуре (37,8-38,5°) у детей в грудном, раннем и дошкольном возрастах. Считается, что фебрильные судороги являются фактором высокого риска последующей трансформации в височную эпилепсию.
Как предполагается, механизм развития последней в данном случае, особенно при наличии атипичных и очень продолжительных приступов фебрильных судорог, состоит в гипоксических, ишемических и метаболических изменениях в височной доле мозга, приводящих к развитию височного медиобазального склероза и, соответственно, рассматриваемого заболевания.
Широкое распространение хирургических методов лечения стимулировали появление, так называемой, концепции наличия функциональных зон в коре головного мозга, в которой учитывается возможное происхождение болезни. При рассмотрении причин возникновения и механизмов развития патологии и в соответствии с этой концепцией в ней выделены 5 зон:
- Эпилептогенного поражения.
- Эпилептогенного очага, под которым понимается зона коры мозга, которая обладает способностью самостоятельно генерировать нейронные разряды чрезмерной выраженности.
- Раздражения.
- Симптоматогенная, являющаяся именно той областью коры головного мозга, при раздражении которой возникают клинические проявления приступа.
- Начала приступа.
В основе классификации патологии лежат такие критерии, как происхождение заболевания и характер припадков, то есть этиопатогенетические принципы. В соответствии с этими критериями раньше выделялись формы:
- по этиологии — идиопатическая и симптоматическая;
- по семиотике приступов — первично и вторично генерализованная эпилепсия, то есть возникающие в разных участках или в одном участке мозга нейронные разряды, быстро охватывающие сети нейронов, расположенных в обоих полушариях мозга, и фокальная височная эпилепсия (ограниченная сетью нейронов одной гемисферы, то есть одного полушария) как у взрослых, так и у детей.
Такое деление, в том числе и термин «фокальная», утратило свою актуальность. Однако эти термины допустимы к применению в отношении к характеру приступов, но не по отношению к формам заболевания.
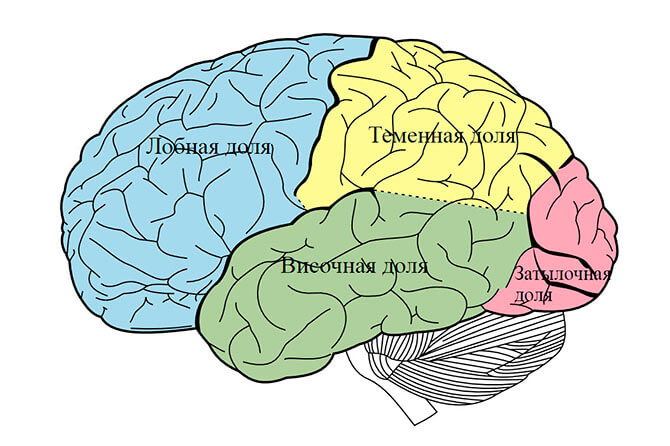
В настоящее время актуальным является деление болезни в соответствии с этиопатогенетическими принципами на:
- симптоматическую;
- идиопатическую;
- криптогенную.
Чем отличается симптоматическая височная эпилепсия от структурной, или структурно-метаболической?
Первая является такой формой патологии, при которой в результате обследования выявляется эпилептогенный очаг, локализующийся непосредственно в височной доле головного мозга. Самая частая причина симптоматической формы — медиальный, или мезиальный, височный склероз, то есть склеротическое поражение медиальных структур, представленных гиппокампом и аммоновым рогом.
Структурная височная эпилепсия не может отличаться от симптоматической, поскольку этим понятием обозначается не форма патологического состояния, а структурная, морфологическая характеристика. Другими словами, эти два понятия не противоречат друг другу, а лишь взаимно дополняют. Кроме того, структурные изменения мозговой ткани могут находиться в других зонах коры головного мозга (наиболее часто в затылочной области), откуда импульсный разряд способен иррадиировать в височную область и обусловливать соответствующую клиническую картину уже этой зоны.
Причины, приводящие к структурным нарушениям, могут быть генетически обусловленными и приобретенными. То есть, черепно-мозговая травма, сосудистые нарушения, воспалительные процессы и опухоли головного мозга, склероз гиппокампа и т. д., вызывающие нарушение определенных мозговых структур, и являются приобретенной причиной болезни.
Идиопатическая, или первичная эпилепсия, как правило, имеет генетическую причину и характеризуется отсутствием структурных изменений в ткани головного мозга.
В тех случаях, когда после проведения всех методов обследования выяснить причину заболевания не удается, устанавливается диагноз «криптогенная височная эпилепсия».
Необходимо отметить, что эти формы очень редко встречаются в «чистом» виде. Большинство же форм этой патологии обусловлено сочетанием генетических причин с внешними повреждающими факторами воздействия.
Симптомы височной эпилепсии
Первые признаки болезни могут появиться в любом возрасте, в зависимости от обусловивших ее причин. Очень часто заболеванию предшествуют атипичные фебрильные судороги (в 15-30% случаев). Они начинаются, как правило, у детей раннего возраста, после чего на протяжении от 2-х до 5-и лет длится период самопроизвольно наступившей ремиссии. Максимально с 6 – 8-летнего возраста появляются психомоторные приступы, присущие темпоральной эпилепсии.
Характерным свойством множественной клинической симптоматики является ее полиморфность. Заболевание проявляется различными типами парциальных судорожных приступов — простыми, сложными парциальными, вторично генерализованными тонико-клоническими. Возможно и их сочетание.
Наиболее частый клинический признак, встречающийся у 75% пациентов — это аура. В реальности аура является простым парциальным приступом, который может наблюдаться как в качестве изолированного симптома, так и начального клинического проявления с последующим переходом в сложный парциальный или/и вторично генерализованный тонико-клонический приступ.
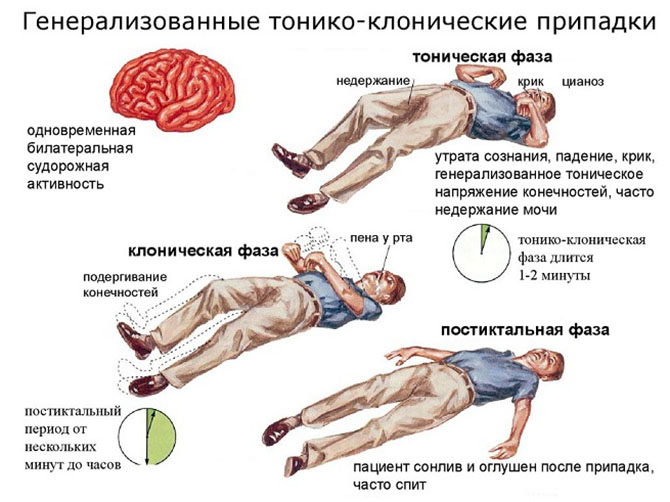
Ауру иногда еще называют «предостерегающим» или «предупреждающим» признаком, поскольку она нередко предшествует развертыванию большого приступа и в полной мере осознается больным человеком. Кроме высокой частоты встречаемости, ее характер имеет значение еще и в плане предварительной ориентировочной диагностики локализации очага, от которого зависит ее тип (абдоминальная, слуховая, зрительная, вкусовая, вегетативная и т. д.).
В основе современной клинической классификации лежат локализация очага и симптоматика, которая соответствует данной зоне мозга. В соответствии с этими критериями различают следующие типы патологии: гиппокампальный, амигдалярный, латеральный задневисочный инсулярный, или оперкулярный. Однако в целях более удобного практического использования классификации эти типы височной эпилепсии объединяют в две большие группы:
- Амигдалогиппокампальную, или медиобазальную, палеокортикальную.
- Латеральную, или неокортикальную.
В то же время, дифференциальная диагностика эпилепсий палеокортикальной и неокортикальной у многих больных представляет собой значительные затруднения из-за сложности выявления эпилептоидного очага и широкого распространения процесса возбуждения в головном мозге.
Амигдалогиппокампальная височная эпилепсия
Первые признаки появляются чаще всего у детей раннего школьного возраста. Началу болезни часто (от 30 до 60% случаев) предшествуют нетипичные фебрильные судороги. Главная клиническая характеристика болезни — это психомоторные (парциальные) приступы, которые подразделяют на сложные и простые.
Сложные парциальные приступы
Основными признаками полеокортикальлной группы патологии являются сложные психомоторные приступы, которым может предшествовать (не обязательно) аура. Критерии их определения — это:
- утрата сознания с последующей амнезией;
- отсутствие реакции на раздражители внешней среды;
- наличие различных видов автоматизма.
Клинически различают четыре группы сложных парциальных приступов:
- Начинающиеся аурой и затем сопровождающиеся расстройством сознания.
- То же самое, но еще и с добавлением автоматизмов.
- Наличие только расстройства сознания.
- Имеющие расстройство сознания и автоматизмы.
Бывает ли при височной эпилепсии замирание взгляда?
При этом состоянии больной имеет как будто застывший вид. Лицо его напоминает маску с широко раскрытыми глазами, а взгляд становится неподвижным, застывшим, направленным на один объект или в одну точку, при этом реакция на окружающее отсутствует. Пациент как будто на что-то «таращится». Замирание взгляда может сопровождаться вегетативными проявлениями в виде бледности, учащения сердцебиения и дыхания, появления избыточной потливости, расширения зрачков. Такая картина является характерной для третьей группы сложных парциальных приступов, протекающих с изолированным расстройством сознания.
Симптом «автоматизмы», механизмы возникновения которых до конца неясны, — это важнейший клинический признак сложных психомоторных приступов. Они являются характерным клиническим признаком рассматриваемой формы патологии, но не специфичным именно для нее. Автоматизмы представляют собой совершение больным однообразных движений, действий ситуативного характера, осуществляемых без обдумывания, автоматически, как бы отчужденно от него.
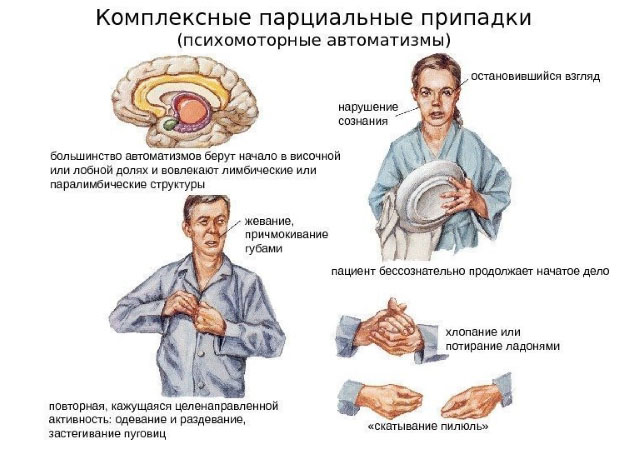
Основные группы автоматизмов:
- Ороалиментарные — причмокивание, зевание, облизывание губ, жевание, глотание, смакование губами или языком, сосательные движения, а также движения, характеризующие сплевывание (значительно реже).
- Кистевые автоматизмы — выражаются в хватательных движениях, хлопаньи ладонями, потирании рук, моющих движениях, дистонической (непроизвольной патологической) установке кисти на стороне, противоположной эпилептоидному очагу.
- Мимические — гримасы, мимики испуга или страха, растерянности или недоумения, недовольства в виде нахмуривания бровей, улыбка или смех, насильственное интенсивное и редкое моргание.
- Жестовые, заключающиеся в совершении однообразных быстрых одно- или двусторонних движений в виде, например, похлопывания по своему телу или поглаживания его, перекладывания предметов или их ощупывания, перекладывания одежды или белья и др.)
- Речевые — в виде различных речевых расстройств, выражающихся в шипении, невнятном бормотании, произношении отдельных звуков или слов и др.
- Адверсивные в виде поворота головы в одну из сторон без ее запрокидывания — достаточно частый при височной эпилепсии феномен.
- Остановка деятельности, проявляющаяся в прекращении производимого действия при сохранении тонуса мышц.
- Амбулаторные, состоящие из длительных, координированных и, как кажется постороннему наблюдателю, целенаправленных и целесообразных движений, как правило, взаимосвязанных с окружающими предметами. Так, например, больные раскладывают на столе какие-нибудь предметы, включают телевизор или приемник, оглядываются по сторонам, имитируя поиски чего-либо, наливают воду в чашку и т. д. При приступе пациент может выполнять несложные команды, произнесенные громко, смотреть телевизор, принимать пищу. Такие долговременные приступы могут переходить в эпилептические трансы (сумеречное нарушение сознания, фуги) по типу дромомании, длительность которых может составлять десятки минут, часы и до 1 суток (редко). При этом больной без всякой цели ходит по улицам, едет в общественном транспорте, может уехать в другой город, после чего наступает амнезия. Больной дезориентирован в месте, не понимает, где находится и не помнит, как сюда попал.
- Сексуальные — по типу приступов эксбиционизма (обнажение половых органов перед посторонними), избыточной сексуальности и трансвестизма.
Кроме того, автоматизмы могут быть:
- с продолжением действий, которые были начаты до возникновения приступа;
- вновь возникшими;
- осуществляющимися с взаимодействием с людьми или/и предметами;
- направленными только на самого себя и не связанными с предметами или посторонними людьми.
Простые парциальные приступы
Основной критерий их отличия от предыдущих — это наличие сознания во время пароксизмов. Этот вид приступов часто предшествует возникновению вторично генерализованных судорожных или сложных парциальных приступов и встречается в среднем у половины больных, страдающих височной эпилепсией.
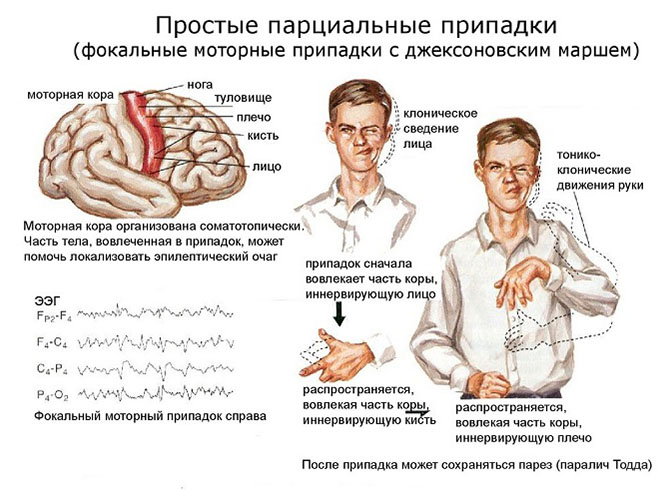
Проявление простых психомоторных пароксизмов очень разнообразно. Это приступы:
- моторные (двигательные), проявляющиеся ограниченными тоническими или тонико-клоническими судорогами на стороне тела, противоположной эпилептогенному очагу, а также постуральными (связанные с изменением положения тела) дистоническими приступами;
- адверсивные и речевые (фонаторные) — произносятся и повторяются отдельные слова и фразы, иногда даже осмысленные, возможна утрата речи;
- расстройства психических функций в виде сноподобных состояний;
- утраты чувства реальности (дереализация), самовосприятия (деперсонализация), при котором свои собственные действия расцениваются как будто со стороны и с чувством невозможности управления ими;
- вегетативно-висцеральные;
- сенсорные, проявляющиеся пароксизмами вкусового или обонятельного вида.
Последние два типа припадков, как правило, сочетаются друг с другом. Основные сенсорные вегетативно-висцеральные приступы выступают в виде следующих пароксизмов:
- Эпигастральных — ощущение дискомфорта и болей в подложечной и околопупочной областях, урчание в животе, чрезмерное газообразование с учащенным отхождением газов, частые позывы на акт дефекации. Может возникать специфическое «восходящее эпилептическое ощущение» в виде тошноты, изжоги, болей в животе, которые, как описывают больные, выходят из живота и поднимаются к глотке, образуют комок в горле, сжимают его, сдавливают всю шею. После этого могут возникать судороги с потерей сознания.
- Кардиальных — в виде внезапного сдавления, тяжести, распирания в области сердца. Эти ощущения могут сопровождаться появлением сильного чувства страха, различными нарушениями ритма сердца, изменениями артериального давления, а также повышенной потливостью, бледностью, повышением общего мышечного тонуса с ознобом.
- Респираторных, проявляющихся внезапным ощущением сдавления в шейной области и удушья, высоким тонусом шейных мышц, нарушением ритма дыхания с периодической его остановкой.
- Сексуальных — оргастические приступы, представляющие собой приятное тепло внизу живота с возрастанием полового влечения, которое часто заканчивается оргазмом, избыточная влагалищная секреция и сокращение бедренных, промежностных и вагинальных мышц. Возможно ограниченное или болезненное восприятие оргазма.
Латеральная темпоральная эпилепсия
Эта форма встречается значительно реже, чем амигдалогиппокампальная. Она характеризуется перечисленными ниже приступами, которые могут возникать изолированно или в сочетании друг с другом, а также с приступами нарушения речи:
- Галлюцинации слуховые — наиболее характерны при этой форме эпилепсии. Они могут быть простыми, например, в виде шума, и длительными сложными в виде музыки или голосов. Достаточно часто приступ, который начался со слуховых галлюцинаций, может перейти в сложный психомоторный с замиранием взгляда и сочетанием с другими автоматизмами.
- Галлюцинации зрительные — чаще всего имеют сложный структурный характер с перемещающимися животными и людьми, цветными и панорамными картинами. Эти галлюцинации напоминают кинофильм, имеют натуральный вид и связаны непосредственно с самим больным, его переживаниями и ощущениям. При этом присутствует феномен аутоскопии — пациент как будто смотрит на себя со стороны. Наиболее характерными являются зрительные галлюцинации с воспоминаниями, при которых возникают сцены и образы, ранее имевшие место в жизни больного. Имеет большое диагностическое значение тот факт, что, в отличие от больных с психическими расстройствами, пациенты с эпилепсией к обману восприятия относятся критично.
- Вестибулярные, или приступы головокружения — характеризуются короткой продолжительностью (10 секунд — 3 минуты), стереотипом с иллюзиями пространственных изменений («падение стен», «изменение высоты потолка») и часто сопровождаются вегетативной симптоматикой в виде бледности, повышенной потливости, увеличения числа сердечных сокращений, дыханий.
- Приступы речевого расстройства, выраженные в виде сенсорной афазии — также являются специфичными для поражения именно височной области. Пароксизмы выражаются в том, что больной утрачивает понимание звуков и способность различать их при сохраненной способности слышать. В результате этого больной неправильно воспринимает речь, не может выразить свою мысль не только при разговоре, но и письменно, стараясь при этом восполнить свой недостаток быстрой, сбивчивой многословной речью с множественными ошибками в надежде сказать что-то правильно. Сенсорная афазия может сочетаться с потерей способности (если она была до болезни) к пониманию или исполнению музыки, написанию и чтению нот.
- Височные синкопы, являющиеся патогномоничными симптомами латеральной формы височной эпилепсии. Они появляются изолированно или им предшествует головокружение, реже — аура. Височные синкопы выражаются в медленной потере сознания с последующим падением в результате просто мышечного расслабления, без судорог (в виде «обмякшего» тела). Этот признак встречается более чем у половины пациентов с этой формой патологии.
Лечение
Лечение является очень сложной задачей. Важно не только достичь уменьшения частоты и количества приступов, возможно более длительной ремиссии заболевания, но и помочь больным повысить качество жизни, другими словами — адаптироваться в семейной, трудовой и социальной обстановке.
Какие препараты назначают в целях лечения заболевания?
Основными препаратами, как при монотерапии, так и при политерапии считаются Карбамазепин, Фенитоин, препараты вальпроевой кислоты, или вальпроаты (Депакин, Вальпарин и др.) и барбитураты. Препаратами резерва являются Ламотриджин и Анксиолитики 2-го поколения (средства бензодиазепинового ряда).
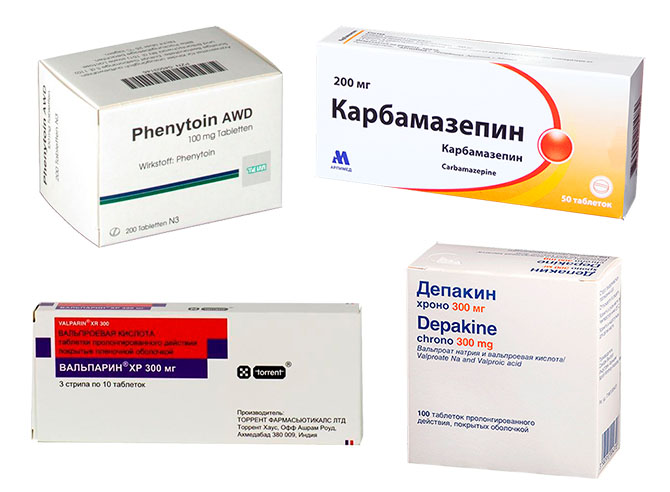
Основные препараты применяемые в терапии височной эпилепсии
Карбамазепин представляет собой препарат выбора для всех случаев. Его вначале используют для проведения монотерапии и применяют по определенной схеме. При отсутствии эффекта переходят на монотерапию вальпроатами или гидантоинами (Дифенин). Депакин является вторым препаратом выбора.
В настоящее время, основываясь на принципе эффективности препаратов и толерантности к ним, противоэпилептические средства рекомендуется применять в следующем порядке:
- Карбамазепин.
- Депакин.
- Фенитоин.
- Барбитураты.
- Политерапия с применением основных (базовых) средств, а также препаратов резерва (Ламотриджин и бензодиазепины) в любых комбинациях.
Наиболее эффективными и оптимальными комбинациями некоторые авторы считают Финлепсин с Депакином и Финлепсин с Ламотриджином или Ламикталом. В дополнение иногда могут назначаться половые гормоны, особенно при обострениях эпилепсии в менструальные дни.
Кроме консервативной терапии, может быть рекомендовано нейрохирургическое вмешательство, целью которого является удаление эпилептогенного очага и предотвращение продолжения мозговой эпилептизации. Основными показаниями к хирургическому лечению являются:
- Абсолютная устойчивость приступов к воздействию различных противоэпилептических средств, применяемых в максимально возможных дозах.
- Высокая частота тяжелых приступов, вызывающих социальную дезадаптацию.
- Диагностирование наличия эпилептогенного очага с четкой локализацией.
Оперативное вмешательство не рекомендуется в случаях наличия тяжелого соматического состояния, а также значительной выраженности расстройств психического и интеллектуально-мнестического характера.
Прогноз на будущее
При темпоральной эпилепсии во всех случаях прогноз достаточно серьезен. Во многом на него оказывают влияние причины и характер поражения мозга. Благоприятными признаками в прогностическом плане являются трансформация сложных парциальных приступов в более простые, а при наличии судорожных проявлений — замещение развернутых припадков абортивными, то есть незавершенными, неполными.
Если же в числе ранних причин преобладают внешние факторы, а заболевание начинается с частых приступов, грубых психических расстройств и изменений на электроэнцефалограмме по органическому типу, то для его дальнейшего течения характерны негативные тенденции, которые выражаются в неуклонном нарастании симптоматики и ее выраженности.
Несмотря на лечение заболевания высокими дозами современных противоэпилептических препаратов, очень часто медикаментозная терапия помогает лишь незначительно уменьшить частоту возникновения приступов. Достичь же стойкой медикаментозной ремиссии при проведении адекватной терапии удается не более чем у 32-35% больных. У остальных взрослых пациентов приступы продолжаются, в результате чего происходит нарастание нарушений психики по типу деградации (интеллектуально-мнестические расстройства), приводящее к значительным затруднениям в сфере социальной адаптации.
Хирургическое же лечение представляет собой серьезную опасность в связи с возможностью таких осложнений, как речевые расстройства в виде искажения, полная или частичная утрата речи, развитие гемипареза, частичная или полная слепота из-за повреждения зрительного нерва, расстройства памяти, а также синдром Клювера – Бьюси. Последний представляет собой сочетание таких симптомов нарушения тактильного, слухового или зрительного восприятия, избыточной сексуальности, утраты чувства стыда или страха, повышенной оральной активности.
В то же время, в соответствии с обобщенными данными научной литературы, нейрохирургическое лечение во многих случаях является обнадеживающим. Оно позволяет у 30 -50% больных добиться полного избавления от приступов, а существенного уменьшения частоты последних — в среднем у 70%. После хирургического лечения у многих больных отмечен его положительный эффект в отношении интелектуально-мнестических функций и социальной адаптации.
Височная эпилепсия – это разновидность хронического неврологического недуга, характеризуемая периодически возникающими неспровоцированными припадками. При этом очаг эпилептической активности расположен в медиальном или латеральном отделе височной доли мозга. Височная форма эпилепсии проявляется в простых, парциальных эпиприпадках, когда отмечается сохранность сознания, и сложных парциальных эпиприпадках, когда больной утрачивает сознание. При дальнейшей эскалации симптоматики недуга возникают вторично-генерализованные приступы и наблюдаются расстройства психики. Данная разновидность эпилепсии считается наиболее распространенной формой недуга.
Височную эпилепсию может породить целый комплекс факторов. В отдельных случаях патологический разряд локализуется не в височной части мозга, а иррадиирует туда из очага, расположенного в иных областях мозга.
Причины височной эпилепсии
Рассматриваемый недуг относится к патологиям нервной системы. Кроме того, он затрагивает также и процессы, имеющие связь с метаболизмом.
Височная эпилепсия названа так вследствие месторасположения эпилептогенного очага, вызывающего появление повторных приступов. Патологический разряд также может генерироваться не в височных участках мозга, а попадать туда из иных зон головного мозга, провоцируя соответствующие реакции.
Височная эпилепсия имеет множество различных причин, способствующих ее формированию. Их можно подразделить условно на две группы: перинатальные, включающие в себя факторы, которые влияют в период внутриутробного созревания и во время родового процесса, и постнатальные, то есть те, которые возникают в течение жизни.
К первой группе относят кортикальную дисплазию, недоношенность, асфиксию новорожденных, внутриутробную инфекцию, родовую травму, недостаток кислорода (гипоксия). Височная область подвергается предельному воздействию при родовом процессе из-за своего расположения. Во время конфигурации головки (компенсаторно-адаптивный процесс, который обеспечивает приспособление формы и размера головки ребенка при прохождении по родовым путям к воздействующим на нее силам) в родовом канале происходит сдавление гиппокампа. Вследствие чего, в ущемленных тканях возникает склероз, ишемия, а в последующем преобразующееся в источник патологической электрической активности.
Ко второй группе относят сильные интоксикации, черепно-мозговые травмы, инфекции, опухолевые или воспалительные процессы, локализованные в головном мозге, различные аллергические реакции, чрезмерное потребление алкогольных напитков, высокая температура, нарушение метаболизма и кровообращения, гипогликемия, витаминная недостаточность.
Височная эпилепсия часто может наступать вследствие гиппокампального склероза, который представляет собой врожденную деформацию устройства гиппокампа височной доли.
Нередко причины развития данного недуга установить не удается даже при проведении детальной диагностики и тщательного обследования.
Вероятность передачи височной эпилепсии от родителей к их чадам довольно низкая. Чаще малыши могут получать по наследству лишь предрасположенность к возникновению рассматриваемой патологии при воздействии ряда факторов.
Сегодня лобно-височная эпилепсия выявляется у большего числа людей. Это связано с такими факторами, как устойчиво растущее токсическое загрязнение экологии, высокие показатели содержания в пищевых продуктах токсинов, повышенные стрессогенные условия жизнедеятельности. Кроме того, зачастую у пациентов, страдающих данной формой заболевания, имеется целый ряд сопутствующих патологий, которые исчезают после адекватного основного лечения.
Этиологический фактор обуславливает клиническую картину, ее выраженность и дебют, поэтому симптоматическая височная эпилепсия может начинаться в любом возрастном периоде. У пациентов с протеканием данной формы недуга одновременно с медиальным височным склерозом, данная патология начинается с атипичных фебрильных конвульсий, возникающих в раннем возрасте (чаще до 6 лет). Вслед за тем на протяжении двух — пяти лет может отмечаться спонтанная ремиссия недуга, после чего появляются психомоторные афебрильные припадки.
Поскольку диагностика рассматриваемого недуга довольно сложная по причине позднего обращения больных эпилепсией за медицинской помощью, когда припадки имеют уже обширный характер, то необходимо знать основные проявления височной эпилепсии. Часто признаки височной эпилепсии, нередко проявляющиеся в простых парциальных припадках, остаются без должного внимания больного.
Рассматривая форма недуга характеризуется тремя вариациями протекания приступов, а именно парциальными простыми конвульсиями, сложными парциальными судорогами и вторично-генерализованными припадками. В большинстве случаев симптоматическая височная эпилепсия проявляется смешанным характером приступов.
Простые конвульсии отличаются сохранением сознания. Они часто предшествуют сложным парциальным припадкам или вторично-генерализованным приступам в виде ауры. Можно определить локализацию очага данной формы патологии по характеру ее приступов. Моторные простые припадки обнаруживаются в фиксированной установке кисти, повороте глаз и головы в сторону месторасположения эпилептогенного очага, реже проявляются в виде разворота стопы. Сенсорные простые припадки могут появляться наподобие обонятельных либо вкусовых пароксизмов, в виде приступов системного головокружения, зрительных или слуховых галлюцинаций.
Итак, простые парциальные припадки височной эпилепсии имеют следующие симптомы:
— отсутствие потери сознания;
— появление искажения обоняния и вкуса, так, например, больные сетуют на неприятные ароматы вокруг, неприятное ощущение во рту, жалуются на боли в желудке и говорят об ощущении подкатывающего неприятного вкуса к горлу;
— возникновение страха реальности, искажение понятия скоротечности времени (больные, находясь в небольшом помещении, могут считать его огромным, предметы, находящиеся в комнате, тоже кажутся гигантскими;
— появление галлюцинаций.
Во время припадков у людей может появляться ощущение нереальности настоящего, другими словами, больной пребывает в собственном мире, а не в действительности. Кроме того, возникают ситуации «дежавю». Людям начинает казаться, что все окружение, обстановка, рядом находящиеся предметы ранее уже были в их жизни. Также бывают противоположные симптомы, которые медицина назвала термином «жамевю», который означает внезапно приходящее ощущение, что хорошо знакомый человек или место становятся в представлении больного необычными либо неизвестными. Появляется впечатление, что все сведения о них из памяти в одно мгновение полностью исчезли. Многочисленные исследования показали, что «дежавю» ощущали хотя бы однократно за жизнь приблизительно девяносто семь процентов человек. Наряду с этим, жамевю наблюдается гораздо реже.
Также может появиться ощущение деперсонализации, при котором больной полагает, что его размышления контролирует кто-то другой, он словно видит со стороны себя.
Простые парциальные припадки в течение короткого промежутка времени могут перерасти в сложные парциальные припадки.
Сложная парциальная форма приступов характеризуются следующими проявлениями:
— возможным нарушением сознания;
— утрата ощущения реальности во время припадка;
— все его поступки бессознательны (так, например, его руки постоянно совершают какие-то манипуляции по типу потирания ладоней, перебирания предметов, раскладывания одежды);
— окружающим кажется, что больной заново учится жевать и глотать, он причмокивает, гримасничает;
— порой индивид может совершать, как будто бы, осознанные действия, например, ведет автомобиль, может включить газ, готовить еду;
— отсутствует реагирование на обращение.
Длительность такого припадка около трех минут. По его окончанию больной не может понять, что он делал. Кроме того, обычно у людей появляются головные боли после описанных приступов.
Вторично-генерализованные припадки возникают при прогрессировании эпилепсии височной доли. Приступы часто проходят с утратой сознания и сопровождаются ярко выраженными судорогами.
Височная эпилепсия прогноз может быть неутешительным, если не принимать никаких мер, поскольку недуг будет быстро прогрессировать, а состояние ухудшаться. У больных снизится умственная способность, возникнут в эмоционально-личностной сфере различные изменения.
Главным образом, лобно-височная эпилепсия сопровождается различными нейроэндокринными патологиями. У представительниц слабого пола возникает поликистоз яичников, наблюдается снижение фертильной функции, нарушение менструального цикла, у сильного пола – понижается либидо и наблюдается эякуляторная дисфункция. В отдельных случаях, данной форме эпилепсии может сопутствовать остеопороз, гипотиреоз и развитие гиперпролактинемического гипогонадизма.
Рассматриваемый недуг можно отнести к симптоматической фокальной форме эпилепсии. В самом названии «височная эпилепсия» заложено указание на месторасположение очага формирования судорожной активности в мозге.
У детей признаки височной эпилепсии, симптомы характеризуются разнообразием припадков, которые зависят от локализации эпилептогенного очага. Приступы бывают при височной форме рассматриваемой патологии и могут быть фокальными, сложными парциальными, а также вторично-генерализованными. В восьмидесяти процентов случаев эпиприпадкам предшествует особое состояние, которое в медицине именуется аурой.
Выраженность ауры и ее содержание также имеет зависимость от месторасположения эпилептогенного очага. В связи с чем аура бывает: вкусовой, зрительной, обонятельной и слуховой. Зрительная аура характеризуется связью с расстройством зрительного восприятия, поэтому проявляется она, например, потерей зрения, световыми искрами, галлюцинациями. При вкусовой ауре больной ощущает какой-либо привкус во рту, при обонятельной – появляются различные ароматы; при слуховой – пациентам слышаться разные звуки.
Простые парциальные припадки имеют одну особенность – сохранное сознание, при котором эпилептик в состоянии описать собственные ощущения.
Итак, приступы могут быть: сенсорными (больной ощущает ползания мурашек, слуховые и вкусовые проявления) и моторными (конвульсии).
Обычно проявления стереотипные. Человек чувствует либо одинаковый аромат (чаще неприятного характера), например, запах бензина или жженой резины, либо неизменный привкус во рту. Нередко собственные чувства больные соотносят с состоянием «сна наяву»: изменение ощущения временного восприятия, предметы обстановки видятся искаженными.
Сложные парциальные формы припадков характеризуются утратой сознания и автоматизмами (однообразные действия, выполняемые больными: потирание ладоней, перебирание одежды, счет денег). При более тяжелом течении недуга ребенок может одеваться и самостоятельно уйти куда-то.
Традиционно диагностика рассматриваемой патологии проводится при помощи электроэнцефалографии. При височной форме эпилепсии регистрируется специфическая патологическая активность от измененной области. В состоянии ремиссии показатели электроэнцефалографии могут иметь «здоровый» вид. Поэтому, целесообразным считается применение методов, которые позволяют определить повреждения головного мозга. Для этих целей предпочтительнее использовать магнитно-резонансную томографию, которая показывает структурные сдвиги. Более достоверным считаются показателя позитронно-эмиссионной томографии.
Существуют некоторые особенности формирования малышей, у которых диагностирована височная эпилепсия, поскольку в этой форме недуга задействованы участки, которые относятся к надсегментарному аппарату (лимбико-ретикулярный комплекс), принимающему участие в интеллектуальной деятельности. Поэтому, в основном, страдает именно интеллектуальное развитие малышей. У детей, страдающих рассматриваемой формой патологии, постепенно формируется эмоциональная неустойчивость, понижается способность к абстрактной мыслительной деятельности, ухудшается память. Малыши испытывают сложности в усвоении нового учебного материала. Мыслительная деятельность характеризуется застреванием на каких-то фактах патологической состоятельностью, вязкостью. Дети нередко становятся озлобленными и слезливыми. В большинстве случаев височная эпилепсия сопровождается гипоталамическими нарушениями, обнаруживающимися в расстройствах полового созревания, симптомах вегетососудистой дистонии. Припадкам обычно сопутствует учащенное сердцебиение, потливость, одышка, алгии в животе.
Лечение височной эпилепсии
Сегодня височная эпилепсия прогноз имеет благоприятный при условии проведения адекватной и своевременной диагностики, а также при наличии соответствующего симптоматической терапии. Кроме того, сценарий развития данной формы патологии, и ее прогноз во многом обусловлен объемом и характером поражения мозга.
Лечение височной эпилепсии проводится, как правило, в двух направлениях. В первый черед, терапия нацелена на понижение судорожной готовности. Одновременно с ней проводятся лечебные мероприятия, направленные на коррекцию основного заболевания.
Базовое лечение судорожной готовности осуществляется, прежде всего, препаратами первого выбора, а именно карбамазепином, фенитоином, барбитуратами, производными вальпроевой кислоты. При их недостаточной эффективности могут назначаться бензодиазепины и ламотриджин. Однако основным фармакопейным средством в лечении данной формы патологии является карбамазепин.
Лечение височной эпилепсии лучше начинать с монотерапии. В качестве начальной дозировки карбамазепина принято назначать 10 миллиграмм на килограмм веса больного в сутки. Постепенно эту дозу увеличивают до 20 мг. При неудовлетворительной эффективности или полном отсутствии результата можно довести 24-часовую дозировку до 30 мг. Дозировку можно повышать только при условии отсутствия выраженных побочных проявлений. При повышении дозы обязательно необходимо контролировать показатели в крови больного концентрации карбамазепина. Прекращать увеличение суточной дозы применяемого лекарственного препарата можно по достижению стойкого положительного эффекта либо при первых признаках интоксикации.
В случае неэффективности терапии карбамазепином практикуется назначение других антиконвульсантов таких как: гидантоины (дифенин) либо вальпроаты (депакин). Последний обычно применяется в дозировке не более 100 мг/кг, тогда как дифенин – в диапозоне 8-15 мг/кг.
Многочисленные исследования показали, что при вторично-генерализованных формах припадков вальпроаты гораздо эффективнее дифенина. А кроме того, депакин обладает меньшей токсичностью.
В случаях, когда монотерапия неэффективна, либо результаты недостаточны, назначается комплекс препаратов, включающий резервные и базовые противосудорожные препараты. Считается наиболее эффективной комбинации из следующих противосудорожных средств: финлепсина и ламиктала или финлепсина и депакина.
Помимо этого, можно сочетать базовые противосудорожные препараты с половыми гормонами.Вдобавок к медикаментозной терапии практикуется нейрохирургическое вмешательство, цель которого заключается в оперативном удалении патологического очага и предотвращении эскалации «эпилептизации» мозга.
Оперативное вмешательство следует проводить при наличии следующих показаний:
— резистентности эпиприпадков к противоэпилептической терапии противосудорожными препаратам в предельно допустимых дозах;
— постоянных тяжелые припадков, которые порождают социальную дезадаптацию эпилептика;
— локализованного эпилептогенный очага в мозге.
Оперативное вмешательство невозможно в случае осложнения эпилепсии тяжелым соматическим статусом, который выражается в психических расстройствах, дисфункции интеллекта и нарушениях памяти.
Предоперационное обследование включает проведение различных видов нейровизуализации, таких как видео-ЭЭГ-мониторинг и электрокортикограмма, а также прохождение тестов с целью обнаружения доминантности полушария мозга.
Задачей нейрохирургов является устранение патогенного очага и предотвращение передвижения, и расширение диапазона эпилептических импульсов. Само оперативное вмешательство состоит в проведении лобэктомии и удаление медиобазальных отделов и передних зон височной области мозга.
После проведения нейрохирургического вмешательства практически в 70 случаях из 100 частота эпиприступов значительно понижается и приблизительно в 30% случаев исчезает полностью.
Кроме того, оперативное лечение положительно влияет на интеллектуальную деятельность больных и их память. Состояние ремиссии на фоне применения противосудорожных лекарственных препаратов в среднем достигается приблизительно у 30% пациентов.
Профилактика рассматриваемой формы недуга заключается в своевременной диспансеризации групп риска (детей и беременных женщин), в адекватном лечении выявленных сопутствующих болезней, сосудистых патологий мозга, а также в предупреждении развития нейроинфекций.
Если у пациентов отсутствуют эпилептические приступы, то они могут трудиться в любой сфере, исключая высотные работы, манипуляции с огнем (из-за дефицита кислорода) или работу с движущимися механизмами, а также профессии, связанные с ночными сменами и повышенной концентрацией внимания.
Таким образом, рассматриваемая форма заболевания требует не только правильного, но и своевременного терапевтического воздействия, которое вернет больному эпилепсией полноценную жизнедеятельность.