Туберкулез лимфоузлов
Микобактерия туберкулеза (МБТ) инфицирует периферическую лимфатическую систему во время лимфогенной диссеминации, но не у всех пациентов развивается клиника поражения лимфоузлов. Макрофаги, фагоцитировавшие микобактерию, начинают экспрессировать поверхностные маркеры и продуцировать провоспалительные цитокины и хемокины, привлекающие в очаг воспаления лимфоциты и моноциты, которые в свою очередь блокируют инфекцию. Однако в случае одновременного заражения вирусом иммунодефицита человека (ВИЧ) эти сигналы значительно увеличивают восприимчивость клеток к инфицированию вирусом и его способность реплицироваться внутри клетки. В отсутствие эффективного иммунного ответа МБТ бесконтрольно размножается внутри макрофага, приводя в конечном итоге к его гибели. Как следствие, возникает очередная волна диссеминации с преимущественным поражением органов вне бронхолегочной системы ; особенно уязвима у ВИЧ-инфицированных периферическая лимфатическая система . На фоне распространения ВИЧ-инфекции в мире прогнозировалось смещение в структуре заболеваемости экстраторакальным туберкулезом в сторону лимфожелезистого; однако эти прогнозы оправдались только в отношении развитых стран с низкой заболеваемостью туберкулезом . Анализ структуры заболеваемости экстраторакальным туберкулезом в Сибири и на Дальнем Востоке за 13 лет, проведенный ранее , показал относительно стабильную кривую доли туберкулеза периферических лимфоузлов (ТПЛУ) и даже с некоторой тенденцией к понижению. Максимальный процент больных ТПЛУ (16,5 %) был выявлен в 2008 году, в следующем году он опустился до минимума (11,0 %), затем опять вернулся на средневзвешенную позицию 12–13 %.

Досье КС
Екатерина Валерьевна Кульчавеня
доктор медицинских наук, профессор, ведущий научный сотрудник ФГБУ «Новосибирский НИИ туберкулёза», профессор кафедры туберкулёза Новосибирского государственного университета
новосибирск
ТПЛУ, несмотря на кажущуюся относительную безопасность, одна из самых сложных для излечения форм экстраторакального туберкулеза, со склонностью к непрерывно рецидивирующему течению, абсцедированию, генерализации процесса — даже у иммунокомпетентных пациентов, не инфицированных ВИЧ. Наглядным примером является история болезни Г. В., 24 года.
Пациент Г. В.
Анамнез заболевания: в мае 2007 г. впервые появилась припухлость и боль в правой половине шеи, повышение температуры тела до 38 °С. Ошибочно диагностирован миозит, лечился амбулаторно (антибактериальная терапия и физиопроцедуры). Однако лечение эффекта не возымело, и чуть позже пальпаторно четко определились увеличенные лимфоузлы. Была выполнена пункционная биопсия; в связи с малой информативностью повторно — открытая биопсия. Гистологическое исследование операционного материала выявило туберкулез. С июня по декабрь 2007 г. лечился в специализированном санатории по 1‑му режиму стандартной химиотерапии, определенной приказом МЗ и СР № 109 от 2003 года, однако стабильного улучшения не возникало, напротив, узлы абсцедировали. Трижды проводилось вскрытие и дренирование абсцессов, лимфаденэктомия. Выписан в декабре 2007 года с неполной клинической стабилизацией процесса; рекомендован прием этамбутол + пиразинамид + протионамид + левофлоксацин (E+Z+Pt+Лево) амбулаторно. На фоне проводимой терапии в зоне послеоперационного рубца в подчелюстной области появилась гиперемия, увеличение лимфоузла с зоной размягчения в центре, в связи с чем 07.04.2008 года поступил в ФГБУ «Новосибирский НИИ туберкулеза» Минздрава России (ННИИТ) для детального обследования и лечения.
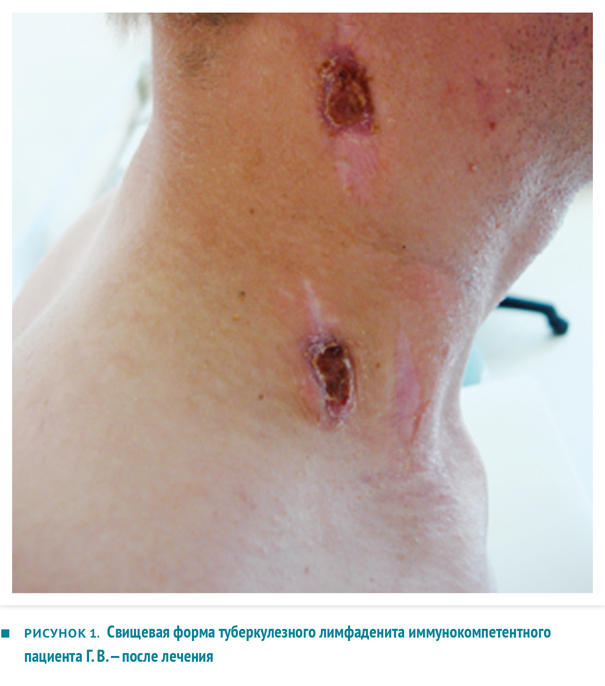
Анамнез жизни: контакт с больными туберкулезом отрицает. Простудные заболевания редко, алкоголем не злоупотребляет, материально-бытовые условия удовлетворительные. Непереносимости лекарственных веществ нет. St. localis: в надключичной области справа определяются два послеоперационных рубца. Под ними пальпируется группа увеличенных (2,5–3 см), плотных, умеренно болезненных лимфоузлов, отграниченных от окружающих тканей. В подчелюстной области — гиперемия вокруг старого послеоперационного рубца, пальпируется увеличенный несколько болезненный лимфоузел 1–1,5 см в диаметре с зоной размягчения. Диагноз при поступлении: туберкулез периферических лимфоузлов шейного отдела, абсцедирование.
Данные клинико-лабораторного обследования: кислотоустойчивые микобактерии (КУМ) в отделяемом свища люминесцентным методом 17.04.2008, 23.04.2008 не обнаружены. Посев на МБТ отделяемого свища от 17.04.2008, 16.06.2008 роста не дал. Роста неспецифической микрофлоры также не было получено.
Рентгенография органов грудной клетки в прямой проекции с томографией средостения от 22.07.2008: очаговых и инфильтративных изменений в легких не выявлено.
Пациенту была назначена индивидуальная схема лечения из шести противотуберкулезных препаратов резервного ряда в ежедневном режиме, комплексная патогенетическая терапия. На ее фоне 07.07.2008 выполнена лимфаденэктомия на шее справа, 26.01.2009 — слева. Послеоперационный период в обоих случаях протекал без осложнений. Гистологическое заключение в июле 2008 и в январе 2009 года — туберкулез, острое течение, экссудативная фаза. Только к апрелю 2009‑го года была достигнута относительная стабилизация процесса; полного заживления раны тем не менее достигнуто не было.
Внешний вид пациента Г. В. после двух лет консервативной терапии и шести хирургических вмешательств представлен на фото рисунка 1.
В противовес первому примеру мы наблюдали неожиданно благоприятное течение заболевания у ВИЧ-инфицированного пациента, что демонстрирует пример 2.
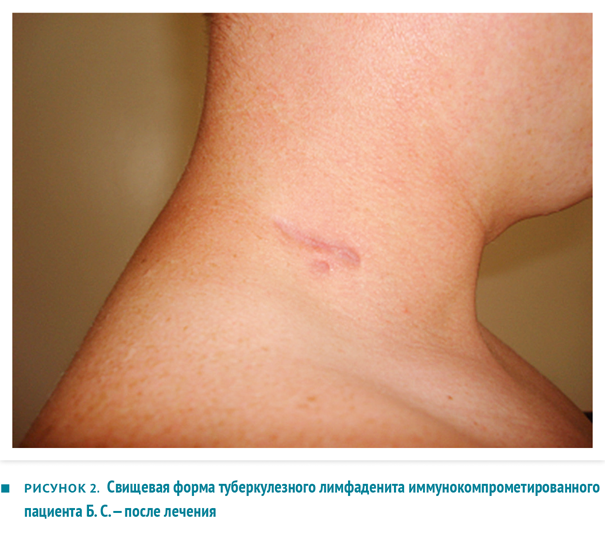
Пациент Б. С.
Б. С., 29 лет, житель Новосибирской области. Поступил в ФГБУ «Новосибирский НИИ туберкулеза» Минздрава России 29.03.2013 с жалобами на боль в области шейных лимфоузлов, подъем температуры до 37,4 °С вечером, потливость.
ВИЧ-ассоциированный туберкулез — это актуальная проблема фтизиатрии. По мере снижения Т-лимфоцитов иммунная система перестает сдерживать размножение персистирующих микобактерий и начинается активное заболевание. При тяжелом иммунодефиците туберкулез может протекать атипично, часто встречаются внелегочные формы и генерализованные поражения. Туберкулез у ВИЧ-позитивного требует проведения антиретровирусной терапии.
Анамнез заболевания: примерно 1 год назад, после освобождения из мест лишения свободы, был выявлен туберкулез шейных лимфатических узлов, гепатиты В и С, ВИЧ-инфекция. Получал противотуберкулезную терапию на фоне антивирального лечения в течение двух месяцев, затем прекратил, поскольку пациента ничего не беспокоило. Через 6 месяцев вновь воспалились лимфатические узлы, амбулаторная терапия в противотуберкулезном диспансере без эффекта, в связи с чем направлен на госпитализацию в ФГБУ «Новосибирский НИИ туберкулеза» Минздрава России.
Анамнез жизни: контакт с больными туберкулезом в семье (гражданская жена), в местах лишения свободы. Материально-бытовые условия удовлетворительные. Перенесенные заболевания: часто респираторные вирусные заболевания. St. localis: по наружному краю кивательной мышцы с обеих сторон визуализируются резко увеличенные (до 3–4 см) пакеты шейных лимфоузлов, плотные, болезненные, с признаками размягчения в центре.
Диагноз при поступлении: двусторонний туберкулез шейных лимфоузлов (абсцедирование) без с выделения микобактерии туберкулеза.
Результаты проведенных исследований: КУМ при бактериоскопии мокроты и мочи (люминесцентный метод) от 20.05.2013 не обнаружены.
В мокроте получен рост Streptococcus viridans group 5×104 КОЕ/мл; Neisseria non-meningitidis 5×104 КОЕ/мл; CN Staphylococcus spp.103 КОЕ/мл. Исследование Bactec 960 от 20.05.2013 — в мокроте М. tuberculosis не выделены. Бактериоскопия отделяемого свища от 05.04.2013–10–99 КУМ в препарате.
Томография органов грудной клетки от 20.05.13: выявлены единичные очаги в S6, средней доле справа, в S4 слева. Томография органов грудной клетки от 14.06.13: динамики нет. В обоих легких (в S6, средней доле справа, в S4 слева) сохраняются единичные очаговые уплотнения, имеющие прежние характеристики. Продолжают визуализироваться неувеличенные лимфоузлы в средостении и корнях легких, количество и размеры их не изменились. Жидкости в плевральных полостях нет. Проходимость бронхов 1–3 порядка не нарушена. Заключение: очаговый туберкулез S 6, 4 правого легкого в фазе рассасывания и уплотнения.
Пациенту проводилось лечение по индивидуальному режиму: изониазид 600 мг внутривенно капельно, офлоксацин 0,4 г внутрь, ПАСК 8000 мг внутрь, пиразинамид 1500 мг внутрь, рифабутин 600 мг внутрь, этамбутол 1,2 внутрь. Лечение было согласовано с инфекционистом, который одновременно назначил пациенту специфическую антивиральную терапию. 04.04.2013 выполнена абсцессотомия шейной области с обеих сторон, послеоперационный период протекал без осложнений, с быстрым заживлением раны. Исследование на гемокультиваторе Bactec 9050 (МБТ) от 05.04.2013 — из операционного материала выделены М. tuberculosis. Внешний вид пациента Б. В. представлен на рисунке 2.
Диагноз при выписке: очаговый туберкулез S 6, 4 правого легкого в фазе рассасывания и уплотнения, без выделения микобактерии туберкулеза. Туберкулез периферических (шейных) лимфатических узлов. Абсцедирующая форма, с выделением микобактерии туберкулеза. Состояние после вскрытия и дренирования абсцесса шейной области с обеих сторон. 1‑а ГДУ. ВИЧ-инфекция. Стадия вторичных заболеваний. Фаза: ремиссия. Хронические вирусные гепатиты В и С.
Таким образом, мы наблюдали злокачественное течение туберкулеза периферических лимфатических узлов у благополучного пациента без ВИЧ-инфекции — и неожиданно благоприятный исход аналогичного заболевания у ВИЧ-инфицированного больного. Эти примеры свидетельствуют о значительной роли компенсаторных возможностей организма, об индивидуальности иммунного ответа; какие‑либо прогнозы следует делать с осторожностью.
Список источников
Сибирский медицинский журнал, 2008, № 1 ©ПЕТУХОВ В.П., ЦОКТОЕВ Д.Б. — 2008
КОМПЛЕКСНОЕ ЛЕЧЕНИЕ ТУБЕРКУЛЕЗА ПЕРИФЕРИЧЕСКИХ ЛИМФАТИЧЕСКИХ УЗЛОВ
В.П. Петухов, Д.Б. Цоктоев (Иркутский областной противотуберкулезный диспансер, гл. врач — М.Е. Кощеев)
Резюме. В статье представлены результаты комплексного лечения больных туберкулезом периферических лимфатических узлов с применением модифицированной непрямой лимфотропной терапии. Использование данного метода позволило улучшить результаты консервативного лечения, уменьшить число оперативных вмешательств и избежать рецидивов заболевания.
В течение последних лет туберкулез периферических лимфатических узлов (ТПЛУ) в структуре заболеваемости внелегочным туберкулезом в Иркутской области прочно занимает третье место. Областные показатели заболеваемости и болезненности ТПЛУ за последние четыре года не превышают показателей Сибирского Федерального округа и его отдельных территорий: Новосибирской области, Красноярского края . Удельный вес больных с ТПЛУ среди всех больных с впервые выявленным туберкулезом внелегочной локализации в Иркутской области варьировал от 7,0 % в 2002 г. до 12,0% в 2006 г. Кроме того, по данным стационара Иркутского областного противотуберкулезного диспансера за последние 4 года увеличилось до 25% количество осложненных форм ТПЛУ: абсцедирование, свищи. Ведущим методом лечения является этиотропная терапия комбинацией основных противотуберкулезных препаратов — изониазида, рифампицина, комбутола, стрептомицина, пиразинамида. Для повышения эффективности лечения туберкулезного поражения лимфатической системы рекомендуется внутривенное или внутримышечное введение изониазида и внутривенное введение или пероральный прием рифампицина — как наиболее эффективных антибактериальных препаратов. Однако в настоящее время произошел значительный рост частоты сопутствующей патологии со стороны желудочно-кишечного тракта (ЖКТ) и печени, центральной нервной системы (ЦНС) и связанной с этим плохой переносимости антибактериальных препаратов при пероральном приеме, внутримышечном и внутривенном введениях. Ухудшение эпидемиологической ситуации по туберкулезу, связанное с современными особенностями патоморфоза возбудителя, привело к необходимости усовершенствования существующих методов интенсивной химиотерапии для достижения более высокорезультативного терапевтического эффекта и в то же время обладающими наименьшим числом побочных эффектов. Нами впервые в ИОПТД применена в 2007 г. модифицированная непрямая лимфотроп-ная терапия изониазидом в сочетании с аппликациями рифампицина и димексида у больных с впервые выявленным ТПЛУ.
Цель работы: оценка эффективности консервативного лечения пациентов с впервые выявленным ТПЛУ.
Материалы и методы
Непрямая лимфотропная терапия проведена 8 больным с впервые выявленным ТПЛУ. Все больные — лица женского пола, в возрасте от 25 до 58 лет. Туберкулезом ранее не болели, туберкулезный контакт не прослежен. Сроки от начала заболевания до выявления варьировали от 3-х месяцев до 2-х лет. У шести больных ТПЛУ заподозрен в лечебных учреждениях общей лечебной сети на основании гистологического и цитологического исследований после пункционной или резекционной биопсий лимфатических узлов, в дальнейшем данный диагноз подтвержден в ИОПТД. У двух больных диагноз подтвержден морфологическими и бактериологическими методами после лечебно-диагностической лимфаденэктомии, выполненной в ИОПТД. У 7 больных патологический процесс локализовался в шейных лимфатических узлах: в 3-х случаях двустороннее поражение, в 4-х — одностороннее. У одного
больного были поражены подвздошно-паховые и шейные лимфатические узлы с обеих сторон. Эффективность лечения оценивалась клиническими методами: мониторинг температуры тела, веса больных, пальпацией периферических лимфоузлов. Всем больным до и после лечения выполняли следующие лабораторные и инструментальные исследования: общий анализ крови; уровень гаптоглобина, циркулирующих иммунных комплексов и средних молекул сыворотки крови; ультразвуковое исследование периферических лимфатических узлов с целью оценки динамики изменения их размеров.
Для проведения непрямой лимфотропной терапии использовали 10% раствор изониазида ввиду его наибольшей бактерицидной активности среди всех противотуберкулезных препаратов в отношении возбудителя туберкулеза. Количество вводимого лимфотропно изониазида — из расчета 8 мг на 1 кг массы больного. Введение препарата производили в соответствующее клетчаточное пространство, регионарное по отношению к пораженной группе лимфатических узлов 3 раза в неделю: подмышечная и подвздошно-паховая области. Предварительно проводили стимуляцию лимфообращения путем болюсного введения лекарственной смеси, содержащей 2,500 ЕД гепарина и 0,25% раствор новокаина в объеме от 6 до 8 мл в зависимости от возраста, выраженности клетчаточного пространства в месте введения. При двухсторонней локализации процесса чередовали места введения. После введения изониази-да сразу же проводили аппликацию разведенного в четыре раза дистиллированной водой димексида в сочетании с рифампицином в количестве 0,45 г на область пораженных периферических лимфатических узлов. Аппликации применяли ежедневно: 5 дней в неделю. Кроме этого больной ежедневно получал еще два противотуберкулезных препарата. Их выбор исходил в зависимости от выраженности неспецифического компонента воспаления (периаденита), наличия или отсутствия патологии ЖКТ, ЦНС и органов чувств (слуха, зрения). Метод применяли в течение 8 недель с обязательным контролем раз в 2 недели показателей свертывающей системы крови. Каких либо патологических отклонений не выявлено.
Результаты и обсуждение
У всех больных наблюдался хороший эффект от лечения, отсутствовали побочные эффекты. Больные уже через 1,5 недели отмечали уменьшение симптомов интоксикации: нормализовался аппетит, исчезла общая слабость, через 2-3 недели по результатам объективного исследования — констатировали уменьшение размеров периферических лимфатических узлов, отмечалась прибавка в весе, нормализовалась температура тела. Уменьшение размеров лимфатических узлов подтверждали инструментальными методами исследования: УЗИ мягких тканей области расположения пораженных периферических лимфатических узлов. Через 3-5 недель у всех больных исчезли симптомы интоксикации. У шести больных применение модифицированной непрямой лимфотропной терапии позволило обойтись без оперативного вмешательства ввиду выраженной положительной динамики. У этих больных лимфатические узлы значительно уменьшились, стали обычных размеров и типичной эхоструктуры. В то время как у больных, получавших специфическое антибактериальное лечение в 2000-2006 гг., составивших группу сравнения, при обычных путях введения антибактериальных пре-
паратов, симптомы интоксикации исчезали только через 6-8 недель от начала лечения. Уменьшение размеров лимфатических узлов происходило в эти же сроки. За этот же период из 68 выявленных больных с ТПЛУ 24 выполнено хирургическое вмешательство ввиду неэффективности проводимой консервативной терапии, причем 6 больным потребовалось хирургическое вмешательство спустя один или два года после проведения консервативных курсов антибактериального лечения ввиду обострения специфического процесса в лимфатических узлах.
Кроме этого оценивали активность воспалительного процесса лабораторными методами. У всех больных при поступлении выявлен сниженный лейкоцитарный индекс Кальф-Калифа: 0,2-0,4. На фоне лимфотропно-го лечения индекс увеличивался до 0,7-0,9, но не достигал нормальных значений. Данный факт мы объясняем специфическим поражением лимфатической системы и иммуносупрессией. У всех больных констатировали уменьшение на фоне лечения в сыворотке крови уровня средних молекул, гаптоглобина, что свидетельствовало об уменьшении активности специфического воспалительного процесса (табл. 1).
Как видно из данной таблицы у всех больных на фоне лимфотропной терапии происходит уменьшение
оперативное лечение через 2 месяца в связи с осложненным течением заболевания. Показаниями для оперативного лечения явились: наличие индуративной формы ТПЛУ, казеозный распад в центре лимфатических узлов с тенденцией к формированию свищевой формы. Данные формы заболевания диагностированы при УЗИ. Объемы операций — лимфаденэктомия, абс-цессэктомия, фистулэктомия. В послеоперационном периоде у этих больных продолжена непрямая лимфот-ропная терапия в течение 1,5 недель в связи с явлениями послеоперационного периаденита, который купирован на фоне лечения. В дальнейшем больные были переведены на стандартный режим лечения (фаза продолжения химиотерапии). Мы считаем, что формирование данных неблагоприятных форм поражения периферических лимфатических узлов (индуративной, ка-зеозно-абсцедирующей) связано с запоздалой диагностикой и отсутствием или несвоевременным началом специфического антибактериального лечения после ре-зекционой биопсии лимфатических узлов. В отдаленном послеоперационном периоде ни у одного больного мы не получили реактивации туберкулезного процесса. Из послеоперационных осложнений — в одном случае обратимый послеоперационный парез ветви лицевого нерва, иннервирующей угол рта. Все больные с
Динамика показателей крови
Больные Средние молекулы Гаптоглобин
до лечения, после, до лечения, после,
ед.Оп. ед.Оп. г/л г/л
1 0,44 0,33 2,2 1,4
2 0,36 0,26 1,8 1,2
3 0,28 0,26 2,4 1,2
4 0,33 0,28 1,9 1,4
5 0,34 0,28 2,0 1,7
6 0,36 0,27 1,75 1,25
7 0,38 0,28 1,65 1,4
8 0,36 0,28 1,6 1,1
уровня средних молекул (0,28+0,02, р<0,001), гаптоглобина (1,33+0,9, р<0,001). Уровень цИк оставался практически на прежнем уровне. Вышеперечисленные показатели для оценки эффективности лечения мы стали применять только с 2007 г., поэтому у нас нет возможности сравнить их с группой больных, получавших стандартное специфическое антибактериальное лечение в период с 2000 по 2006 гг.
Через 8 недель все больные переведены на следующий этап лечения — фаза продолжения химиотерапии в связи с хорошей клинико-лабораторной, инструментальной динамикой. У двух больных проведение непрямой лимфотропной терапии позволило достигнуть отграничения воспалительного процесса, исчезновения периаденита. Диагноз специфического поражения лимфоузлов этим больным выставлен на основании результатов резекционной биопсии, выполненной в учреждениях общей лечебной сети. В этих случаях выполнено
Таблица 1 изолированным ТПЛУ в дальнейшем были выписаны на амбулаторный этап лечения. При плановом осмотре этой категории больных через 6 месяцев реактивации процесса в лимфатических узлах по данным клинико-инструментальных исследований не выявлено. Из 68 больных группы сравнения у 34, несмотря на весь проведенный комплекс лечебных мероприятий, имелись остаточные изменения в виде наличия увеличенных или кальцинированных лимфатических узлов, келоидных рубцов мягких тканей. Общая продолжительность стационарного и амбулаторного лечения (интенсивная фаза и фаза продолжения химиотерапии) больных в этой группе составила в среднем 6,5 месяцев. Длительность лечения больных, получавших лимфотропную терапию, уменьшилась до 5 месяцев. Лимфот-ропная терапия легко переносилась больными, побочные эффекты и осложнения отсутствовали. В то время как в группе сравнения у 45 больных приходилось временно отменять, либо заменять или уменьшать дозы противотуберкулезных антибактериальных препаратов в связи с явлениями лекарственной непереносимости, обострения сопутствующей патологии со стороны органов ЖКТ, центральной нервной системы.
Таким образом, применение модифицированной непрямой лимфотропной терапии в комплексном лечении больных с ТПЛУ повышает его эффективность, позволяет непосредственно подводить изониазид в зону специфического воспалительного процесса, сократить сроки стационарного и амбулаторного лечения больных. Модифицированная непрямая лимфотропная терапия проста в исполнении, не требует значительных материально-технических затрат, лишена побочных эффектов и позволяет избежать рецидивов заболевания.
THE COMPLEX TREATMENT OF PERIPHERAL LYMPH NODE TUBERCULOSIS
V.P. Petukhov, D.B. Tsoktoev (Irkutsk Regional Tuberculosis hospital)
ЛИТЕРАТУРА
1. Кульчавеня Е.В., Брижатюк Е.В., Хомяков В.Т. Тубер- легких. — 2005. — № 6. — С.23-26.
кулез экстраторакальных локализаций в Сибири и на 2. Шилова М.В. Туберкулез в России в 2006. — М., 2007. —
Дальнем Востоке // Проблемы туберкулеза и болезней 104 с.
Лимфатические узлы на шее очень часто поражаются туберкулезом.
Почти 34% всех заболеваний «хирургическим» туберкулезом составляют
туберкулезные лимфадениты, причем последние в 90% всех случаев
локализуются на шее.
Преимущественное поражение шейных узлов связано с тем, что миндалины,
слизистая оболочка рта и носоглотки являются первичными воротами,
через которые проникают туберкулезные микобактерии. При травматизации
слизистой оболочки или патологическом ее разрыхлении широко открываются
лимфатические пути, по которым туберкулезная инфекция попадает
в многочисленные регионарные шейные лимфатические узлы.
Помимо инфекции туберкулезом узлов шеи через слизистую оболочку
носоглотки, возможно поражение их и гематогенным путем из других
имеющихся в организме очагов.
Из поверхностных узлов чаще поражаются подчелюстные, из глубоких —
яремные, расположенные под жевательной мышцей вдоль яремной вены.
Сюда инфекция проникает из глубоких отделов слизистой оболочки носоглотки.
По данным ряда авторов, эти узлы поражаются почти в 60% всех случаев
туберкулеза шеи.
Патологоанатомически различают гиперпластическую форму с крупноклеточной
гиперплазией узлов и милиарную форму, при которой весь узел заполнен
милиарными видимыми микроскопическими бугорками. При той и другой форме
в узлах развивается казеозное перерождение; присоединившаяся стрептококковая
инфекция дает гнойный распад; последний сопровождается периаденитом.
Характерно для туберкулеза шейных узлов, что у одного и того же индивидуума
встречаются узлы в разных стадиях поражения.
Симптомы туберкулеза лимфатических узлов шеи
Течение процесса различно и зависит от общего состояния больного.
В одних случаях симптомы болезни могут долго не выявляться, течение
приобретает хронический характер, не отражаясь на общем состоянии
больного. Вначале пораженные узлы плотны, подвижны, не спаяны,
хорошо прощупываются в виде отдельных четок. Позднее вследствие
периаденита они спаиваются в пакеты или узлы. Часто поражается
несколько групп лимфатических узлов, нередко с обеих сторон шеи.
В процессе продолжающегося всасывания инфекции из полости рта
и глотки в пораженных узлах наступает омертвение, нагноение с прорывом
этого гноя в окружающие ткани. Движение гнойника к коже ведет к образованию
свища. Такой свищ выделяет расплавленный творожистый некроз. Свищ может
зажить рубцом после отторжения и выделения основной массы распавшихся тканей.
Оставшаяся часть некроза постепенно уменьшается и обызвествляется. Организм,
освободившись от большинства очагов поражения, приобретает относительную
устойчивость по отношению к туберкулезу.
При менее благоприятном течении, наблюдаемом у ослабленных и истощенных
больных, при массовой и наслаивающейся инфекции процесс приобретает
затяжное течение, характеризующееся периодическими обострениями,
распространением туберкулезной инфекции по лимфатическим и кровеносным
путям в плевру, легкие, мезентериальные и паховые узлы.
Клиника складывается из общих и местных симптомов. При рентгенологическом
исследовании видны следы обызвествления в виде кругов, овалов по наружному
контуру шеи или под углом нижней челюсти.
Прогноз зависит от общего состояния больного и от характера поражения.
При отсутствии распада и казеозного перерождения прогноз лучше, при наличии
свищевых ходов и у ослабленных больных значительно хуже.
Как уберечь себя и своих детей от туберкулеза?
Существуют специфические и неспецифические методы предупреждения туберкулеза.
К неспецифическим методам относятся:
• мероприятия, повышающие защитные силы организма (рациональный режим труда
и отдыха, правильное полноценное питание, отказ от курения и употребления алкоголя,
закаливание, занятия физкультурой);
• мероприятия, оздоравливающие жилищную и производственную среду
(снижение скученности и запыленности помещений, улучшение вентиляции).
Основным специфическим методом профилактики туберкулеза является
проведение противотуберкулезных прививок.
Противотуберкулезная вакцина формирует невосприимчивость организма
к туберкулезной инфекции и поэтому является основным методом профилактики
туберкулеза у детей. Противотуберкулезная вакцина может в 80% случаев
предотвратить развитие заболевания в течение 15 лет, если вакцинация
проведена до заражения, т.е. детям с отрицательными туберкулиновыми
пробами. Установлено также, что повсеместное проведение прививок снижает
заболеваемость туберкулезом в 5-10 раз, резко уменьшает появление тяжелых,
остропрогрессирующих форм болезни.
Если заболевание появляется у привитого ребенка, то оно протекает более
доброкачественно, без осложнений, в виде легких форм.
Отсутствие вакцинации против туберкулеза повышает риск развития
заболевания при первичном инфицировании.
В целях раннего выявления туберкулеза у взрослого населения все граждане
подлежат обязательному ежегодному флюорографическому обследованию,
которое позволит на ранних стадиях выявить туберкулез.
Профилактические медицинские осмотры проводятся в массовом и индивидуальном
порядке в медицинских организациях по месту жительства, работы, службы, учебы.
В общей структуре внелегочного туберкулеза у впервые выявленных больных эта локализация занимает одно из первых мест. Чаще туберкулезом поражаются шейные лимфатические узлы (75— 80%), реже — подмышечные (15—20%) и паховые (5%).
Туберкулез периферических лимфатических узлов — это проявление общего заболевания. По своему генезу он в большинстве случаев относится к первичному периоду туберкулеза, т. е. является самостоятельным заболеванием.
Однако могут встречаться и вторичные туберкулезные лимфадениты, в частности при обострении процесса в других органах. Вторичный туберкулез периферических лимфатических узлов чаще всего развивается в результате эндогенной реактивации очагов любой локализации при низкой сопротивляемости организма; доказана роль лимфатических узлов как депо микобактерий в организме, источника их диссеминации и развития рецидива.
Этиология и патогенез. Возбудителем туберкулеза лимфатических узлов чаще всего является человеческий вид микобактерий туберкулеза, но в тех местах, где неблагополучная эпизоотическая ситуация по туберкулезу, значительное место занимают микобактерии бычьего вида. Заражение туберкулезом лимфатических узлов происходит лимфогематогенным путем.
Патологическая анатомия. Микобактерии туберкулеза, попадая в ткань лимфатического узла, вызывают в ней воспалительный процесс. Последовательное развитие трех компонентов воспаления (альтерация, экссудация и пролиферация) наблюдается и при туберкулезе, но только в первые дни после инфицирования макроорганизма.
Затем начинается период борьбы паразита и хозяина. На ранних этапах заболевания изменения в лимфатическом узле неспецифичны и характеризуются диффузной лимфоидной гиперплазией. Вероятнее всего, речь идет лишь об антигенной стимуляции.
На последующих этапах происходят лейкоцитарная и фибринозная экссудация, накопление эпителиоидных клеток, появляются гигантские клетки Пирогова—Лангханса. Эпителиоидные клетки вместе с гигантскими образуют бугорки с палисадообразными структурами из лимфоцитов и очагами некроза в центре.
Казеозному некрозу может подвергнуться часть лимфатического узла или весь узел. В дальнейшем казеозные места кальцинируются либо нагнаиваются и в результате этого образуются свищи. В других случаях обнаруживают большое количество эпителиоидных клеток и клетки Пирогова—Лангханса со слабой наклонностью к казеозному некрозу. Подобная картина может сохраняться долго, несмотря на большие размеры лимфатического узла. Постепенно туберкулезные бугорки подвергаются фибропластическому превращению и развивается склероз.
Последовательность изменений в ткани лимфатического узла при туберкулезе положена в основу морфологической классификации, предложенной А. И. Абрикосовым, по которой выделены диффузная лимфоидная гиперплазия, милиарный туберкулез, казеозный туберкулез, крупноклеточный туберкулезный лимфаденит и индуративный туберкулезный лимфаденит. Согласно клинико-морфологической классификации, различают инфильтративную, казеозную и индуративную формы.
Различают следующие формы (стадии) ТБ ПЛУ:
-
инфильтративная форма — возникает в раннем периоде заболевания;
-
казеозная форма — развивается при несвоевременной диагностике и дальнейшем прогрессировании процесса;
-
индуративная форма — развивается в тех случаях, когда под влиянием терапии или без таковой казеозные массы лимфатических узлов не прорываются.
Клиническая картина. Клинические наблюдения показывают, что чаще всего туберкулез периферических лимфатических узлов протекает хронически и начинается с их увеличения в какой-либо одной группе или смежных группах. При таком течении обычно выражены явления специфической интоксикации, выражающиеся в повышении температуры тела, бледности кожных покровов, быстрой утомляемости, потливости, снижении аппетита.
Многолетнее течение заболевания и стойкая интоксикация в большинстве случаев приводит к выраженным нарушениям деятельности сердечно-сосудистой и вегетативной нервной системы и белкового обмена. В начале заболевания лимфатические узлы увеличены до 0,5—1,5 см, мягкие, безболезненные при пальпации, не спаянные между собой и с окружающими тканями.
Иногда же ткань лимфатического узла подвергается казеозному перерождению и гнойному расправлению, при этом в неспецифический воспалительный процесс вовлекается капсула лимфатического узла и формируется единый конгломерат, спаянный с кожей и окружающими тканями. В таких случаях при пальпации отмечаются болезненность и флюктуация. Кожа над конгломератом увеличенных лимфатических узлов гиперемируется и вскрывается, в результате чего формируется свищ, имеющий бледные отечные края.
По затихании процесса воспалительные изменения исчезают, свищи закрываются и на их месте формируются обезображивающие рубцы. Лимфатические узлы уменьшаются в размерах и вовлекаются в рубцы. Признаки туберкулезной интоксикации постепенно исчезают. Больные чувствуют себя практически здоровыми до нового обострения.
Для туберкулеза характерна сезонность обострений (весна и осень). Спровоцировать обострение могут переохлаждение, нервный стресс, интеркуррентные заболевания.
Атипично протекает туберкулез периферических лимфатических узлов у детей, беременных и стариков. Для них характерно острое начало заболевания, ярко выраженные симптомы туберкулезной интоксикации. Температура тела повышается до 38—39 °С, сопровождается слабостью, сильной головной болью.
Увеличенные лимфатические узлы подвергаются казеозному перерождению и гнойному расплавлению, спаиваются с окружающими тканями и кожей, резко болезненны при пальпации, при которой определяется флюктуация, а затем открываются свищи. При остром течении туберкулеза период времени от начала заболевания до появления свищей составляет от 1 до 3 мес.
Осложнения туберкулеза периферических лимфатических узлов — свищи, кровотечения, амилоидоз внутренних органов.
Туберкулез брыжеечных лимфатических узлов (мезаденит) является основной формой абдоминального туберкулеза.
Патогенез и патологическая анатомия. Заболевание развивается как при первичном туберкулезе у детей и подростков, так и при вторичном — у взрослых в результате лимфогенного распространения инфекции.
В патогенезе мезаденита не исключено значение алиментарного пути заражения МБТ с лимфогенным проникновением их непосредственно в брыжеечные лимфатические узлы.
Часто заболевание не ограничивается поражением только брыжеечных лимфатических узлов и распространяется на другие группы лимфатических узлов брюшной полости, на серозные оболочки и кишечник, органы малого таза.
Патоморфологически у больных мезаденитом находят гиперплазию лимфоидных элементов с немногочисленными бугорками (инфильтративная форма), бугорковые высыпания среди фиброзной ткани (фиброзная форма) или преимущественно казеоз с фиброзом капсулы узла и окружающих тканей (фиброзно-казеозная форма).
Симптоматика. Клиническая картина туберкулезного мезаденита отличается большим полиморфизмом. Заболевание начинается постепенно, протекает длительно, хронически.
Наиболее часто больных беспокоят боли в животе справа от пупка. Боли непостоянные, усиливаются при физической нагрузке, после еды, при пальпации.
Больные жалуются на снижение аппетита, эпизодические тошноту, рвоту, нарушение стула. У них, как правило, обнаруживаются гастрит, нарушение функции печени.
При осмотре выявляются вздутие живота, напряжение брюшной стенки и болезненность при пальпации в области локализации пораженных узлов. Иногда удается пальпировать опухолевидные болезненные образования — конгломераты спаянных брыжеечных лимфатических узлов.
При рентгенологическом исследовании кишечника у больных туберкулезным мезаденитом отмечаются расширение и стриктуры петель тонкой кишки, беспорядочное расположение петель, нарушение моторики желудка и кишечника.
При хронической форме обнаруживается кальцинация брыжеечных лимфатических узлов. Увеличенные лимфатические узлы в брюшной полости можно выявить также с помощью ультразвукового сканирования, лимфографии, компьютерной томографии.
Отложение солей кальция в лимфатических узлах — характерный признак туберкулезного аденита.
В диагностически неясных случаях поражения брыжеечных лимфатических узлов показана лапароскопия, при которой обнаруживаются высыпание туберкулезных бугорков, спайки, в биоптате лимфатического узла и брюшины казеоз, туберкулезные гранулемы.
Изменения гемограммы у больных нехарактерны. В период обострения заболевания обнаруживают увеличение числа палочкоядерных нейтрофилов, лимфоцитоз, увеличение СОЭ.
С диагностической целью используют пробу с подкожным введением туберкулина.
Сдвиги показателей крови, повышение температуры тела, появление или усиление боли в области брыжейки после введения туберкулина, как правило, указывают на активный туберкулез брыжеечных лимфатических узлов.
Лечение. Основным методом лечения больных туберкулезным мезаденитом является специфическая химиотерапия. Используют изониазид, рифампицин, пиразинамид. При остром течении назначают также стрептомицин. Препараты принимают в течение 1 — 1,5 лет.
Положительное лечебное действие могут оказать кортикостероидные гормоны, энзимотерапия.
Диагностика, дифференциальная диагностика. При исследовании крови в период обострения выявляют лейкоцитоз с выраженным нейтрофильным сдвигом влево, моноцитоз, лимфоцитоз. У больных, у которых отмечается значительное распространение процесса, может наблюдаться лимфопения. СОЭ у большей половины больных увеличена, но, за редким исключением, не достигает высоких цифр.
При исследовании сыворотки крови обнаруживают нарушение белкового обмена (снижение уровня альбуминов и повышение глобулинов за счет альфа- и гамма-фракций), увеличение содержания фибриногена и сиаловой кислоты, С-реактивный белок. Эти изменения наиболее выражены при казеозных лимфаденитах.
Для установления диагноза проводят иммунологическое исследование, в частности реакцию непрямой гемагглюцинации, серологическое и радионуклидное исследования.
В диагностике туберкулеза широкое применение нашли туберкулиновые пробы. Наиболее распространенным методом туберкулинодиагностики является внутрикожная реакция Манту с 2 ТЕ.
В сложных диагностических случаях применяют более чувствительную подкожную пробу Коха. Показатели крови и плазмы определяют до введения туберкулина и через 48 ч после него.
Также проводят системное рентгенологическое исследование (рентгенография мягких тканей в области увеличенных лимфатических узлов, грудной и брюшной полости), при котором выявляют кальцинированные лимфатические узлы. Для туберкулеза характерно обызвествление в центре лимфатического узла и сохранение необызвествленной капсулы.
Большое значение в диагностике туберкулеза периферических лимфатических узлов имеют гистологическое, цитологическое и бактериологическое исследования патологического материала, полученного во время пункции лимфатического узла или после его удаления.
Для диагностики туберкулеза периферических лимфатических узлов важен детальный анамнез. Важно уточнить начальную картину заболевания, длительность процесса, наличие рецидивов, туберкулеза другой локализации, контакта больного с источником туберкулезной инфекции.
Необходимо обратить внимание на локализацию увеличенных лимфатических узлов, их размеры, консистенцию, спаянность между собой и с окружающей подкожной жировой клетчаткой, распространенность. Для туберкулеза характерны полиморфизм лимфатических узлов по консистенции, образование из них конгломерата.
Необходимо учитывать также результаты лабораторного и рентгенологического исследований, туберкулиновых проб. Наиболее точные данные дают биопсия лимфатического узла, гистологическое и бактериологическое исследования.
Туберкулез лимфатических узлов необходимо дифференцировать от их воспалительных заболеваний, гемобластозов и доброкачественных новообразований.
Неспецифический лимфаденит может быть острым и хроническим. При остром течении лимфатические узлы увеличиваются до 1,5—2 см в диаметре, иногда больше, резко болезненны при пальпации. Если в воспалительный процесс вовлечены несколько близлежащих узлов, то они спаиваются в конгломерат.
В течение непродолжительного периода либо воспалительные изменения стихают, либо появляются гиперемия кожи, флюктуация и открывается свищ с гнойным отделяемым. Под действием консервативной терапии (антибиотики, перевязки) свищ быстро опорожняется и закрывается.
Особенностями неспецифического лимфаденита являются короткий инкубационный период, наличие в анамнезе недавно перенесенного простудного заболевания, ссадин, кариозных зубов, хронического тонзиллита.
Хронический неспецифический лимфаденит чаще встречается у детей при хронических заболеваниях слизистой оболочки полости рта и дыхательных путей, хроническом тонзиллите. Лимфатические узлы обычно множественные, плотные, безболезненные, не спаянные между собой. При обострении в хроническом очаге воспаления лимфатические узлы увеличиваются в размере, появляется умеренная болезненность при пальпации.
При болезни кошачьей царапины (доброкачественный вирусный лимфаденит) длительность инкубационного периода от момента нанесения царапины 2—28 дней. На месте царапины формируется папула, а через несколько дней — везикула; ухудшается общее состояние, появляются лихорадка, боли в мышцах, головная боль, тахикардия, на туловище и конечностях — коревидные или скарлатиноподобные высыпания, а иногда высыпания типа узловатой эритемы, уменьшается аппетит.
Описанные проявления болезни часто носят циклический характер, длительностью отдельных рецидивов от нескольких дней до 3—4 мес. В воспалительный процесс вовлекаются регионарные лимфатические узлы, расположенные вблизи первичного аффекта, которые у 50% больных нагнаиваются, а затем открывается свищ. Лечение — противовоспалительная терапия и перевязки.
Инфекционный мононуклеоз начинается остро, но может также развиваться постепенно. Температура тела повышается до 38 °С, держится на этом уровне 6—10 дней; наблюдаются умеренная интоксикация, познабливание, потливость. Одновременно с лихорадкой, а иногда до повышения температуры отмечается увеличение лимфатических узлов на задней поверхности шеи и в области сосцевидных отростков. Лимфатические узлы 0,5—5 см в диаметре, обычно безболезненные или слабочувствительные при пальпации, без явлений периаденита, никогда не спаиваются между собой, не нагнаиваются и не вскрываются.
Нередко отмечаются одутловатость лица и пастозность век. При инфекционном мононуклеозе могут увеличиваться и другие группы лимфатических узлов. С первых дней заболевания наблюдаются гиперемия зева и гиперплазия миндалин. У большинства больных выявляют гепатоспленомегалию. В начале болезни характерных изменений в крови нет, в разгар ее обнаруживают лейкоцитоз (количество лейкоцитов 10—20*109/л), нейтропению и, что характерно для мононуклеоза, — выраженный моноцитоз, отмечается также увеличение количества лимфоцитов и плазматических клеток. СОЭ может быть нормальной или умеренно повышенной.
Бруцеллез, может начаться остро, когда на 2—3-й день болезни температура тела достигает высоких цифр, или развиваться постепенно с продромальными явлениями в виде общей слабости, потливости, субфебрильной температуры, сохраняющимися в течение 1—2 нед.
Клиническая картина бруцеллеза полиморфна. Для этого заболевания характерны функциональные расстройства центральной нервной системы типа неврастении: слабость, утомляемость, раздражительность, нарушение памяти, бессонница. Часто наблюдаются поражения центральной нервной системы в виде энцефалитов и арахноидитов. Поражения периферических нервов носят характер невралгий либо выраженных невритов, радикулитов.
Часто отмечаются поражения опорно-двигательного аппарата. Лимфатические узлы увеличены у 6% больных. Они эластической консистенции, подвижные, безболезненные. Для бруцеллеза характерна спленомегалия.
Сочетание таких симптомов, как субфебрильная температура тела, увеличение печени и селезенки, артрит, свидетельствует в пользу бруцелеза.
Большое значение в диагностике имеют анамнестические данные, эпидемиологический анамнез. При исследовании крови выявляют лейкопению и лимфоцитоз и умеренно повышенную СОЭ. Важную роль играют реакции Бюрне, Райта и Хаддлсона.
Токсоплазмоз — паразитарное заболевание, при котором часто увеличиваются лимфатические узлы (от 0,5 до 3—4 см в диаметре), спаивающиеся между собой. При пальпации они плотные, безболезненные. Одновременно увеличиваются лимфатические узлы (шейные, подмышечные, паховые и т. д.). Больные жалуются на слабость, головную роль, раздражительность, субфебрильную температуру тела.
Диагноз токсоплазмоза устанавливают только после исключения других заболеваний, в том числе туберкулеза. В диагностике имеют значение длительно сохраняющаяся субфебрильная температура тела, лимфаденопатия, увеличение печени и селезенки, поражение глаз, множественные кальцинаты (1,5—1 см) в головном мозге, выявляемые на рентгенограммах черепа.
Все больные, у которых отмечаются лимфаденопатия, субфебрильная температура тела, нарушение общего состояния, должны быть обследованы на СПИД.
Саркоидоз может проявляться как самостоятельная нозологическая форма или своеобразная реакция при метастазах рака, бруцеллезе, бецежитах. Основное значение в диагностике имеет гистологическое исследование. Из гемобластозов наиболее часто встречаются метастазы рака, на втором месте — системные заболевания (лимфагранулематоз), на третьем — первичные опухоли (саркомы).
При метастазе рака в лимфатическом узле он приобретает округлую форму, плотную консистенцию, бугристую поверхность.
Лимфогранулематоз начинается с увеличения узлов одной группы, чаще на шее слева. В развитой стадии заболевания отмечается тенденция к образованию конгломератов лимфатических узлов, в которых определяются границы каждого узла. Обычно процесс в них не выходит за пределы капсулы.
В начале заболевания общее состояние больных не изменяется. Температура тела чаще всего субфебрильная. У больных появляется кожный зуд, который бывает местным или генерализованным, локализуется на медиальных поверхностях предплечий, бедер, волосистой части головы и поддается воздействию только специфической терапии.
Кожа сухая, появляются участки гиперпигментации. Характерный признак — повышенное потоотделение ночью, которому предшествует озноб. В крови изменений не обнаруживают, но многие авторы отмечают нейтрофильный лейкоцитоз, лимфопению, увеличение СОЭ. В сыворотке крови выявляют высокий уровень фибриногена, увеличение содержания и уменьшение гамма-глобулина.
На рентгенограмме органов грудной клетки может определяться расширение средостения вследствие трахеобронхиальных и бронхопульмональных узлов. При гистологическом исследовании выявляют клеточный полиморфизм и клетки Березовского—Штернберга. У 70% больных заболевание сопровождается спленомегалией.
Лимфосаркома — опухоль, происходящая из паренхимы лимфатического узла. Это наиболее злокачественная из всех существующих опухолей, она характеризуется быстрым ростом, прорастанием капсулы узла окружающих тканей и кожи. У некоторых больных диагностируют лимфосаркоматоз — образование множественных очагов.
Ретикулосаркома — опухоль стромы лимфатического узла, характеризующаяся более доброкачественным течением и равномерным ростом. Лимфатические узлы могут достигать больших размеров, но сохраняется их гладкая поверхность. Нередко ретикулосаркому приходится дифференцировать от боковой кисты шеи, атеромы.
Образование боковой кисты шеи связано с эмбриональным незаращением жаберных щелей. Заболевание начинается в период полового созревания. Обычно это одностороннее и очень редко двустороннее образование, ограниченно подвижное, с четкими контурами, безболезненное, флюктуирующее, локализующееся в области верхней или средней части шеи впереди кивательной мышцы. Содержимое кисты может нагноиться, воспаление переходит на капсулу кисты, кожу, в результате чего образуется свищ. При цитологическом исследовании содержимого кисты выявляют клетки плоского эпителия и кристаллы холестерина.
Атерома — киста сальной железы, образующаяся в результате закупорки протока и растяжения капсулы сальной железы ее содержимым. Атеромы, диаметры которых от 0,5 до 3—5 см, бывают одиночными и множественными, располагаются в толще кожи, не¬редко возвышаются под ее поверхностью, имеют тонкую стенку и плотную соединительнотканную капсулу. Они формируются в местах, где имеется много сальных желез.
Кожа над атеромой неподвижна, сама же атерома вместе с кожей относительно подвижна, безболезненна, имеет эластическую консистенцию. Боли появляются только при нагноении, после самостоятельного опорожнения нагноившейся атеромы может образоваться долго незаживающий свищ.
Лечение. При туберкулезе периферических лимфатических узлов проводят комплексное лечение. Больным назначают туберкулостатические препараты, климатолечение и физиотерапию.
Показаниями к хирургическому лечению, которое осуществляют на фоне антибактериальной терапии, являются: абсцедирование лимфатических узлов, длительно незаживающие свищи, вовлечение пораженных лимфатических узлов в рубцы, отсутствие эффекта от консервативной терапии в течение 1,5—2 мес.
Антибактериальную терапию проводят и в послеоперационном периоде в диспансере или санатории.
Прогноз зависит от распространенности туберкулезного процесса. При своевременной диагностике и правильном лечении прогноз благоприятный.
Профилактика заключается в борьбе с туберкулезом крупного рогатого скота и профилактике туберкулеза как инфекции.




