Степени ушиба мозга
Проблема лечения тяжелой черепно-мозговой травмы (ЧМТ) является актуальной в современной медицине и имеет большое социально-экономическое значение. В Москве за период с 1997 по 2012 год количество пострадавших с ЧМТ увеличилось с 10000 до 15000, в хирургическом лечении нуждаются более 2000 пациентов в год. Основной контингент пострадавших – лица трудоспособного возраста (от 20 до 50 лет). В структуре летальности от всех видов травм 30-50% приходится на ЧМТ. Общая летальность при ЧМТ, включая ЧМТ легкой и средней степени тяжести, составляет 5-10%. При тяжелых формах ЧМТ с наличием внутричерепных гематом, очагов ушиба головного мозга летальность возрастает до 41-85%.
В 20-25% случаев ЧМТ сочетается с повреждениями других органов и систем: опорно-двигательного аппарата, органов грудной и брюшной полостей, позвоночника и спинного мозга. Летальность среди пострадавших с сочетанной травмой при крайне тяжелых множественных повреждениях и массивной кровопотере может достигать 90-100%.
ЧМТ остается одной из главных причин инвалидизации населения. Количество лиц со стойкой нетрудоспособностью в результате перенесенной ЧМТ достигает 25-30%. В связи с этим ЧМТ занимает первое место по наносимому суммарному медико-социальному и экономическому ущербу среди всех видов травм.
Хирургическое лечение ЧМТ является одним из главных направлений научной деятельности отделения нейрохирургии НИИ СП им. Н.В. Склифосовского. Проблемам изучения патогенеза ЧМТ, разработки новых методов диагностики и хирургического лечения, профилактики и лечения осложнений в разные годы были посвящены монографии и большое число статей в научных журналах.
Снижение летальности и улучшение функциональных исходов лечения невозможно достичь без постоянного совершенствования и внедрения в практику работы отделения современных стандартов лечения и реабилитации пострадавших с ЧМТ, новых методов диагностики и нейромониторинга, хирургических технологий. Отделение неотложной нейрохирургии института является одним из ведущим в России методических центров по организации лечения больных с ЧМТ и подготовке специалистов в этой области. Сотрудники отделения участвуют в работе российских и зарубежных съездах и конференциях, обмениваются опытом с коллегами, регулярно проводят семинары, образовательные циклы и мастер-классы, посвященные проблемам лечения ЧМТ.
Основные научные направления изучения ЧМТ в клинике неотложной нейрохирургии НИИСП им. Н.В. Склифосовского включают исследование эпидемиологии, определение особенностей клинического течения черепно-мозговой и сочетано травмы, изучение патофизилогии травмы мозга на основании данных современных средств нейровизуализации (компьютерной и магнитно-резонансной томографии, ультразвуковых методов), биохимических исследований включая специфические маркеры повреждения мозга, анализ механизмов эволюции очагов ушиба головного мозга, совершенствование методов хирургического лечения дислокационного синдрома, посттравматической эпилепсии, осложнений и последствий ЧМТ, прогноз функциональных исходов лечения.
Пациенту о черепно-мозговой травме
В России основными причинами травмы при ЧМТ являются падение с высоты роста (в 70% случаев в алкогольном опьянении) и криминальная травма- около 65 %. На дорожно-транспортные проишествия (ДТП) (водители, пассажиры и пешеходы), падения с высоты и другие причины приходится еще около 20%.
Механизмы травмы в значительной степени различаются у молодых и пожилых пострадавших, а также зависят от времени года. Летом преобладает «криминальная» травма» у молодых пострадавших, зимой травма черепа и мозга чаще регистрируется у пациентов старших возрастных групп и ведущей причиной являются падения с высоты роста. Пик пострадавших в ДТП приходится на январь и сентябрь и отмечается значительный спад в летние месяцы.
Травма мозга чаще возникает в месте приложения травмы, однако в значительном числе повреждения возникают на противоположной стороне черепа в зоне противоудара.
В зависимости от степени тяжести выделяют следующие виды черепно- мозговой травмы:
- легкая: сотрясение головного мозга, ушиб головного мозга легкой степени;
- средней степени тяжести: ушиб головного мозга средней степени тяжести;
- тяжелая: ушиб головного мозга тяжелой степени, острое сдавление головного мозга.
Также выделяют изолированную (когда отсутствуют какие-либо внечерепные повреждения), сочетанную (одновременное наличие ЧМТ и повреждений других органов и систем) и комбинированную черепно-мозговую травму (если одновременно воздействует несколько видов энергии – механическая, лучевая, химическая и т.д.).
К закрытой ЧМТ относят повреждения, при которых отсутствуют нарушения целостности кожных покровов головы, к открытой – когда имеются раны мягких тканей головы. Проникающей называется черепно-мозговая травма сопровождающаяся повреждением твердой мозговой оболочки, что может сопровождаться истечением спиннномозговой жидкости (ликворрея) или проникновением воздуха в полости черепа. При открытой и особенно проникающей черепно-мозговой травме значительно чаще могут развиваться гнойно-инфекционные осложнения.
По видам повреждений мозга выделяют:
- Сотрясение головного мозга
- Ушиб головного мозга:
- ушиб мозга легкой степени
- ушиб мозга средней степени
- ушиб мозга тяжелой степени
- внутричерепная гематома
- вдавленный перелом
Сотрясение мозга – это состояние, возникающее чаще вследствие воздействия небольшой травмирующей силы и характеризуется преобладанием обратимых функциональных изменений головного мозга. Встречается почти у 70% пострадавших с ЧМТ. При сотрясении пострадавшие обычно кратковременно утрачивают сознание — от 1-2 до 10-15 минут или снижением степени бодрствования. Больных беспокоит головная боль, тошнота, реже рвота, головокружение, слабость, болезненность при движении глазных яблок. Пострадавшие часто не помнят обстоятельств произошедшего. Симптомы сотрясения мозга по прошествии 5-8 дней проходят. Следует помнить, что схожую клинику могут иметь и более тяжелые формы черепно-мозговой травмы- ушибы головного мозга и внутричерепные гематомы. Несмотря на то, сотрясение головного относится к легкой ЧМТ, до 50% пострадавших имеет различные остаточные явления, снижающие их трудоспособность. Пациенты с сотрясением головного мозга должны быть обязательно осмотрены нейрохирургом или неврологом, который определяет необходимость проведения дополнительных исследований – КТ или МРТ головного мозга, электроэнцефалографии. Сотрясение головного мозга является единой формой и не подразделяется на степени тяжести. Большинству пациентов с сотрясением головного мозга не требуется госпитализация в нейрохирургическое отделение. Больной должен находится на амбулаторном лечении под наблюдением невролога.
Ушиб головного мозга – при этом виде черепно-мозговой травмы происходит повреждение вещества мозга, чаще с кровоизлиянием. По клиническому течению и выраженности повреждения мозговой ткани ушибы мозга разделяют на ушибы легкой, средней и тяжелой степени.
Ушиб головного мозга легкой степени. Повреждение вещества мозга при данном виде патологии минимально. У 25% пациентов выявляется переломы черепа. Жизненно-важные функции (дыхание, сердечная деятельность) не нарушены. При КТ головного мозга чаще патологических изменений не обнаруживается, однако могут наблюдаться очаги посттравматической ишемии. Неврологическая симптоматика выражена умеренно и регрессирует в срок от 2 до 3 недель.
Ушиб головного мозга средней степени тяжести – значительно более тяжелый вид травмы. Возможны нарушения психической деятельности и преходящие расстройства жизненно-важных функций (бради- или тахикардия, повышение артериального давления). Определяется менингеальная и очаговая симптоматика (нарушения зрачковых реакций, парезы конечностей, патологические стопные рефлексы). При ушибе средней степени тяжести при КТ нередко обнаруживают переломы свода и основания черепа, признаки субарахноидального кровоизлияния и небольшие очаговые изменения вещества мозга соответствующие очагу ушиба (рис. 1). В процессе лечения на повторной КТ эти изменения подвергаются обратному развитию.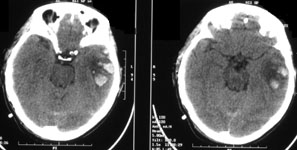
Рис. 1. КТ головного мозга. Аксиальный срез. Геморрагический ушиб левой височной доли головного мозга.
Ушиб головного мозга тяжелой степени. Мозговое вещество повреждается в значительном объеме. Очаги кровоизлияния могут захватывать несколько долей мозга. Пострадавшие утрачивают сознание на срок от нескольких часов до нескольких недель. Наблюдаются тяжелые нарушения жизненно-важных функций вследствие чего больных госпитализируют в реанимационные отделения. На КТ часто обнаруживают переломы свода и основания черепа, массивное субарахноидальное и внутрижелудочковое кровоизлияние, очаги ушиба мозга большого объема, внутричерепные гематомы (рис. 2).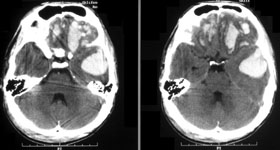
Рис. 2. КТ головного мозга, аксиальный срез. Ушиб головного мозга тяжелой степени. Очаги ушиба и травматические внутримозговые гематомы в обеих лобных и левой височной долях.
Диффузное аксональное повреждение мозга. К особой форме ушибов мозга относится диффузное аксональное повреждение мозга (ДАП). Наиболее часто ДАП развивается при автомобильных авариях. При диффузном аксональном повреждении мозга происходит повреждение или разрыв длинных отростков нервных клеток- аксонов, нарушение проведения нервного импульса. У пострадавших с диффузным аксональным повреждением имееется первичное повреждение ствола мозга при котором нарушаются витальные функции- дыхание, кровообращение и пациент требует обязательной медикаментозной и аппаратной коррекции. Снижение степени бодрствования является характерным клиническим признаком ДАП и у 25% пострадавших длительность утраты сознания превышает 2 недели. Летальность при диффузном аксональном повреждении мозга очень высока и достигает 80-90%, а у выживших развивается апаллический синдром- т.е функциональное разобщение ствола мозга и больших полушарий. В таком состоянии больные могут находиться в течение длительного времени.
При КТ и МРТ при диффузном аксональном повреждении выявляют отек мозга, на фоне которого обнаруживают мелкие геморрагические очаги в белом веществе полушарий мозга, мозолистом теле, подкорковых и стволовых структурах (рис. 3).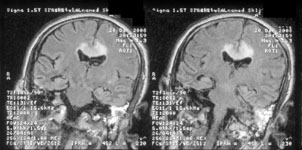
Рис. 3. МРТ головного мозга, коронарный срез. Диффузное аксональное повреждение мозга. На фоне отека мозга в мозолистом теле визуализируются небольшие очаги повышенного МР-сигнала (кровоизлияние).
Сдавление головного мозга происходит за счет скопления крови — образования гематом в полости черепа и уменьшения внутричерепного пространства. Особенностью клинического течения сдавления головного мозга является проявление клинической симптоматики не сразу после травмы а через определенный промежуток времени (так называемый «светлый промежуток», который характеризуется периодом относительно нормального самочувствия).
В зависимости от анатомических взаимоотношений костей черепа и твердой мозговой оболочки выделяют следующие виды травматических внутричерепных гематом:
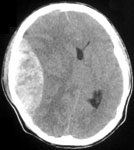
- эпидуральные гематомы которые локализуются над твердой мозговой оболочкой (рис. 4а);
- субдуральные гематомы
- внутримозговые гематомы
– образуются между твердой мозговой оболочкой и веществом мозга, на КТ имеют вид серповидной зоны, нередко распространяющиеся на все полушарие (рис. 4б, 5);
– расположены в веществе мозга, на КТ имеют округлую или неправильную форму повышенной плотности (рис. 4в).
 а)
а)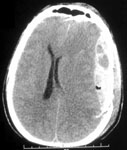 б)
б)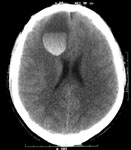 в)
в)
Рис. 4. КТ головного мозга, аксиальные срезы: а) эпидуральная гематома; б) субдуральная гематома; в) внутримозговая гематома.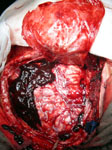
Рис.5. Интраоперационная фотография. Острая субдуральная гематома.
При сдавлении головного мозга происходит ущемление ствола головного мозга в естественно жестких структурах черепа и твердой мозговой оболочки вследствие чего происходит нарушение жизненно важных функций дыхания и кровообращения. Поэтому сдавление головного мозга является показанием к неотложному оперативному вмешательству с целью устранения гематомы, вызывающей компрессию и предотвращения дальнейшего вклинения ствола мозга.
Диагностика ЧМТ
Установление точного диагноза характера повреждений головного мозга и костей свода и основания черепа при ЧМТ имеют первостепенное значение — это предопределяет исход травмы, вероятность возникновения различных осложнений (ликворея, менингит, судорожный синдром и пр.).
В первые часы травмы установить точный диагноз бывает очень сложно, что обусловлено тяжестью состояния пострадавших, сочетанной травмой, часто алкогольным опьянением больных.
Наиболее часто встречающиеся признаки встречающиеся у пациентов с черепно-мозговой травмой:
- утрата сознания
- головная боль
- повреждение (ссадины, раны, кровоподтеки) мягких тканей головы
- выделения жидкости из носа или ушей
- кровоподтеки в заушной области или вокруг глаз (рис. 6).
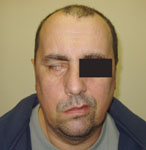 а) б) в)
а) б) в)
Рис. 6. Признаки перелома основания черепа: а) искривление лица (парез правого лицевого нерва), лагофтальм; б) параорбитальные гематомы; в) позадиушная гематома.
КТ и МРТ головного мозга в настоящее время являются основными инструментальными методами обследования при ЧМТ. Методом выбора в неотложной нейротравматологии является КТ, которая позволяет в короткие сроки диагностировать вид, количество, локализацию и объем внутричерепных очагов повреждения мозга, определить наличие отека и степень дислокации мозга, оценить состояние желудочковой системы. Следуя разработанному в НИИ скорой помощи им. Н.В. Склифосовского протоколу экстренного обследования, всем пациентам с указанием в анамнезе на травму высокой интенсивности (падение с высоты, дорожно-транспортные происшествия) наряду с КТ головного мозга пациентам одновременно выполняют КТ позвоночника.
При травме лицевого скелета в дополнение к рутинной КТ черепа и головного мозга в НИИ СП в экстренном порядке выполняют спиральную КТ лицевого черепа по разработанному в отделении неотложной нейрохирургии специальному протоколу.
В диагностике черепно-мозговой травмы широкое применение находит метод МРТ который имеет большую чувствительность, чем метод КТ в диагностике очагов ушибов а и ишемии мозга в том числе в стволе мозга, перивентрикулярной зоне, в области задней черепной ямки. МРТ позволяет визуализировать капсулу при хронических гематомах, направление смещений и деформаций мозга при дислокационном синдроме. Как метод выбора МРТ применяют у пострадавших с диффузным аксональным повреждением, травмой задней черепной ямки, подострыми и хроническими внутричерепными гематомами (рис.7).
Рис.7. МРТ у пациента с двусторонними хроническими субдуральными гематомами.
Диффузионно-взвешенная МРТ позволяет провести дифференциальную диагностику вазогенного и цитотоксического отека мозга, а также диагностировать ишемические изменения в первые часы их развития, что является особенно важным в диагностике вторичных посттравматических ишемических повреждений мозга. Важной является возможность МР-диффузии оценивать не только зону глубокого некроза, но зону пенумбры по периферии очага повреждения, где гипоксия еще обратима. Диффузионно-тензорную МРТ применяют для определения состояния проводящих путей головного мозга, что позволяет оценивать степень компрессии и повреждения нервных волокон у пациентов, перенесших острый дислокационный синдром и ДАП. Протонная МР-спектроскопия демонстрирует степень повреждения мозгового вещества, благодаря оценке метаболических процессов в различных зонах мозга, хотя методика до сих пор остается менее востребованной из-за ее длительности и высокой стоимости.
Протонная МР-спектроскопия дает представление о метаболизме отдельных областей мозга, что необходимо в лечении пострадавших с ДАП, ушибами головного мозга и риском их эволюции, а также для оценки степени выраженности вторичных ишемических изменений.
Применение у пациентов с тяжелой ЧМТ перфузионной КТ, позволяет визуально и количественно оценивать мозговой кровоток и тканевую перфузию в разных отделах мозга, диагностировать нарушения регионарного кровотока в веществе мозга уже в первые минуты после развития ишемии, проследить в динамике его восстановление и оценить развитие коллатерального кровообращения. В настоящее в отделении время проводится исследование по изучению состояния мозгового кровотока и диагностики вторичной ишемии мозга у пострадавших с очагами ушиба и острым дислокационным синдромом (рис. 8).
Рис. 8. КТ перфузия у пациента с вторичными ишемическими изменениями при ушибе головного мозга: а) цветная CBF-перфузионная карта, отмечается локальное снижение объемной скорости мозгового кровотока (CBF) в правых височной и затылочной долях головного мозга (указано стрелкой); б) цветная CBV-перфузионная карта, отмечается снижение церебрального объема крови (CBV) в правых височной и затылочной долях в два раза по сравнению с противоположной стороной (указано стрелкой); в) цветная МТТ-перфузионная карта, в правых височной и затылочной долях за счет ангиоспазма отмечается увеличение среднего времени транзита крови (МТТ) (указано стрелкой).
Хирургия ЧМТ
На основании клинической картины и данных КТ и МРТ определяют не только показания к хирургическому вмешательству или консервативному лечению, но и прогноз при ЧМТ.
Острые супратенториальные оболочечные (эпидуральные, субдуральные) и внутримозговые гематомы должны быть удалены в полном объеме. Показания к хирургическому лечению устанавливают в зависимости от объема и локализации таких гематом, а также выраженности перифокального отека и степени дислокации головного мозга.
Показаниями к хирургическому лечению острых эпидуральных гематом являются:
- Эпидуральные гематомы объемом более 40 мл, независимо от степени бодрствования пострадавшего. При эпидуральных гематомах, расположенных на основании средней черепной ямки хирургическое лечение может быть показано при объеме гематомы 20 мл.
- Эпидуральные гематомы любого объема, вызывающие смещение срединных структур мозга на 5 и более мм или компрессию охватывающей цистерны.
- Эпидуральные гематомы любого объема, сопровождающиеся клинической картиной дислокационного синдрома.
Показаниями к хирургическому лечению острых субдуральных гематом являются:
- Субдуральные гематомы любого объема толщиной более 10 мм или вызывающие смещение срединных структур более чем на 5 мм, независимо от степени угнетения бодрствования пострадавшего.
- Субдуральные гематомы любого объема толщиной менее 10 мм и смещением срединных структур менее 5 мм при наличии угнетения бодрствования до сопора или комы, либо при отмечающемся с момента травмы снижении уровня бодрствования на 2 балла и более по Шкале комы Глазго (ШКГ).
Показаниями к хирургическому лечению травматических острых внутримозговых гематом являются:
- Внутримозговые гематомы объемом более 30 мл или в случае, если диаметр гематомы более 4 см, при локализации гематомы в теменных и височных долях.
- При локализации внутримозговой гематомы в базальных отделах височной доли хирургическое вмешательство может потребоваться при гематоме меньшего объема (15-20 мл).
- Внутримозговые гематомы любого объема при наличии угнетения уровня бодрствования до сопора или комы или смещении срединных структур более 5 мм и/или деформации охватывающей цистерны.
При лечении пациентов с ушибом мозга тяжелой степени, сопровождающимся угнетением уровня бодрствования до комы, необходимо проводить мониторинг внутричерепного давления (ВЧД). Показаниями к хирургическому лечению служит стойкое повышение ВЧД свыше 20 мм рт. ст., рефрактерное к методам консервативной терапии.
При удалении очагов ушиба и размозжения мозга во время операции следует использовать операционный микроскоп и микрохирургический инструментарий для ревизии полости ушиба и проведения качественного гемостаза с целью предотвращения рецидива кровотечения.
Проведенное в НИИ скорой помощи им. Н.В. Склифосовского исследование позволило уточнить клинику и определить тактику хирургического лечения травматических гематом задней черепной ямки. Абсолютными показаниями к удалению внутричерепных очагов повреждения мозга в области задней черепной ямки (ЗЧЯ) является одновременное наличие: 1) очага повреждения, локализующегося в ЗЧЯ и вызывающего компрессию и дислокацию IV желудочка и/или окклюзионную гидроцефалию и 2) снижение уровня бодрствования пострадавшего 14 и менее баллов по ШКГ и/или наличие неврологического дефицита.
Одним из этапов экстренного хирургического вмешательства при тяжелой ЧМТ, сопровождающейся сдавлением головного мозга является трепанация черепа. Способ трепанации черепа (костно-пластическая – КПТЧ или декомпрессивная — ДТЧ) является значимым фактором исхода хирургического лечения.
С целью определения оптимального способа трепанации черепа при тяжелой ЧМТ в НИИ скорой помощи им. Н.В. Склифосовского были проведены два независимых исследования:
- оценка динамики ВЧД во время операции и в послеоперационном периоде при разных способах трепанации черепа (КПТЧ и ДТЧ),
- проспективное рандомизированное исследование, посвященное выбору способа трепанации черепа (КПТЧ или ДТЧ) у пострадавших с тяжелой ЧМТ.
По своему дизайну исследование является первым в Российской Федерации рандомизированным исследованием и до настоящего времени не имеет аналогов. В оба исследования были включены пострадавшие с тяжелой ЧМТ и угнетением уровня бодрствования от 4 до 9 баллов по ШКГ.
В ходе проведенного рандомизированного исследования было выявлено, что при планировании метода трепанации черепа у пострадавших с тяжелой ЧМТ необходимо учитывать динамику ВЧД во время операции и послеоперационном периоде, клиническую картину и данные КТ головного мозга. КПТЧ показана при отсутствии признаков отека и набухания головного мозга во время операции, угнетении уровня сознания не глубже умеренной комы, 1 типе динамики ВЧД (с нормотензивным течением), при отсутствии эпизодов гипотонии, величине ВКК-2 более 9%. Проведение ДТЧ показано при наличии 2-го и 3-го типов динамики ВЧД (с постепенным или острым развитием внутричерепной гипертензии и отеком мозга), а также при стойком повышении ВЧД выше критического уровня, рефрактерном к консервативному лечению.
Повышение ВЧД является одним из патогенетических механизмов, определяющих течение и исход ЧМТ. Мониторинг ВЧД, как составная часть мультимодального нейромониторинга, позволяет непрерывно отслеживать колебания ВЧД, и своевременно применять разные методы интенсивной терапии. Показанием для проведения мониторинга ВЧД у пострадавших с ЧМТ является снижение степени бодрствования менее 9 баллов по ШКГ.
Основными причинами неблагоприятных исходов у пострадавших с тяжелой ЧМТ являются прогрессирующая внутричерепная гипертензия и острый дислокационный синдром, приводящие к смещению и сдавлению ствола мозга с последующим нарушением жизненно важных функций дыхания и кровообращения. Проблема лечения дислокационного синдрома является ключевой в хирургии тяжелой ЧМТ. С совершенствованием средств нейровизуалиции и совершенствованием хирургических методик развивается хирургия дислокационного синдрома.
В нейрохирургическом отделении НИИ скорой помощи им. Н.В. Склифосовского разработана методика выполнения ДТЧ в комбинации с резекцией нижнемедиальных отделов височной доли и открытой тенториотомии при хирургическом лечении височно-тенториального вклинения у пострадавших с тяжелой ЧМТ. Методика заключается в проведении односторонней широкой подвисочной ДТЧ, радикальном удалении очагов повреждения мозга с последующей селективной микрохирургической резекцией передних отделов средней и нижней височных извилин, крючка гиппокампа и парагиппокампальной извилины (рис. 9).
а) б) в) г)
Рис. 9. а, б) КТ головного мозга при поступлении. Аксиальная проекция. Вдавленный перелом правых височной и теменной костей. Травматическая внутримозговая гематома в правых височной и теменной долях объемом 40 см3. Смещение срединных структур влево на 12 мм. Отсутствие визуализации параселлярных, охватывающей и четверохолмной цистерн. Дислокация ствола мозга влево. в, г) КТ головного мозга через 1 сутки после проведения ДТЧ в правой лобно-теменно-височной области в комбинации с резекцией нижних отделов височной доли. В области резекции нижнемедиальных отделов височной доли определяется зона пневмоцефалии и геморрагического пропитывания. Смещения срединных структур нет. Параселлярные, охватывающая и четверохолмная цистерны прослеживаются, не деформированы.
Полученные данные клинического и инструментального обследования больных в послеоперационном периоде подтверждают эффективность данного метода внутренней декомпрессии головного мозга. У пациентов, которым проводили ДТЧ в комбинации с резекцией нижних отделов височной доли, отмечено более быстрое восстановления уровня бодрствования после операции, чем у больных с обычной ДТЧ, более низкий уровень ВЧД в послеоперационном периоде и снижение количества летальных исходов лечения в два раза (в группе пострадавших с резекцией височной летальность составила 40%, с обычной ДТЧ – 80%). Данные КТ головного мозга, проведенной в послеоперационном периоде у пациентов с резекцией нижних отделов височной доли, подтверждают устранение височно-тенториального вклинения, что выражается в отсутствии признаков компрессии базальных цистерн и дислокации ствола мозга.
В НИИ скорой помощи им. Н.В. Склифосовского разработан и внедрен принципиально новый оригинальный метод миниинвазивной хирургии ЧМТ – пункционная аспирация и локальный фибринолиз травматических внутричерепных гематом с использованием безрамной нейронавигации. Точное построение формы, расчет объема и координат внутримозговой гематомы позволяют интраоперационно разместить катетер для введения фибринолитиков соответственно максимальной диагонали кровоизлияния, а траекторию погружения дренажа выбрать по функционально малозначимой области головного мозга, например через полюс лобной доли.
Показаниями к использованию метода пункционной аспирации и локального фибринолиза в хирургии травматических внутричерепных кровоизлияний являются: гематомы внутримозговой локализации, субдуральные гематомы, расположенные над 1-2 долями головного мозга, остаточные травматические кровоизлияния, травматические внутричерепные гематомы у пострадавших с сочетанной травмой, пожилых пациентов и лиц с тяжелой сопутствующей патологией.
У пациентов с травматическими внутричерепными гематомами методику применяют при отсутствии или начинающихся признаках прогрессирования дислокационного синдрома (угнентение сознания, анизокария, брадикардия) в случаях, если суммарный объем патологического очага (гематома, очаг ушиба и зона перифокального отека) не превышает 40 см3 (рис. 10).
а) б) в) г)
Рис. 10. Копьютерные томограммы больного О., 68 лет: а) перед операцией: определяется травматическая внутримозговая гематома правой височной доли 30 см3, поперечная дислокация мозга влево на 5 мм; б) определение траектории введения катетера для фибринолиза с использованием системы безрамной нейронавигации; в) через 24 часа локального фибринолиза рекомбинантной проурокиназой: объем остаточной внутримозговой гематомы правой височной доли составляет 3 см3, поперечной дислокации нет, в полости гематомы визуализируется катетер для фибринолиза; г) катетер для проведения фибринолиза.
Противопоказанием к проведению локального фибринолиза эпидуральных гематом является локализация гематомы в проекции а. meningea media. Применение метода локального фибринолиза позволяет получить хороший исход с полным удалением гематомы и клиническим регрессом симптоматики 82% пациентов и летальностью, равной 8%.
Применение видеоэндоскопического метода при некоторых видах ЧМТ обеспечивает уменьшение объема и травматичности хирургического доступа при сохранении его радикальности. Современные жесткие и гибкие нейроэндоскопы, с подвижным дистальным сегментом диаметром 0,5 — 6 мм, высокой освещенностью и широким полем зрения значительно повысили эффективность эндоскопических операций. Нейроэндоскопическая методика может быть использована при лечении пациентов с внутричерепными гематомами подострого и хронического темпа течения, а также при лечении травматических внутримозговых гематом, расположенных в функционально значимых областях головного мозга (рис. 11, 12).
а) б)
Рис. 11. Эндоскопическое удаление травматической внутрижелудочковой гематомы: а) КТ до операции; б) интраоперационная фотография.
а) б) в)
Рис. 12. Эндоскопическая аспирация и дренирование травматической внутримозговой гематомы правой лобной доли: а) КТ головного мозга до операции; б) ход операции; в) КТ головного мозга после операции
Основными противопоказаниями для нейроэндоскопии при удалении хронических субдуральных гематом является многокамерное строение гематомы, наличие гиперденсивных участков по данным КТ и МРТ, избыточно трабекулярные и рецидивирующие гематомы.
Современные принципы диагностики и интенсивной терапии пострадавших с тяжелой ЧМТ основаны на мультимодальном нейромониторинге, который включает в себя широкий спектр методов позволяющих осуществлять динамический контроль состояния церебральной системы и проводить ориентированную терапию, направленную на предупреждение вторичного ишемического повреждение головного мозга.
Контроль ВЧД является одной из наиболее важных составляющих нейромониторинга, позволяет не только оценить степень внутричерепной гипертензии, но и рассчитать церебральное перфузионное давление (ЦПД). В отделении у пациентов с тяжелой применяют мониторинг внутрижелудочкового и интрапаренхиматозного давлений. Также пациентам с ЧМТ при проведении мультимодального мониторинга имплантируют датчики для измерения напряжения кислорода в веществе головного мозга (PbrO2), датчики для проведения тканевого микродиализа.
Рис.13. Мультимодальный нейромониторинг у пострадавшего с ЧМТ.
Применение новых технологий в диагностике и лечении пациентов с ЧМТ в отделении нейрохирургии НИИСП им. Н.В. Склифосовского позволило значительно снизить послеоперационную летальность у пациентов, оперированных по поводу тяжелой ЧМТ, которая в 2002 году составляла 41% и к 2010 году уменьшилась до 30%.
В отделении реанимации и интенсивной терапии № 3 проводится лечение пострадавших с черепно-мозговой травмой (ЧМТ), как в остром периоде, так и в периоде раннего восстановления с использованием общепринятых мировых стандартов ведения данной категории пациентов с использованием новейших медикаментозных препаратов и современной аппаратуры. Это позволяет резко снизить летальность больных даже с крайне тяжелой степенью повреждения головного мозга и улучшить результаты лечения пациентов с ЧМТ.
При выходе пострадавших с ЧМТ и диффузным аксональным повреждением (ДАП) из комы, в сознание или вегетативное состояние в нашем отделении продолжается ранняя реабилитация этих пациентов. Так же для оценки тяжести состояния пациентов с черепно-мозговой травмой, коррекции тактики лечения больных, определения степени транспортабельности пострадавших с ЧМТ и ДАП, планирования дальнейших лечебных и реабилитационных мероприятий возможен выезд наших специалистов непосредственно к месту пребывания пациента.
Черепно-мозговая травма, ушиб головного мозга, диффузное аксональное повреждение, эпи- и субдуральные травматические гематомы головного мозга.
Черепно-мозговая травма (ЧМТ) — механическое повреждение черепа и (или) внутричерепных образований (головного мозга, мозговых оболочек, сосудов, черепных нервов). Составляет 25—30% всех травм, а среди летальных исходов при травмах ее удельный вес достигает 50—60%.
Черепно-мозговую травму по тяжести делят на 3 стадии: легкую, среднюю и тяжелую. К легкой ЧМТ относят сотрясение мозга и ушибы мозга легкой степени (УГМ); к средней тяжести— ушибы мозга средней степени; к тяжелой — ушибы мозга тяжелой степени, диффузное аксональное повреждение (ДАП) и сдавление мозга.
Основными клиническими формами черепно-мозговой травмы являются сотрясение мозга, ушибы мозга (легкой, средней и тяжелой степени), диффузное аксональное повреждение мозга и сдавление мозга.
Сотрясение головного мозга (СГМ) отмечается у 60—70% пострадавших. Легкая диффузная черепно-мозговая травма, характеризующаяся кратковременным нарушением сознания. На КТ и МРТ изменений нет. Также считается, что потеря сознания не является обязательной. Возможные изменения сознания: спутанность, амнезия (главный признак СГМ) или полная утрата сознания. После восстановления сознания возможны жалобы на головную боль, головокружение, тошноту, слабость, шум в ушах, приливы крови к лицу, потливость. Другие вегетативные симптомы и нарушение сна. Общее состояние больных быстро улучшается в течение 1-й, реже 2-й недели после травмы.
Ушиб (контузия) мозга. Различают ушибы головного мозга легкой, средней и тяжелой степени. Ушиб головного мозга легкой степени отмечается у 10—15% больных с ЧМТ. Характеризуется нарушением сознания после травмы, длительность возможна до нескольких минут. После восстановления сознания типичны жалобы на головную боль, головокружение, тошноту и др. Неврологическая симптоматика обычно легкая (нистагм, признаки легкой пирамидной недостаточности в виде рефлекторных парезов в конечностях, менингеальные симптомы), чаще регрессирующая на 2—3 неделе после травмы. Лечение консервативное, проводится первоначально обязательно в стационарных условиях нейрохирургического отделения.
Ушиб мозга средней степени отмечается у 8—10% пострадавших. Характеризуется выключением сознания после травмы продолжительностью от нескольких десятков минут до нескольких часов. Выражена амнезия. Головная боль нередко сильная. Может наблюдаться повторная рвота. Иногда отмечаются психические нарушения. Отчетливо проявляется очаговая симптоматика, характер которой обусловлен локализацией ушиба мозга; зрачковые и глазодвигательные нарушения, парезы конечностей, расстройства чувствительности, речи и др. Эти симптомы постепенно (в течение 3—5 недель) сглаживаются, но могут держаться и длительно. Лечение, в большинстве случаев, консервативное в нейрохирургическом отделении. Ушиб головного мозга тяжелой степени отмечается у 5—7% пострадавших. Характеризуется выключением сознания после травмы продолжительностью от суток до нескольких недель. Данный вид травмы особенно опасен тем, что проявляется нарушением стволовых функций головного мозга, наблюдаются тяжелые нарушения жизненно важных функций – дыхания и системной гемодинамики. Пациент госпитализируется в отделение реанимации. Общемозговая и очаговая симптоматика регрессируют медленно. Характерны стойки остаточные явления в виде нарушений психики, двигательного дефицита. В случае формирования внутримозговой гематомы, являющейся причиной сдавления головного мозга показано оперативное лечение – трепанация черепа, удаление гематомы.
Кома – это угрожающее жизни состояние нарушения сознания, обусловленное повреждением особых структур головного мозга и характеризующееся полным отсутствием контакта больного с окружающим миром. Причины ее возникновения могут быть подразделены на метаболические (отравление продуктами обмена веществ или химическими соединениями) и органические (при которых происходит разрушение участков головного мозга). Основными симптомами являются бессознательное состояние и отсутствие реакций открывания глаз даже на сильные раздражители. В диагностике комы важную роль играет КТ и МРТ, а также лабораторные исследования крови.
Стадии:
Кома I – контакт с больным отсутствует, слабая реакция на сильные раздражители, не может выполнять простейшие движения по команде. У пациента повышен мышечный тонус (трудно разогнуть согнутую конечность), сухожильные рефлексы (например, коленный при ударе неврологическим молоточком), а кожные ослаблены (не чувствует прикосновений, покалывания иголочкой). Реакция зрачков на свет сохранена, но могут наблюдаться маятникообразные движения глазных яблок и расходящееся косоглазие. Глаза не открывает.
Кома II – контакта с больным нет, реакция на боль резко ослаблена. Характерны хаотичные редкие спонтанные движения конечностей, патологический тип дыхания (частый и поверхностный или редкий). Реакция зрачков на свет вялая, появляются патологические сухожильные рефлексы при полном отсутствии кожных.
Кома III – сознание, реакция на боль и зрачков на свет отсутствуют. Мышечный тонус и сухожильные рефлексы отсутствуют. Артериальное давление и температура тела понижены, дыхание угнетено до редкого поверхностного.
Отделение реанимации и интенсивной терапии № 3