Симптомы желтухи у детей
Содержание
- Описание
- Симптомы
- Лечение
- Лекарства
- Народные средства
- Источники
- Причины и симптомы
- Диагностика и лечение желтухи
- Профилактика
- Физиологическая желтуха у новорожденных
- Патологическая желтуха
- Установление диагноза
- К чему приводит желтуха
- Лечение желтухи новорожденных
- Симптомы и виды патологической желтухи
- Как лечить патологические желтухи
Описание
Желтуха – это синдром, возникающий вследствие нарушения равновесия процессов образования и экскреции билирубина. Исходя из определения можно понять, что билирубин также образуется и в норме. Чтобы понять, на каком уровне происходит нарушение обмена рассматриваемого пигмента, необходимо проследить его путь, начиная от гемоглобина.
Билирубин – желчный пигмент, продукт распада гемоглобина. Гемоглобин после своего распада образует три соединения: глобин (белок), гемосидерин (железосодержащий пигмент), гематоидин (порфириновое кольцо, не содержащее железа). Гематоидин, проходя ферментативные превращения через стадию биливердина, превращается в билирубин. Такой пигмент называется свободным, непрямым билирубином. Эти превращения гемоглобина в билирубин происходили в клетках ретикулоэндотелиальной системы (клетки костного мозга, клетки селезёнки). Затем в кровотоке нерастворимый в воде билирубин связывается с альбуминами плазмы крови и направляется на дальнейшую обработку в клетки печени. В печени этот растворимый комплекс подвергается действию фермента глюкуронилтрансферазы (присоединяет к билирубину глюкуроновую кислоту). Такой пигмент носит название связанного, прямого билирубина, который в дальнейшем выделяется с желчью в просвет кишки. На этом метаболические приключения желчного пигмента не заканчиваются. Небольшое количество билирубина в просвете кишечника превращается в уробилиноген, который реабсорбируется (обратное всасывание из просвета кишечника) и в дальнейшем выделяется с мочой. Оставшийся билирубин преобразуется в стеркобилин, выделяющийся с калом. Именно эти два производных билирубина – уробилин и стеркобилин – придают специфический тёмный цвет моче и калу соответственно.
Чем опасны высокие концентрации билирубина в тканях и крови? Главным патогенным действием большого количества билирубина в организме является торможение окислительного фосфорилирования. По сути это можно описать как снижение потребления кислорода, необходимого любой клетке в нашем организме. Клетки массово начинают гибнуть: в паренхиматозных органах наблюдаются множественные очаги некроза, развивается анемия при гибели эритроцитов с выделением ещё большего количества гемоглобина, который метаболизируется в билирубин. Получаем порочный круг. Сильное токсическое действие наблюдается на нервную систему.
Нормальным содержанием в сыворотке крови общего билирубина считаются значения от 3,5 до 20,5 мкмоль/л. При этом связанный билирубин составляет всего лишь менее 15% от общего количества пигмента.
Тяжесть течения заболевания в зависимости от количества билирубина в крови подразделяют на лёгкую желтуху (билирубин в крови до 85 мкмоль/л), среднетяжёлую (гипербилирубинемия от 86 до 169 мкмоль/л) и тяжёлую (концентрация желчного пигмента более 170 мкмоль/л).
По механизму и уровню нарушения обмена билирубина желтухи классифицируют на:
- Гемолитические желтухи (надпечёночные)
- Паренхиматозные желтухи (печёночные)
- Механические желтухи (подпечёночные)
Гемолитические желтухи. Своё второе название – надпечёночные – они получили из-за нарушения обмена билирубина до превращения непрямого билирубина в прямой в печени. В основе возникновения гемолитических желтух лежит гемолиз эритроцитов. Жизнь нормального эритроцита составляет 120 дней, но при гемолитических состояниях время его существования в организме может сократиться до нескольких часов.
Гемолиз подразделяют на сосудистый и внесосудистый. При сосудистом гемолизе эритроцитов причинами смерти кровяной клетки служат травмирование эритроцитов в малых капиллярных сосудах, травматизация эритроцита при прохождении через фракцию твёрдого фибрина (при синдроме диссеминированного внутрисосудистого свёртывания), несовместимость перелитой крови по системе АВ0, резус фактору, прямое действие токсина (яд змеи), тепловой удар.
Внесосудистый гемолиз осуществляется в двух органах: в печени и селезёнке. В селезёнке нейтрализуются эритроциты, которые утратили свою пластичность вследствие мембранных дефектов эритроцитов (наследственный микросфероцитоз), с серповидноклеточной анемией (увеличивается вязкость цитоплазмы эритроцита, следовательно постклеточная структура теряет способность к изменению формы), с изменением состава и качества липидов в цитоплазме (при циррозе печени),а также при наличие в эритроците различных включений. Селезёнка имеет своеобразную капиллярную сеть, которую можно сравнить с ситом. Эритроциты, которые не способны продвинуться по этому «ситу”, застревают и подвергаются фагоцитозу макрофагами. Также существует механизм распознавания дефектных эритроцитов, общий для печени и селезёнки: на поверхности повреждённых эритроцитов адсорбируются специфические иммуноглобулины и третья фракция системы комплемента, к которым у макрофагальных клеток печени и селезёнки имеются рецепторы.
К гемолитическим желтухам также относится физиологическая желтуха новорождённого (ФЖН). Происходит она вследствие смены фетального (от fetus – плод) гемоглобина на гемоглобин А (от adult – взрослый). У гемоглобина F большее сродство к кислороду, чем у гемоглобина А. Это обуславливает передачу фетальному гемоглобину кислорода в плаценте от гемоглобина матери. После рождения столь сильное сродство к кислороду бессмысленно и только мешает отдавать кислород тканям. Поэтому эритроциты с гемоглобином F массово лизируются, что вызывает проявление желтухи.
Паренхиматозные желтухи. Обусловлены нарушением обмена билирубина на уровне клеток печени, поэтому второе название паренхиматозных желтух – печёночные. Существует несколько вариантов нарушения обмена билирубина в гепатоцитах:
- Снижение эффективности захвата свободного неконъюгированного билирубина
- Нарушение связывания билирубина с глюкуроновой кислотой. При этом активность фермента глюкуронилтрансферазы снижена. Такая патология описывается не только при приобретённых заболеваниях, но и при врождённых наследуемых синдромах (Жильбера, Криглер-Найяра).
- Повреждение гепатоцитов и их цитолиз приводят к нарушениям обмена билирубина
- Невозможность транспортировки желчи из гепатоцита во внутрипечёночные желчные протоки. Это явление получило название внутрипечёночного холестаза. Прямой билирубин, минуя желудочно-кишечный тракт, поступает сразу в кровь.
- Холестаз (застой желчи) во внутрипечёночных желчных протоках. Это может происходить при сдавлении отёчными гепатоцитами мелких внутрипечёночных желчных протоков.
Печёночная желтуха не первопричина заболевания, она является следствием других заболеваний печени различной этиологии. Например гепатиты, вызванные вирусами гепатита A, B, C, D, вирусом Эпштейна-Барр, аденовирусами, вирусом мононуклеоза. Также гепатиты невирусной природы вызывают проявления паренхиматозной желтухи (лекарственный гепатит, острый алкогольный гепатит). К этому списку причисляются цирроз печени, псевдотуберкулёз.
В зависимости от уровня нарушения обмена билирубина была принята следующая классификация печёночных (паренхиматозных) желтух:
- Гепатоцеллюлярная. Подразделяется на три в зависимости от нарушения этапа обмена билирубина:
- Премикросомальная. Нарушен захват билирубина гепатоцитами.
- Микросомальная. Нарушена конъюгация билирубина с глюкуроновой кислотой.
- Постмикросомальная. Нарушение поступления связанного билирубина в желчь. Один из самых часто встречаемых вариантов паренхиматозной желтухи.
- Постгепатоцеллюлярная. Нарушение транспорта желчи по внутрипечёночным протокам.
Механическая желтуха. Носит также название обтурационная желтуха, т.к. причиной является закупорка выводных желчных протоков или затруднение эвакуации желчи из-за сдавления протока. Этиологическим фактором могут быть опухоль, камень, рубцовая структура протока. При закупорке камнем присоединяется инфекция с последующим воспалением желчных протоков (холангит).
Симптомы
Фото: Хроника.инфо
Характерны анемия, анизоцитоз (отклонения от нормального размера эритроцитов), пойкилоцитоз (изменение формы эритроцитов), ретикулоцитоз (увеличение количества предшественников эритроцитов), незначительная гепатомегалия с выраженно увеличенной селезёнкой (спленомегалия), желтушность кожных покровов с лимонным оттенком и бледность склер.
При паренхиматозных желтухах клинические проявления дают основные заболевания печени (цирроз, гепатит различной этиологии, гепатоз, псевдотуберкулёз и т.д.). Цвет кожных покровов при этом оранжево-жёлтый, желтушность кожи умеренно-выраженная, зуд неустойчивый. В начале заболевания часто ощущается тяжесть в печени. Боль в печени на ранних этапах заболевания как правило отсутствует. В моче много связанного билирубина, что придаёт ей тёмный цвет. Кал осветлён, т.к. лишён стеркобилина.
Механическая желтуха
При закупорке камнями наблюдается триада Шарко: желтуха с увеличение печени, боль в правом подреберье, лихорадка. Закупорка камнями провоцирует развитие воспаления с последующим сепсисом, который проявляется пентадой Рейнольда: триада Шарко дополняется гипотонией и спутанностью сознания. Кал не окрашен, т.к. билирубин не поступает в желудочно-кишечный тракт. При этом в моче присутствуют желчные пигменты (в основном связанный билирубин, уробилин отсутствует при полной закупорке желчных протоков).
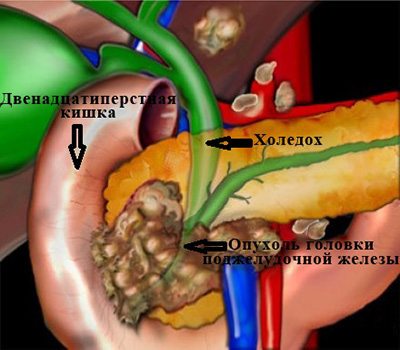
Если закупорка происходит вследствие роста опухоли, то клинические проявления будут скудными. При раке головки поджелудочной железы обтурация желчных путей сопровождается симптомом Курвуазье (безболезненный переполненный желчный пузырь), а билирубинемия достигает значений в 500 мкмоль/л. При более высокой локализации опухоли симптомы Курвуазье не наблюдаются, а содержание общего билирубина в крови не превышает значения 170 мкмоль/л.
Из общих проявлений для пациента характерны боль в правом подреберье с распространением дальше вправо и в спину, повышение температуры, головная боль, озноб, устойчивый кожный зуд, кожа с зелёно-серым оттенком.
Фото: tour-center-msk.ru
Гемолитическая желтуха
Диагностическим основанием надпечёночной желтухи является гипербилирубинемия с преобладание несвязанного билирубина. Моча и кал тёмного цвета из-за увеличенного содержания уробилина и стеркобилина.
Паренхиматозная желтуха
Диагностическими признаками для печёночной желтухи, вызванной циррозом печени, являются асцит (скопление жидкости в брюшной полости), кровотечение вен пищевода, портальная гипертензия, в анамнезе перенесённый вирусный гепатит B и злоупотребление алкоголем.
Для лекарственного гепатита диагностическими признаками является информация из анамнеза: злоупотребление гепатотоксическими лекарственными средствами, проявление лекарственной болезни (наличие сыпи, зуда, лихорадки).
Для диагностики псевдотуберкулёза играют роль появление на кожных покровах скарлатиноподобной сыпи, выраженная общая интоксикация. Подтверждение диагноза заключается в выделении псевдотуберкулёзной микрофлоры из кала.
Дифференциально-диагностическими признаками для вирусных гепатитов являются наличие в анамнезе контакта с больными гепатитом, манипуляции с потенциально заражённым биоматериалом, хирургические вмешательства с нарушением целостности покрова слизистых оболочек, выявление специфических антител в сыворотке крови.
Механическая желтуха
Диагностическими признаками являются присутствие желчнокаменной болезни, симптомы печёночной колики, повышение в крови связанного билирубина, щелочной фосфатазы и трансаминазы. Для подтверждения диагноза используют исследования ультразвуком или проводят холангиографию в комплексе с рентгенологическими исследованиями.
Лечение
Фото: blizko.ru
Терапия желтухи зависит от её вида. Однако при всех желтухах проводится дезинтоксикационная терапия. При гемолитической желтухе необходимо повлиять на причину гемолиза эритроцитов. Так, при конфликте крови донора и реципиента по системе AB0 или резус фактору необходимо повторное переливание крови, при анизоцитозе и пойкилоцитозе, при серповидно-клеточной анемии в терапии возможны вливания фракции здоровых эритроцитов. Также при синдроме диссеминированного внутрисосудистого свёртывания – инъекции гепарина и его аналогов.
Для лечения печёночных желтух необходимо назначить терапию основных заболеваний печени. При вирусных гепатитах обязательна дезинтоксикационная терапия и приём гепатопротекторов. Для вирусного гепатита А специфическая противовирусная терапия не назначается. Также необходимо убрать этиологический фактор возникновения заболевания (алкоголь, приём гепатотоксичных лекарств).
Механическая желтуха лечится хирургическим путём и методами консервативной терапии. В 80% причиной подпечёночной желтухи является желчнокаменная болезнь (ЖКБ). При хирургическом вмешательстве для лечения ЖКБ чаще всего проводится холецистэктомия. В остальных 20% случаев механической преградой на пути желчи становились опухоли поджелудочной железы.
Лекарства
Фото: poland2day.com
Специфическое лекарственное лечение существует не для всех видов желтух и болезней печени. Это происходит ввиду неэффективности консервативного лечения, отсутствия или ненадобности лекарственной терапии. При заболеваниях печени возможно назначение гепатопротекторов:
Адеметионин – форма выпуска: порошок для приготовления раствора для внутривенного и внутримышечного введения. Один флакон содержит 760 мг действующего вещества.
Препараты, применяемые для лечения вирусного гепатита B:
Тенофовир – форма выпуска: таблетки по 300 мг. Противовирусное средство, применяемое в терапии ВИЧ и гепатита В.
Энтекавир – таблетки, содержащие 1 мг действующего вещества. Обладает селективной активностью в отношении вируса гепатита B.
Препараты, которые применяют для лечения вирусного гепатита С:
Рибавирин – капсулы, содержащие 200 мг действующего вещества.
Софосбувир – выпускается в форме таблеток, содержащих 400 мг софосбувира.
Даклатасвир – таблетки содержат 60 мг действующего вещества.
Дасабувир – форма выпуска: таблетки, содержащие 250 мг дасабувира.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Народные средства
Фото: blogspot.com
Средства народной медицины при лечении желтухи без согласования с лечащим врачом являются опасными. Опасность проявляется в том, что выбранное народное средство может никак не влиять на причину развития желтухи, коих существует очень много. Поэтому применение народных средств допустимо лишь в случае одобрения лечащим врачом.
Существует способ лечения корнем аира. Для приготовления снадобья 2 столовые ложки сушёного корня заливают кипятком. Принимать необходимо по половине стакана 4 раза в день. Перед применением настой необходимо процедить.
Применяют для купирования симптомов и рябину, 100 граммов которой принимают за 30 минут до еды.
Пожалуй, самое эффективное средство – измельчённые листья орешника, залитые белым вином. Необходимо принимать перед едой.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Источники
Гемолитическая болезнь новорождённых (ГБН) — патологическое состояние новорождённого, сопровождающееся массивным распадом эритроцитов, является одной из основных причин развития желтухи у новорождённых.
Гемолитическая болезнь новорожденных (morbus haemoliticus neonatorum) — гемолитическая анемия новорожденных, обусловленная несовместимостью крови матери и плода по резус-фактору, группе крови и другим факторам крови. Заболевание наблюдается у детей с момента рождения или выявляется в первые часы и дни жизни.
Гемолитическая болезнь новорожденных, или фетальный эритробластоз, является одним из тяжелых заболеваний детей периода новорожденности. Возникая в антенатальный период, это заболевание может быть одной из причин спонтанных абортов и мертворождений. По данным ВОЗ (1970), гемолитическая болезнь новорожденных диагностируется у 0,5% новорожденных, смертность от нее составляет 0,3 на 1000 детей, родившихся живыми.
Клинические симптомы зависят от формы заболевания.
Отечная форма (или водянка плода) встречается редко. Считается самой тяжелой формой среди других. Как правило, начинает развиваться еще внутриутробно. Часто возникают выкидыши на ранних сроках беременности. Кожные покровы такого новорожденного бледные, воскового цвета. Лицо округлой формы. Тонус мышц резко снижен, рефлексы угнетены. Значительно увеличена печень и селезенка (гепатоспленомегалия). Живот большой, бочкообразный.
Анемическая форма – это наиболее благоприятная форма по течению. Клинические симптомы появляются в первые дни жизни ребенка. Постепенно прогрессирует анемия, бледность кожи и слизистых, увеличение печени и селезенки в размерах. Общее состояние страдает незначительно.
Желтушная форма – наиболее часто встречаемая форма. Основными ее симптомами являются:
- желтуха (желтое окрашивание тканей организма вследствие избыточного накопления в крови билирубина (желчного пигмента) и продуктов его обмена);
- анемия (снижение гемоглобина (красящее вещество крови, переносящее кислород) и красных кровяных клеток в единице объема крови);
- гепатоспленомегалия (увеличение печени и селезенки в размерах).
Формы.
В зависимости от вида иммунологического конфликта выделяют следующие формы:
- гемолитическая болезнь новорожденных (ГБН) вследствие конфликта по резус-фактору;
- гемолитическая болезнь новорожденных (ГБН) вследствие конфликта по группе крови (АВО-несовместимость);
- редкостные факторы (конфликт по другим антигенным системам).
Клинические формы:
- отечная;
- желтушная;
- анемичная.
По степени тяжести выделяют следующие формы заболевания.
- Легкая форма: диагностируют при наличии умеренно выраженных клинико-лабораторных или только лабораторных данных.
- Среднетяжелая форма: отмечается повышение уровня билирубина в крови, однако билирубиновой интоксикации и осложнений еще нет. Для данной формы заболевания характерна желтуха, появившаяся в первые 5-11 часов жизни ребенка (в зависимости от резус-конфликта или АВ0-конфликта), уровень гемоглобина в первый час жизни менее 140 г/л, уровень билирубина в крови из пуповины более 60 мкмоль/л, увеличенные размеры печени и селезенки.
- Тяжелая форма: к ней относится отечная форма болезни, наличие симптомов поражения ядер головного мозга билирубином, расстройства дыхания и сердечной функции.
Профилактика гемолитической болезни у новорожденных.
Основные принципы профилактики гемолитической болезни новорожденных заключаются в следующем.
Во-первых, учитывая большое значение предшествующей сенсибилизации в патогенезе гемолитической болезни новорожденных, к каждой девочке следует относиться как к будущей матери, в связи с чем проводить гемотрансфузии девочкам нужно только по жизненным показаниям.
Во-вторых, важное место в профилактике гемолитической болезни новорожденных отводится работе по разъяснению женщинам вреда аборта. Для предупреждения рождения ребенка с гемолитической болезнью новорожденных всем женщинам, имеющим резус-отрицательный фактор крови, в первый день после аборта (или после родов) рекомендуется введение анти-О-глобулина в количестве 250-300 мкг, который способствует быстрой элиминации эритроцитов ребенка из крови матери, предотвращая синтез резус-антител матерью.
В-третьих, беременных с высоким титром антирезус-антител госпитализируют на 12-14 дней в дородовые отделения в сроки 8, 16, 24, 32 нед, где им проводят неспецифическое лечение: внутривенные вливания глюкозы с аскорбиновой кислотой, кокарбоксилазой, назначают рутин, витамин Е, глюконат кальция, кислородную терапию; при развитии угрозы прерывания беременности назначают прогестерон, эндоназальный электрофорез витаминов В1, С. За 7-10 дней до родов показано назначение фенобарбитала по 100 мг три раза в день.
В-четвертых, при нарастании у беременной женщины титров антирезус-антител родоразрешение проводится досрочно на 37-39-й неделе путем операции кесарева сечения.
Желтуха, icterus (от греч.—icteros, название маленькой желтой птички, глядя на которую можно было но мнению римлян излечиться от желтухи). С современной точки зрения желтуха — это клинический синдром, характеризующийся желтушным окрашиванием кожи и видимых слизистых оболочек, обусловленный накоплением в тканях и крови билирубина. Выявление желтухи не представляет трудностей, так как это хорошо заметный признак, обращающий на себя внимание не только медицинских работников, но и самого больного и окружающих его. Всегда значительно сложнее выяснить ее причину, так как желтуха наблюдается при многих как инфекционных, так и неинфекционных заболеваниях. От истинной желтухи нужно отличать желтуху ложную (каротиновую желтуху). Последняя представляет собой желтушное окрашивание кожи (но не слизистых оболочек!) вследствие накопления в ней каротинов при длительном и обильном употреблении в пищу моркови, свеклы, апельсинов, тыквы, а также возникающая при приёме внутрь акрихина, пикриновой кислоты и некоторых других препаратов. Важно! Содержание билирубина в сыворотке крови в пределах нормы. Когда установлено, что у больного действительно имеет место желтуха, наступает более сложный этап дифференциальной диагностики, так как причин желтухи довольно много и генез ее неоднозначен. Она может быть обусловлена повышенным гемолизом эритроцитов, поражением печени, холестазом или сочетанием этих факторов. При дифференциальной диагностике желтух необходимо учитывать особенности нарушений отдельных звеньев пигментного обмена. Поэтому вначале коротко вспомним основные данные физиологии билирубина. Эритроциты живут приблизительно 120 дней, а затем разрушаются, главным образом, в печени, селезёнке и костном мозге, при этом разрушается и гемоглобин. Распад гемоглобина протекает в клетках макрофагов, в частности, в звёздчатых ретикулоэндотелиоцитах, а также в гистиоцитах соединительной ткани любого органа по следующей схеме 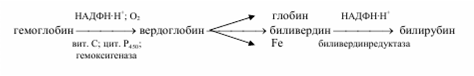 Метаболизм желчных пигментов представлен на следующей схеме.
Метаболизм желчных пигментов представлен на следующей схеме. 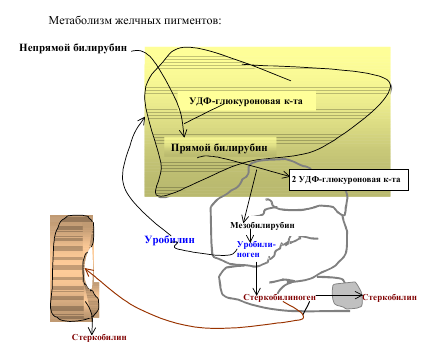 Образующийся при распаде гемоглобина билирубин поступает в кровь и связывается альбуминами плазмы — это непрямой билирубин. В отличие от прямого билирубина, непрямой не даёт цветную реакцию с диазореактивом Эрлиха, пока белки плазмы крови не осаждены спиртом. Непрямой билирубин называется также свободным, поскольку его связь с альбуминами плазмы не химическая (не ковалентная), а адсорбционная. Попадая в печень, билирубин ковалентно связывается с 2 молекулами УДФ-глюкуроновой кислоты, образуя диглюкуронид билирубина, который называется связанным билирубином. Связанный билирубин называется также прямым, поскольку он легко даёт цветную реакцию с диазореактивом Эрлиха. Прямой и небольшая часть непрямого билирубина вместе с желчью поступают в тонкий кишечник, где от прямого билирубина отщепляется УДФ-глюкуроновая кислота и при этом образуется мезобилирубин. Последний в конечных отделах тонкого кишечника под воздействием микроорганизмов восстанавливается в уробилиноген, часть которого всасывается по мезентериальным сосудам и поступает в печень (истинный уробилин), где разрушается до пиррольных соединений. Большая часть уробилиногена поступает в толстый кишечник. Уробилиноген в толстом кишечнике восстанавливается в стеркобилиноген. 80 % стеркобилиногена выделяется с калом и под влиянием кислорода воздуха окисляется в стеркобилин, придающий характерную окраску стулу. Меньшая часть стеркобилиногена всасывается по нижней и средней геморроидальным венам и попадает в большой круг кровообращения, поступает в почки, которыми и выделяется. Под влиянием кислорода воздуха стеркобилиноген мочи также окисляется до стеркобилина. Нередко стеркобилин мочи называют уробилином, однако это не истинный уробилин. В норме в моче истинный уробилин отсутствует. Норма общего билирубина в крови — 1,7-20,5 мкмоль/л, из них 75 % приходится на долю свободного билирубина— 1,7 — 17,1 мкмоль/л; а 25% — на долю прямого 0,86 — 4,3 мкмоль/л. В условиях патологии количество и соотношение между «прямым» и «непрямым» билирубином резко меняется, поэтому определение обеих форм билирубина в крови имеет огромное значение в клинике при дифференциальной диагностике различных форм желтух. отличия конъюгированного и неконъюгированного билирубина по ряду свойств.
Образующийся при распаде гемоглобина билирубин поступает в кровь и связывается альбуминами плазмы — это непрямой билирубин. В отличие от прямого билирубина, непрямой не даёт цветную реакцию с диазореактивом Эрлиха, пока белки плазмы крови не осаждены спиртом. Непрямой билирубин называется также свободным, поскольку его связь с альбуминами плазмы не химическая (не ковалентная), а адсорбционная. Попадая в печень, билирубин ковалентно связывается с 2 молекулами УДФ-глюкуроновой кислоты, образуя диглюкуронид билирубина, который называется связанным билирубином. Связанный билирубин называется также прямым, поскольку он легко даёт цветную реакцию с диазореактивом Эрлиха. Прямой и небольшая часть непрямого билирубина вместе с желчью поступают в тонкий кишечник, где от прямого билирубина отщепляется УДФ-глюкуроновая кислота и при этом образуется мезобилирубин. Последний в конечных отделах тонкого кишечника под воздействием микроорганизмов восстанавливается в уробилиноген, часть которого всасывается по мезентериальным сосудам и поступает в печень (истинный уробилин), где разрушается до пиррольных соединений. Большая часть уробилиногена поступает в толстый кишечник. Уробилиноген в толстом кишечнике восстанавливается в стеркобилиноген. 80 % стеркобилиногена выделяется с калом и под влиянием кислорода воздуха окисляется в стеркобилин, придающий характерную окраску стулу. Меньшая часть стеркобилиногена всасывается по нижней и средней геморроидальным венам и попадает в большой круг кровообращения, поступает в почки, которыми и выделяется. Под влиянием кислорода воздуха стеркобилиноген мочи также окисляется до стеркобилина. Нередко стеркобилин мочи называют уробилином, однако это не истинный уробилин. В норме в моче истинный уробилин отсутствует. Норма общего билирубина в крови — 1,7-20,5 мкмоль/л, из них 75 % приходится на долю свободного билирубина— 1,7 — 17,1 мкмоль/л; а 25% — на долю прямого 0,86 — 4,3 мкмоль/л. В условиях патологии количество и соотношение между «прямым» и «непрямым» билирубином резко меняется, поэтому определение обеих форм билирубина в крови имеет огромное значение в клинике при дифференциальной диагностике различных форм желтух. отличия конъюгированного и неконъюгированного билирубина по ряду свойств.
|
Свойства |
Неконъюгированный билирубин |
Конъюгированный билирубин |
|
В воде |
Не растворим |
Растворим |
|
В липидах |
Хорошо растворим |
Не растворим |
|
Белок |
Не содержит (свободный) |
Содержит (связанный) |
|
Реакция с диазо-реактивом |
Непрямая |
Прямая |
|
17 – 24 мкмоль/л |
0,7 – 1,7 мкмоль/л |
|
|
В моче |
Не появляется |
Появляется |
|
С глюкуроновой кислотой |
Не соединяется |
Соединяется |
|
Токсичность |
Токсичен, нейротоксичность |
Не токсичен |
Классификация желтух По этиопатогенезу различают три основных вида желтух: 1. Надпеченочные (гемолитические) – за счет чрезмерного разрушения эритроцитов и повышенной выработки билирубина 2. Печеночные (паренхиматозные, гепатоцеллюлярные) — нарушение улавливания клетками печени билирубина и связывания его с глюкуроновой кислотой А. премикросомальные; Б. микросомальные; В. постмикросомальные. 3. Подпеченочные (механические, обтурационные) – за счет наличия препятствия к выделению билирубина с желчью в кишечник и обратного всасывания связанного билирубина в кровь При проведении дифференциальной диагностики желтух важно определить принадлежность желтухи к той или иной группе, а затем проводить диагностику внутри группы. Дифференциальная диагностика желтух должна основываться на данных анамнеза заболевания, особенностях клиники, данных лабораторных и инструментальных методов исследования. И необходимо отметить, что и по сей день, одним из важнейших методов диагностики является определение «биохимических индикаторов, или так называемых маркеров желтух. Все индикаторы желтух можно подразделить на три группы:
-
Индикаторы холестатического синдрома: щелочная фосфатаза, 5-нуклеотидаза, γ-глютамилтрансфераза, желчные кислоты, холестерин, β-липопротеиды, прямой билирубин и др.
-
Индикаторы цитолитического синдрома (повреждение гепатоцитов) – АЛТ, АСТ, соотношение АСТ/АЛТ < 1,33.
-
Индикаторы мезенхимально-воспалительного синдрома – тимоловая проба.
Нормальные показатели этих индикаторов
|
ПОКАЗАТЕЛИ |
НОРМА |
|
Билирубин общий |
5 – 17 мкмоль/л |
|
Билирубин связанный (прямой) |
< 10 – 15 % от общего |
|
Щелочная фосфатаза |
35 – 130 МЕ/л |
|
АсАТ |
5 – 40 МЕ/л |
|
АлАТ |
5 – 35 МЕ/л |
|
ГГТ (γ-глютамилтрансфераза) |
10 – 48 МЕ/л |
|
Холестерин |
1,8 – 4,9 ммоль/л |
|
Альбумин |
35 – 50 г/л |
|
γ-глобулин |
5 -15 г/л |
|
Протромбиновая время |
12 -16 сек |
|
ПТИ |
> 80% |
Представление о билирубине мы дали выше. Сейчас же нам хотелось коротко остановится на некоторых других маркерах. Щелочная фосфатаза – это фермент, участвующий в реакциях обмена фосфорной кислоты. Присутствует во всех органах человека, высокая активность определяется в печени, остеобластах, плаценте и кишечном эпителии. Каждая из этих тканей содержит специфичные изоферменты щелочной фосфатазы. Активность фермента повышается при механической желтухе и холестазе, незначительно повышается при первичном циррозе и новообразованиях печени, когда они протекают без желтухи. 5-Нуклеотидаза является фосфатазой, катализирующей гидролиз только нуклеотид-5-фосфатов. 5-Нуклеотидаза распространена во многих тканях человека (печень, мозг, мышцы, почки, легкие, щитовидная железа, аорта). Наибольшая активность 5-нуклеотидазы наблюдается при холестазах любой локализации. Активность фермента при холестазе возрастает параллельно со щелочной фосфатазой, но 5-нуклеотидаза более чувствительна по отношению к первичному и вторичному билиарному циррозу, а также к хроническому активному гепатиту. Главным отличием от щелочной фосфатазы является отсутствие реакции со стороны 5-нуклеотидазы на костные заболевания. Считается, что 5-нуклеотидаза представляет собой специфическую «желчную» фосфатазу. γ-глютамилтрансфераза — то очень распространенный в тканях человеческого организма микросомальный фермент. Рост активность гамма-глютамилтрансферазы плазмы является чувствительным показателем патологии печени. Наивысшая активность наблюдается при непроходимости желчных протоков, но заметное повышение активности бывает также при остром паренхиматозном поражении, вызванном любой причиной. Цитоплазменне ферменты АЛТ и АСТ находятся в цитоплазме и митохондриях и являются двумя самыми важными аминотрансферазами. Нормальная плазма характеризуется низкой активностью обеих ферментов. Никакой фермент не является специфическим для печени, но аланин- аминотрансфераза встречается в печени в намного высших концентрациях, чем в других органах, поэтому повышенная активность аланин-аминотрансферазы сыворотки специфичнее отображает патологию печени. Аланін- аминотрансфераза и аспартат- аминотрансфераза выделяются в кровь каждый раз, когда разрушаются печеночные клетки, поэтому повышенная активность ферментов плазмы является очень чувствительным показателем повреждения печени. Активность аланин- аминотрансферазы и аспартат- аминотрансферазы дает возможность проверять целостность клеток печени. Определение уровней холестерина, общего белка и его фракций, позволяет судить о синтетической функции печени. А значительное повышение уровня у-глобулина характерно для хронического гепатита и цирроза печени. А теперь перейдем к разбору отдельных видов желтух и выделеню их основных диагностических критериев. Надпеченочные (гемолитические) желтухи. Желтухи этой группы развиваются в результате повышенной продукции билирубина и недостаточности функции захвата его печенью. Основным в генезе этой желтухи является усиленный распад эритроцитов (гемолиз), поэтому обычно их и называют гемолитическими. Патология при этих желтухах лежит в основном вне печени. Гемолиз бывает внутрисосудистым, когда эритроциты лизируются в крови, и внесосудистым — эритроциты подвергаются деструкции и перевариваются системой макрофагов. Внутрисосудистый гемолиз может возникнуть вследствие механического разрушения эритроцитов при травмировании в малых кровеносных сосудах (маршевая гемоглобинурия), турбулентном кровяном потоке (дисфункция протезированных клапанов сердца), при прохождении через депозиты фибрина в артериолах (тромботическая тромбоцитопеническая пурпура, гемолитико-уремический синдром, ДВС-синдром), в результате несовместимости эритроцитов по системе АВ0, резус или какой-либо другой системе (острая посттрансфузионная реакция), под влиянием комплемента (пароксизмальная ночная гемоглобинурия, пароксизмальная холодовая гемоглобинурия), вследствие прямого токсического воздействия (яд змеи кобры, инфекции), при тепловом ударе. Внесосудистый гемолиз осуществляется преимущественно в селезенке и печени. Селезенка способна захватывать и разрушать малоизмененные эритроциты, печень различает лишь эритроциты с большими нарушениями, однако поскольку ток крови к печени примерно в 7 раз больше, чем к селезенке, печень может играть существенную роль в гемолизе. Удаление эритроцитов из крови макрофагами происходит в основном двумя путями. Первый механизм связан с распознаванием макрофагами эритроцитов, покрытых IgG-АТ и С3, к которым на поверхности макрофагов имеются специфические рецепторы — иммуногемолитические анемии. Второй механизм обусловлен изменениями физических свойств эритроцитов, снижением их пластичности — способности изменять свою форму при прохождении через узкую фильтрационную сеть селезенки. Нарушение пластичности отмечается при мембранных дефектах эритроцитов (наследственный микросфероцитоз), аномалиях гемоглобина, ведущих к повышению вязкости внутриклеточной среды эритроцита (серповидно-клеточная анемия), наличии включений в цитоплазме эритроцитов (бета-талассемия, альфа-талассемия) и др. 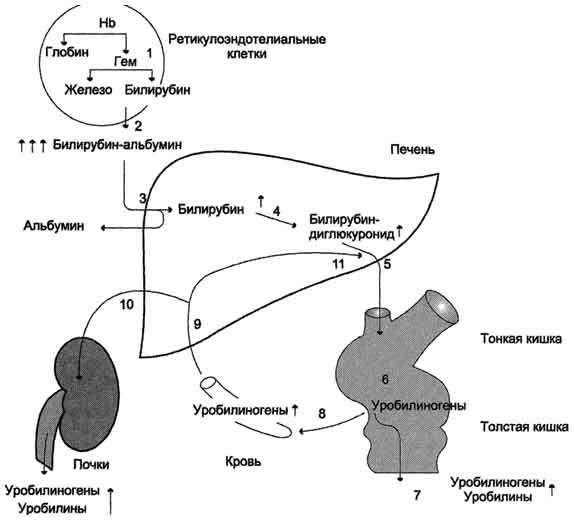 В результате усиленного распада эритроцитов образуется большое количество свободного билирубина, который печень не в состоянии захватить и не в состоянии связать весь этот билирубин с глюкуроновой кислотой. В результате в крови и тканях накапливается непрямой билирубин. Так как через печень идет повышенный поток непрямого билирубина, то прямого билирубина образуется значительно больше. Насыщенная пигментами желчь поступает в тонкий и толстый кишечник, где продуктов деградации билирубина (уробилиногена, стеркобилиногена) образуется значительно больше. Для решения вопроса о надпеченочном характере желтухи используют комплекс клинических и лабораторных данных
В результате усиленного распада эритроцитов образуется большое количество свободного билирубина, который печень не в состоянии захватить и не в состоянии связать весь этот билирубин с глюкуроновой кислотой. В результате в крови и тканях накапливается непрямой билирубин. Так как через печень идет повышенный поток непрямого билирубина, то прямого билирубина образуется значительно больше. Насыщенная пигментами желчь поступает в тонкий и толстый кишечник, где продуктов деградации билирубина (уробилиногена, стеркобилиногена) образуется значительно больше. Для решения вопроса о надпеченочном характере желтухи используют комплекс клинических и лабораторных данных
-
Желтушность кожи и склер умеренная, кожа, как правило, бледная
-
Печень и селезенка могут быть увеличенными, но функция печени существенно не нарушена.
-
В общем анализе крови:
— анемия. — увеличение числа ретикулоцитов. Ретикулоцитоз отражает активацию костномозговой продукции эритроцитов в ответ на их разрушение на периферии. — ускоренный выброс из костного мозга недозрелых эритроцитов, содержащих РНК, обуславливает феномен полихроматофилии эритроцитов в фиксированных окрашенных азур-эозином мазках крови.
-
Биохимический анализ крови:
— уровень общего билирубина в сыворотке крови повышен; — уровень непрямого билирубина повышен, уровень его повышения зависит от активности гемолиза и способности гепатоцитов к образованию прямого билирубина и его экскреции. — уровень прямого билирубина (связанного) в сыворотке крови нормальный или слегка увеличен;
-
В моче:
— в моче повышается содержание стеркобилиногена (стеркобилинурия!), уробилиногена. — билирубинурия отсутствует, так как через неповрежденный почечный фильтр проходит только прямой билирубин.
-
Кал:
— приобретает более интенсивное окрашивание. — повышение стеркобилиногена (темная окраска). Отдельно хотелось бы остановится на желтухе, развивающейся при гемолитической болезни новорожденного. Причины Несовместимость крови матери и плода по группе или по резус-фактору. Накопление гидрофобной формы билирубина в подкожном жире обуславливает желтушность кожи. Однако реальную опасность представляет накопление билирубина в сером веществе нервной ткани и ядрах ствола с развитием «ядерной желтухи» (билирубиновая энцефалопатия). Клиническая диагностика Проявляется сонливостью, плохим сосанием, умственной отсталостью, ригидностью затылочных мышц, тоническими судорогами, тремором конечностей, изменением рефлексов с возможным развитием глухоты и параличей. Лабораторная диагностика В крови выявляются выраженная анемия, ретикулоцитоз, эритро- и нормобластоз. Гипербилирубинемия за счет непрямой фракции от 100 до 342 мкмоль/л, в дальнейшем присоединяется и прямая фракция. Уровень билирубина в крови быстро нарастает и к 3-5 дню жизни достигает максимума. Важнейший момент в диагностике — выявление несовместимости по АВО-системе и/или Rh-фактору. Печеночные (паренхиматозные) желтухи Дифференциальная диагностика печеночных желтух — один из трудных моментов врачебной практики, так как число заболеваний, протекающих с такими желтухами, достаточно велико. Причиной печеночных желтух могут быть как инфекционные, так и неинфекционные болезни. Учитывая тот факт, что среди инфекционных болезней печеночная желтуха чаще всего обусловлена вирусными гепатитами, при проведении дифференциальной диагностики желтух, протекающих с признаками инфекционного процесса, прежде всего необходимо исключить у пациента вирусный гепатит (путем исследования специфических маркеров). В исключении острого вирусного гепатита важную роль играет сопоставление выраженности лихорадки и других проявлений общей интоксикации со степенью поражения печени. Печеночные желтухи обусловлены поражением гепатоцитов. По ведущему механизму можно выделить несколько вариантов печеночных желтух. В одних случаях печеночная желтуха связана с нарушением экскреции и захвата билирубина, регургитацией билирубина. Это наблюдается при печеночно-клеточной желтухе, при остром и хроническом гепатитах, остром и хроническом гепатозе, циррозе печени. В других случаях нарушаются экскреция билирубина и его регургитация. Подобный тип отмечается при холестатической желтухе, холестатическом гепатите, первичном билиарном циррозе печени, идиопатическом доброкачественном возвратном холестазе, при печеночно-клеточных поражениях. В основе желтух может лежать нарушение конъюгации и захвата билирубина. Это отмечается при энзимопатической желтухе при синдромах Жильбера, Криглера — Найяра. Печеночная желтуха может быть связана с нарушением экскреции билирубина, например, при синдромах Дабина — Джонсона и Ротора. 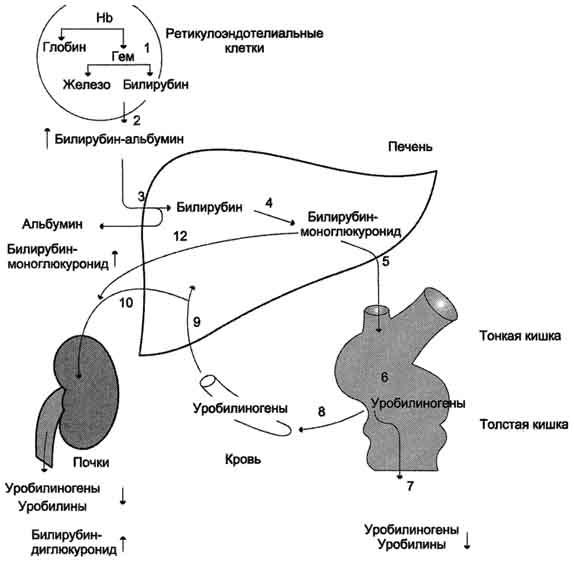 (СЛАЙД) Говоря о патогенезе отметим, что в первую очередь нарушается экскреция прямого билирубина в желчные капилляры. Частично последний поступает в кровь, повышая концентрацию общего билирубина. Прямой билирубин способен проходить через почечный фильтр, поэтому в моче определяется билирубин. Снижение содержания прямого билирубина в желчи приводит к уменьшению образования стеркобилиногена. Поскольку в больной клетке нарушается процесс конъюгации свободного билирубина, увеличивается содержание и непрямого билирубина в крови. Повреждение гепатоцитов ведет к нарушению деградации уробилиногена и он поступает в большой круг кровообращения и через почки выводится с мочой. Для решения вопроса о печеночном характере желтухи используют комплекс клинических и лабораторных данных :
(СЛАЙД) Говоря о патогенезе отметим, что в первую очередь нарушается экскреция прямого билирубина в желчные капилляры. Частично последний поступает в кровь, повышая концентрацию общего билирубина. Прямой билирубин способен проходить через почечный фильтр, поэтому в моче определяется билирубин. Снижение содержания прямого билирубина в желчи приводит к уменьшению образования стеркобилиногена. Поскольку в больной клетке нарушается процесс конъюгации свободного билирубина, увеличивается содержание и непрямого билирубина в крови. Повреждение гепатоцитов ведет к нарушению деградации уробилиногена и он поступает в большой круг кровообращения и через почки выводится с мочой. Для решения вопроса о печеночном характере желтухи используют комплекс клинических и лабораторных данных :
-
Общее состояние нарушено, симптомы интоксикации.
-
Желтушность кожи и склер умеренно выраженная, с оранжевым оттенком или с серым колоритом.
-
Печень и селезенка увеличены.
-
Наличие геморрагического синдрома.
-
Тяжесть и боль в области правого подреберья.
-
Неустойчивый кожный зуд.
-
В общем анализе крови: при вирусных гепатитах возможны лейкопения, нейтропения, относительный лимфо- и моноцитоз.
-
Биохимический анализ крови:
— уровень общего билирубина в сыворотке крови повышен за счет повышения прямого билирубина (связанного) и относительного повышения непрямого билирубина. — повышение индикаторов цитолитического синдрома (повреждение гепатоцитов) – повышение АЛТ, АСТ, особенно АлАТ, коэффициент де Ритиса менее 1,33. — увеличены показатели тимоловой пробы. — нарушение синтетической функции печени: снижение альбуминов, фибриногена, ПТИ < 80%;
-
В моче:
— появляются желчные пигменты — билирубин и уробилиноген — цвет мочи темный.
-
Кал:
— содержание стеркобилиногена понижается (стул обесцвечивается).
-
Наличие австралийского антигена и других специфических антител.
Теперь рассмотрим некоторые наследственные паренхиматозные желтухи . Синдром Жильбера-Мейленграхта Причины К причинам заболевания относятся аутосомно-доминантное нарушение элиминации билирубина из плазмы крови, понижение активности УДФ-глюкуронилтрансферазы. Клиническая диагностика Выявляется в юношеском возрасте и продолжается в течение многих лет, обычно всю жизнь. Наблюдается у 2-5% населения, мужчины страдают чаще женщин (соотношение 10:1).
-
иктеричность склер,
-
желтушное окрашивание кожи, особенно лица, иногда наблюдается частичное окрашивание ладоней, стоп, подмышечных областей, носогубного треугольника.
-
диспепсические жалобы отмечаются в 50% случаев.
Лабораторная диагностика Периодическое повышение содержание свободного билирубина плазмы, вызванное с провоцирующими факторами. Синдром Дубина-Джонсона Причины Аутосомно-доминантная недостаточность выведения конъюгированного билирубина из гепатоцитов в желчные протоки. Клиническая диагностика Болезнь протекает длительно, с периодическими обострениями. Встречается чаще у мужчин, выявляется в молодом возрасте, реже после рождения. Характерны повышенная утомляемость, плохой аппетит, боли в правом подреберье, поносы, желтуха, сопровождающаяся кожным зудом. Иногда встречается увеличенная печень и селезенка. Лабораторная диагностика Увеличение содержания свободного и конъюгированного билирубина в плазме. Характерны билирубинурия, понижение содержания уробилина в кале и моче. Синдром Криглера-Найяра Тип I Причины Полное отсутствие активности УДФ-глюкуронилтрансферазы вследствие аутосомно-рецессивного генетического дефекта. Клиническая диагностика Симптомы поражения нервной системы: повышение мышечного тонуса, нистагм, опистотонус, атетоз, тонические и клонические судороги. Дети отстают в психическом и физическом развитии. Развитие ядерной желтухи и гибель ребенка. Лабораторная диагностика Гипербилирубинемия появляется в первые дни (часы) после рождения. Характерна интенсивная желтуха, в большинстве случаев сопровождающаяся ядерной желтухой. Непрерывное возрастание содержания свободного билирубина в плазме до 200-800 мкмоль/л (в 15-50 раз выше нормы). Отсутствие конъюгированного билирубина в желчи. Тип II Причины При синдроме Криглера-Найяра II типа отмечается аутосомно-рецессивный тип наследования. Генетически обусловленное снижение активности УДФ-глюкуронилтрансферазы. Клиническая диагностика Желтуха менее интенсивна. Лабораторная диагностика Содержание непрямого билирубина в крови в 5-20 раз выше нормы. В желчи есть билирубинглюкуронид. Подпеченочные (обтурационные, механические) желтухи Подпеченочные желтухи возникают в результате нарушения проходимости желчных протоков, ведущим механизмом при этом является нарушение экскреции и регургитации билирубина. По характеру закупорки подпеченочные желтухи подразделяются на следующие разновидности: — интраканальные (наблюдаются при закупорке желчных протоков камнями, опухолью, паразитами, воспалительным экссудатом); — экстраканальные (обусловлены сдавлением протоков извне опухолью, эхинококком, сужением рубцами). В зависимости от причины обтурации, в клинике будут преобладать свои проявления. При закупорке камней присоединяется инфекция, что отягощает течение обтурационной желтухи. Наблюдается синдром Шарко или, другое название триада Шарко: желтуха, сопровождающаяся увеличением печени, боли, лихорадка. В тяжелых случаях может развиться сепсис, при котором появится пентада Рейнольда: триада Шарко + гипотония и спутанное сознание. При закупорке опухолью клиника будет скудная, отмечается симптом Курвуазье — увеличенный, безболезненный желчный пузырь. Этот симптом связан с закупоркой дистальных отделов желчных путей. Этот симптом встречается при раке головки поджелудочной железы. Однако, если опухоль высокой локализации, то симптома Курвуазье не будет. В патогенезе ключевым моментов является нарушение оттока желчи. При частичной или полной обтурации желчных протоков нарушается желчевыделение и компоненты желчи попадают в кровь, то есть увеличивается в крови содержание прямого билирубина, а значит, он появляется в моче. Так как желчь в меньшем количестве поступает в кишечник или совсем не поступает, резко уменьшается количество стеркобилиногена. Для решения вопроса о подпеченочном характере желтухи используют комплекс клинических и лабораторных данных
-
Желтуха с зеленоватым или зеленовато-сероватым оттенком;
-
Увеличение и уплотнение печени, реже – селезенки;
-
Устойчивый кожный зуд.
-
Биохимический анализ крови:
-
высокий уровень прямого билирубина (> 20 % от нормы);
-
повышение маркеров холестаза — ГГТ (гаммаглютаминтрансферазы), щелочной фосфатазы, холестерина, холестерола, желчных кислот, нуклеотидазы, β-ЛП;
-
отсроченное, умеренное повышение АЛТ, АСТ; АСТ/АЛТ < 1,33.
-
отсутствие нарушений синтетической функции печени;
-
В моче:
— определяется конъюгированный билирубин — цвет мочи темный (холурия).
-
Кал:
— резкое снижение уровня стеркобилиногена вплоть до полного отсутствия (ахоличный стул). Проявления обтурационной и паренхиматозной желтухи очень сходны. Критерием для дифференциального диагноза является наличие уробилиногена в моче при печеночной желтухе и отсутствие при обтурационной. А теперь мы представим все данные в виде сводных таблиц.
|
Показатели |
Гемолитическая |
Паренхиматозная |
Механическая |
|||
|
Анамнез |
Появление желтухи в детском возрасте, подобные заболевания у родственников, усиление желтухи после пребывания на холоде |
Контакт с токсическими веществами, злоупотребление алкоголем, контакт с больными желтухой, инфекционными заболеваниями (мононуклеоз) |
Приступы болей в правом подреберье, нередко сопровождающиеся желтухой, операции на желчных путях, резкое падение веса |
|||
|
Окраска кожи |
Бледно-желтая с лимонным оттенком |
Оранжевая, желтая |
Зеленый оттенок желтухи, желто-серый |
|||
|
Интенсивность желтухи |
Небольшая |
Умеренно выраженная |
От умеренно выраженной до резкой |
|||
|
Кожный зуд |
Отсутствует |
Неустойчивый |
Устойчивый |
|||
|
Тяжесть в области печени |
Нет |
Часто в ранней стадии болезни |
Редко, исключая острый холецистит |
|||
|
Размер печени |
Нормальный, могут быть умеренно увеличены |
Увеличены, нормальны, уменьшены |
Увеличены |
|||
|
Боли в области печени |
Нет |
Редко |
Часто |
|||
|
Размеры селезенки |
Увеличена |
Часто увеличена |
Обычно не увеличена |
|||
|
Общий билирубин |
Увеличен |
Увеличен |
Увеличен |
|||
|
Неконьюгированный билирубин |
Увеличен |
Норма / Увеличен |
Норма |
|||
|
Коньюгированный билирубин |
Норма или слегка увеличен |
Увеличен |
Увеличен |
|||
|
Холестерин |
Норма |
Снижен |
Увеличен |
|||
|
Щелочная фосфатаза |
Норма |
Норма |
Увеличен |
|||
|
γ-глутамилтрансфераза |
Норма |
Умеренно увеличен |
Увеличен |
|||
|
АЛТ и АСТ |
Норма |
Увеличен |
Норма |
|||
|
Цвет мочи |
Норма |
Тёмный |
Тёмный |
|||
|
Уробилиноген (моча) |
Увеличен |
Увеличен |
Снижен /Отрицательный |
|||
|
Билирубин (моча) |
Отрицательн. |
Увеличен |
Увеличен |
|||
|
Цвет стула |
Темный |
Слегка обесцвечен |
Обесцвеченный |
|||
|
Стеркобилин |
Увеличен |
Снижен |
Отсутствует |
|||
Резюмируя все вышесказанное, делаем вывод, что установление причины желтухи является непростой задачей, и в дифференциальной диагностике этого клинического синдрома основополагающая роль принадлежит биохимическим методам исследования!
 Желтуха — это скорее не заболевание, а симптом, который явственно свидетельствует о поражениях печени, а также о некоторых заболеваниях крови. Билирубин при желтухе в избытке накапливается в крови и не выводится обычным путем, что приводит к пожелтению кожи и склер. В качестве самостоятельного заболевания желтуху не выделяют. Пожелтение склер и кожных покровов врачи воспринимают в качестве опасного сигнала, который всегда повод для качественной диагностики.
Желтуха — это скорее не заболевание, а симптом, который явственно свидетельствует о поражениях печени, а также о некоторых заболеваниях крови. Билирубин при желтухе в избытке накапливается в крови и не выводится обычным путем, что приводит к пожелтению кожи и склер. В качестве самостоятельного заболевания желтуху не выделяют. Пожелтение склер и кожных покровов врачи воспринимают в качестве опасного сигнала, который всегда повод для качественной диагностики.
Причина желтизны кожи — желтый пигмент, который является продуктом распада гемоглобина. У здорового человека билирубин успешно выводится из организма через пищеварительный тракт вместе с калом. Если же человек страдает печеночной недостаточностью и непроходимостью желчевыводящих путей, билирубин начинает накапливаться в крови. Его избыток частично выводится через почки, создавая на них излишнюю нагрузку, а также через кожу, что и становится причиной ее желтизны.
Причины и симптомы
Причины появления желтухи — нарушение работы печени и желчевыводящих путей. Также причиной заболевания может стать инфекция, и в первую очередь, гепатит. Наиболее распространенная причина заражения желтухой, это гепатит А, который является и самым легко передающимся недугом.
Заражение происходит через воду, продукты питания, немытые руки. В общем, будет вполне достаточно простого контакта с зараженным человеком, чтобы получить гепатит А.Намного более серьезные возбудители гепатита В, С, передаются только через кровь, и это может быть халатность врача или незащищённый секс.
Симптомы желтухи распознать довольно легко. Заболевание всегда сопровождается болью в правом подреберье, где расположена печень. Также желтухе часто сопутствует озноб, лихорадка, головная боль. Заболевший человек начинает терять в весе, наблюдается расстройство пищеварения, потеря аппетита.
Если причиной желтухи стал холецистит, может также наблюдаться желчная отрыжка. Для желтухи характерны общие симптомы интоксикации организма (тошнота, мышечные боли, и так далее).
Диагностика и лечение желтухи
Для точной диагностики врач назначает общий и биохимический анализ крови, обязательно проводятся анализы на билирубин в крови, а также проводятся исследования функции печени. Иногда назначается биопсия печени, результаты которой позволяют врачу сделать вывод о природе заболевания и серьезности поражения печени.
В зависимости от того, что вызвало желтуху, врач назначает медикаментозную терапию, направленную на разрушение излишков билирубина в крови. Нередко лечение желтухи проводится с помощью фототерапии, так как билирубин эффективно распадается под воздействием ультрафиолета. Желтуху у новорожденных не лечат с помощью препаратов. Обычно у маленьких детей функция печени восстанавливается самостоятельно, а физиологическая желтуха проходит через некоторое время бесследно.
Также важно соблюдать правильный рацион питания: диета при желтухе должна быть мягкой и щадящей для печени и желчного пузыря. Полезно употреблять в пищу нежирные молочные продукты, овощные блюда, нежирную рыбу и мясо. Не рекомендуется питаться в период болезни овощами, содержащими грубую сырую клетчатку.
Профилактика
Первая и основная защитная мера в профилактике, это самая простая личная гигиена. Внимание собственной чистоте, это и есть путь профилактического противодействия желтухе.
Особое внимание стоит уделять чистоте продуктов питания, фрукты и овощи должны быть тщательно вымыты. Перед едой всегда стоит мыть руки, и стараться пить по возможности только кипяченую воду. Эти меры уже на половину снизят рис получения желтухи.
Можно включить в профилактические меры простые средства дезинфекции, которыми в быту протирать руки, предметы личного и общественного пользования, ручки, степлеры, карандаши.
Помимо бытовых форм профилактики, есть смысл обратиться к медицинским формам и сделать несколько прививок. Наука на месте не стоит, и постоянно появляются новые прививки, которые защищают нас от всех трех видов гепатита. Причем эта прививка может работать на протяжении всей жизни.
Желтуха — это окрашивание жёлтым цветом кожных покровов и слизистых оболочек, под влиянием билирубина, пигмента желчи. Это — не самостоятельное заболевание, а «сигнал тревоги», говорящий о появлении патологии в организме.
Физиологическая желтуха у новорожденных
Желтуха у детей бывает двух типов — патологическая и физиологическая; причём последняя случается только у новорожденных.
Физиологическая желтуха вызвана тем, что печень малыша перестраивается на работу вне материнской утробы. Она длится около недели и проходит самостоятельно, без лечения. Такая желтуха вызвана недостаточной конъюгацией билирубина в печени малютки.
Первые симптомы «желтушки новорожденных» замечают на вторые-третьи сутки после появления младенца на свет. Максимум симптомов становятся видны на 3-4 сутки. Однако диагноз «физиологическая желтуха» ставят лишь после исключения других заболеваний (скрытые кровоизлияния, сифилис, краснуха, токсоплазмоз). Если физиологическая желтуха длится более 21 дня, малыша показывают врачу; далее в процессе лечения необходимо следовать его рекомендациям.
Желтуха, проявившаяся через неделю после рождения малыша, иногда может быть вызвана гипотиреозом, инфекциями, муковисцидозом, гепатитом, закупоркой желчных протоков. Причиной симптомов, не проходящих в течение месяца, могут быть наследственные болезни или инфекции.
Иногда «желтушка» случается у младенцев с началом грудного вскармливания. В крови возрастает содержание билирубина, но состояние ребёнка нормальное. При отмене грудного молока на пару дней, такая желтуха проходит без последствий. При возобновлении кормления грудью, гибербилирубинемия не возвращается.
Патологическая желтуха
Такая желтуха вызвана сбоями в работе печени и желчного пузыря, а также неправильной работой кровеносной системы. Заболевания имеют инкубационный период, длящийся от 10 до 48 дней.
Причиной патологической желтухи становится накопление билирубина в крови, который появляется в результате расщепления гемоглобина. Если ребёнок здоров, то билирубин удаляется из организма естественным путем — при акте дефекации. При печёночной недостаточности или перекрытии желчных протоков, пигмент скапливается в крови, становясь причиной окрашивания кожи, склер глаз и других слизистых оболочек в жёлтый цвет.
Установление диагноза
У детей диагностировать желтуху несложно. Врач осматривает кожу ребёнка, склеры глаз. Методом пальпации исследует органы брюшины на предмет увеличения печени и наличия болезненности. Для установления точного диагноза нужен общий анализ крови и анализ на билирубин, УЗИ-исследование внутренних органов. Иногда могут провести биопсию печени.
К чему приводит желтуха
Физиологическая желтуха обычно проходит быстро и бесследно. Но если накопление билирубина в крови происходит быстрее, чем его вывод из организма, то возникают осложнения в работе и развитии центральной нервной системы малыша.
Опасна своими последствиями патологическая желтуха. При накоплении билирубина в организме происходит интоксикация, которая, в свою очередь, скажется на нормальном функционировании органов и систем. Чем выше процент пигмента, тем сильнее влияние на здоровье малыша. В первую очередь страдает мозг малютки, что ведёт за собой нарушение двигательных функций, речи. Часто у ребёнка наступает глухота.
Необходимо ликвидировать причины, вызвавшие желтуху. В противном случае возможны тяжёлые последствия.
Лечение желтухи новорожденных
Принцип лечения желтухи новорожденных сводится к снижению содержания билирубина до показателей, не опасных для работы нейронов мозга. Применяют следующие методики:
— фототерапия. В процессе лечения, «непрямой» билирубин превращается в неопасный «прямой» и легко выводится с калом. Малыша переворачивают со спинки на животик и с бока на бок, чтобы равномерно осветить все участки кожи. Продолжают лечение до достижения нормального процента билирубина в крови. Наблюдают не только за цветом кожи, но и делают анализ крови, так как цвет может стать нормальным, а уровень пигмента в крови останется высоким. Назначает фототерапию только врач, так как исследования показали, что световое излучение может оказать влияние на структуру ДНК;
— переливание крови. Такой метод применяется при неэффективности фототерапии. У новорожденных это сопряжено с возможными осложнениями, но при серьёзной ситуации разрешается неоднократное переливание;
— инфузионная терапия. Применяется при потере ребёнком большого количества жидкости во время фототерапии. «Непрямой» билирубин не выведется при введении растворов в кровь;
— разжижающие медикаменты применят при сгущении желчи.
Результативный способ лечения — частое питьё и кормление. При этом выведение избыточного билирубина происходит во время опорожнения кишечника.
Профилактика желтухи проводится ещё во время беременности. Для этого будущая мама проходит обследование для исключения у нее факторов риска. Результативным оказывается раннее прикладывание младенца к груди.
Педиатр или неонатолог исследует даже неопасную «желтушку», делает вывод о безопасности малыша после исключения патологий и при контроле содержания билирубина в крови.
Симптомы и виды патологической желтухи
Признаки желтухи проявляются в следующих случаях:
- Образование билирубина в избыточных количествах.
- Нарушение процессов переработки фермента.
- Затруднение выведения из организма.
Эти три случая определяют виды патологической желтухи у детей:
— надпечёночная. При ускоренном расщеплении эритроцитов начинается накопление билирубина, а печень не способна быстро его переработать. Такая желтуха появляется в результате наличия паразитов в крови, сепсиса, брюшного тифа, эндокардита, больших гематом, злокачественных патологий кроветворных тканей;
— подпечёночная. Обусловлена перекрытием желчных протоков камнями или паразитами, что прекращает нормальный отток желчи. Иногда это происходит при сдавливании протоков новообразованиями;
— печёночная. Эта патология вызвана разрушением клеток печени, вследствие чего орган не может поглощать билирубин; процент содержания билирубина в крови возрастает. Печёночная желтуха вызывается чаще всего циррозом печени и гепатитами разных форм.
Изредка встречается ложная желтуха. Этот вид наблюдается у детей от 1 года до 2,5 лет, если они много кушают продуктов с высоким содержанием кератина.
Как лечить патологические желтухи
Полезным мероприятием в борьбе с желтухой остаётся вакцинация. Желтуха, или гепатит А, отступает перед следующими медикаментами:
— «Хаврикс»;
— «Аваксим»;
— «Вакта»;
— «ГЕП-А-ин-ВАК».
Ребёнка можно прививать от гепатита А после достижения им годовалого возраста. Эти прививки необязательны, но медики настоятельно рекомендуют их проводить во избежание серьёзных патологий. Одного укола недостаточно для приобретения стойкого иммунитета, поэтому через год или полгода назначают следующую инъекцию.
Лечат желтуху после определения причин, вызвавших её симптомы. Надпочечную желтуху излечивают путём остановки массового распада эритроцитов. При разрушении печени назначают препараты, восстанавливающие клетки органа. Когда диагностирован вирусный гепатит, пациент принимает противовирусные медикаменты. Подпечёночную желтуху вылечить терапевтическим методом невозможно. В этом случае вопрос решается хирургическим путём.
Лечение желтухи у детей сопровождается назначением диеты, направленной на снижение нагрузки на печень и освобождение желчных протоков. Для этого из рациона исключают:
— бульоны и супы;
— продукты, в которых содержится какао;
— соленья, маринады и консервы;
— копченые и другие мясные деликатесы;
— грибы;
— приправы и специи;
— мороженое и холодные соки, лимонады;
— свежий хлеб, сдоба;
— яйца;
— блюда с бобовыми;
— шпинат, редис, редька;
— кофе и крепкий чай;
— жареные и жирные блюда;
— фрукты с наличием кислинки.
Глядя на этот список, задумываешься, а что же тогда можно.
Разрешены такие продукты:
— каши и макароны;
— овощные;
— любое вареное мясо;
— молочные продукты;
— сливочное и подсолнечное масло;
— хлеб суточной давности;
— сладкие фрукты.
Заметив у малыша признаки желтухи, не начинайте его лечить самостоятельно, обратитесь к врачу. Только педиатр определит степень опасности и причину заболевания. Он проведёт исследования и назначит лечение. Осложнения возникают лишь при нарушении рекомендаций специалиста.