Симптомы гипотиреоза у подростка
Гипотиреоз – это достаточно опасный клинический синдром, который обусловлен недостаточной выработкой определенного вида гормонов щитовидной железой ребенка. За неприятным названием диагноза гипотиреоз скрывается заболевание, которое может повлечь за собой очень опасные и неприятные последствия при несвоевременной диагностики или неправильном лечении. По каким признакам возможно распознать гипотиреоз? Чем чревато развитие этого заболевания и стоит ли бить тревогу?
Содержание
Причины гипотиреоза у детей
В подавляющем большинстве случаев развитие гипотиреоза связано с нарушением уровня тиреотропного гормона. Заболевание может начать развиваться уже с четвертой недели беременности. Его причина, чаще всего, связана с наследственностью. Однако, в некоторых случаях гипотиреоз может стать приобретенной болезнью на фоне определенных факторов.
Факторы развития гипотиреоза:
- Травма гипофиза или щитовидной железы
- Серьезный воспалительный процесс
- Онкологические заболевания.
Для того, чтобы вовремя начать лечение и избежать последствий болезни, необходимо при появлении первых признаков гипотиреоза обратиться за консультацией врача. Он проведет диагностику, чтобы установить точную причину болезни. После этого, опираясь на полученные результаты, будет назначено лечение или поддерживающая терапия. От своевременной и верной диагностики сильно зависит прогноз течения заболевания.
Основные причины гипотиреоза:
- Наследственная предрасположенность
- Аномалии в развитии щитовидной железы
- Негативные условия окружающей среды
- Заболевания щитовидной железы во время беременности
- Перенесенные матерью во время беременности инфекционные заболевания.
Симптомы гипотиреоза у детей
В зависимости от возраста, гипотиреоз у детей проявляет себя различными признаками. Главная задача для окружающих малыша взрослых людей – заметить проявление симптомов и вовремя обратиться за медицинской помощью.
Новорожденные дети, которые питаются материнским молоком, вместе с ним получают достаточное количество тироидных гормонов. Поэтому признаки заболевания начинают появляться не раньше, чем через 3-5 месяцев. К этому моменту изменения, вызванные болезнью могут быть уже необратимы. Однако, существует и такое понятие, как врожденный гипотиреоз у детей, распознать который достаточно проблематично.
Гипотиреоз у детей, симптомы до года:
- Часто ребенок рождается позже срока (от 42 недель беременности)
- Большая масса тела новорожденного малыша
- Малоподвижность, быстрая утомляемость и плохой аппетит
- Отек слизистой оболочки носа, вследствие чего затруднённое дыхание
- Посинение губ при кормлении
- Проблемы с пищеварением – чрезмерно частые колики и вздутия
- Ребенок спит больше обычного, медлителен во время бодрствования
- Нарушение теплообмена тела – температура может опускаться до 35 градусов
- Отставание в физическом и психическом развитии: плохо набирается вес, пальцы рук короткие, а ладонь широкая, шея короткая, отечный язык утолщается и иногда не помещается во рту. Зубы режутся с опозданием. Ребенок не проявляет интереса к игрушкам и прогулкам, происходит задержка речевого развития.
Опасным последствием гипотиреоза является распространенное психическое отклонение – кретинизм.
Гипотиреоз у детей, симптомы. От года до пяти лет:
- Апатичность к окружающему миру и быстрая утомляемость
- Сложности в общении со сверстниками
- Непропорционально развивающееся тело: большое туловище и короткие конечности, отечность лица и облысение, увеличение в размерах внутренних органов
- Отставание в умственном развитии
- Недоразвитость мускулатуры, сердца и половой системы
- Хриплый голос.
Дети в возрасте от пяти-семи лет, страдающие гипотиреозом, внешне выглядят намного младше ровесников. Они могут сильно отставать в психическом плане, что приводит к проблемам с учебой, общением и т.п. Повышенная утомляемость приводит к неактивности и безразличию, замедляется рост костной ткани. Могут выпадать волосы и ногти.
Диагностика гипотиреоза у детей
Врожденный гипотиреоз у детей – довольно опасное заболевание, диагностика которого входит в программу обязательного неонатального скрининга. Сразу после рождения, в возрасте 3-4 дня, у ребенка проводится забор крови для анализа. Если обнаруживается отклонение в уровне гормонов, мама вместе с малышом направляется на консультацию к эндокринологу.
В любом возрасте ребенка обследование на гипотиреоз проводится путем анализа крови. При необходимости врач назначает такие дополнительные исследования, как УЗИ щитовидной железы, cцинтигpaфию и прочие. По их результатам можно установить причину патологии для того, чтобы выбрать оптимальные меры лечения.
Обратите внимание! Чем раньше будет начато лечение ребенка, тем выше шансы на выздоровление или слабее последствия патологии. Поэтому специалисты медицинского центра ДиЛУЧ рекомендуют своевременно проходить плановые диспансеризации и обращаться к врачу.
Чем опасен гипотиреоз?
Тело человека активно растет и развивается вплоть до достижения возраста в 18-20 лет. Все эти годы растут мышцы, внутренние органы и кости. Процессы роста обусловлены работой различных гормонов, в том числе и гормонов щитовидной железы. Недостаток тироксина и трийодтиронина (Т4 и Т3) приводят к тому, что рост происходит с нарушениями. Несвоевременное или неправильное лечение болезни может привести к необратимым последствиям, способным значительно ухудшить качество жизни человека.
Сильнее всего заболевание сказывается на интеллектуальном развитии ребенка, что обусловлено недостаточным количеством йода в организме. Особенно это заметно в том случае, если патология врожденная или приобретена в раннем возрасте. В период школьного возраста это сильно влияет на успеваемость и способность адаптироваться к коллективу.
Не менее опасное последствие болезни – нарушение баланса мышечной, жировой и костной ткани. Чаще всего это проявляется в неконтролируемом наборе веса, что, в свою очередь, приводит к проблемам сердечно-сосудистой системы.
С чем связано ухудшение ситуации с эндемическим зобом в России?
Почему важна йодпрофилактика в эндемичных районах?
Какие существуют виды йодпрофилактики?
В большинстве регионов России в природной окружающей среде содержится недостаточное количество йода. В то же время известно, что йод является необходимым компонентом для синтеза гормонов щитовидной железы. Следовательно, дефицит йода в окружающей природной среде приводит к снижению синтеза тиреоидных гормонов (ТГ), т. е. является причиной снижения функциональной активности щитовидной железы.
Обращает на себя внимание, что компенсаторные возможности щитовидной железы в деле восстановления функции органа в условиях дефицита йода необычайно велики, что позволяет ей успешно адаптироваться к условиям легкого дефицита йода. При этом щитовидная железа лишь незначительно увеличивается в размерах, и функция органа практически не страдает. В условиях выраженного дефицита йода, а также при наличии других струмогенных факторов, усиливающих эффект дефицита йода, компенсаторные механизмы, в том числе и увеличение размеров железы, не в состоянии полностью устранить неблагоприятное воздействие факторов внешней среды. В этом случае у пациента развивается хронический дефицит очень важных для жизни человека ТГ. Данное обстоятельство является причиной формирования целой серии так называемых йоддефицитных заболеваний (ЙДЗ), неблагоприятно влияющих на состояние здоровья и интеллектуальный уровень населения, испытывающих нехватку йода. Спектр ЙДЗ представлен в табл. 1.
Тиреоидные гормоны обладают широким диапазоном действия. Их роль важна в жизнедеятельности человека любого возраста, но особенно велика роль гормонов щитовидной железы в период внутриутробной и ранней постнатальной жизни. Наиболее важным действием ТГ в детском возрасте является анаболический эффект. В отличие от других анаболических гормонов ТГ не только и даже не столько контролируют линейный рост, сколько регулируют процессы дифференцирования тканей. Именно под влиянием ТГ дети не только растут, но и созревают, взрослеют. В период внутриутробной жизни под контролем ТГ осуществляются процессы эмбриогенеза, дифференцируются и созревают практически все органы и системы.
Исключительное действие ТГ оказывают на формирование и созревание мозга. Никакие другие гормоны подобным эффектом не обладают. На ранних этапах внутриутробной жизни под влиянием тиреоидных гормонов закладываются и формируются основные функции мозга. Сроки дифференцирования мозга четко ограничены во времени. Дефицит ТГ на любом из этих этапов приводит к тому, что мозг останавливается в развитии, подвергается дегенеративным изменениям.
Известно, что собственная щитовидная железа будущего ребенка начинает функционировать только с 12-й недели внутриутробной жизни. Однако и на ранних сроках беременности (1-й триместр) потребность в тиреоидных гормонах довольно высока, т. к. на этом этапе развития осуществляются процессы эмбриогенеза. Данный факт свидетельствует о том, что ТГ матери преодолевают фетоплацентарный барьер и принимают самое активное участие в развитии плода, и прежде всего в формировании мозга.
Позже, на 2-м триместре внутриутробной жизни, плод развивается под влиянием сочетанного действия ТГ матери и собственных гормонов. Этот этап является чрезвычайно ответственным в плане формирования функции мозга. Именно в этот период дифференцируются и мигрируют нейроны церебральной коры и базальных ганглиев, таким образом, формируется объем интеллектуальных возможностей человека. На этом же этапе при обязательном участии ТГ дифференцируется улитка и, следовательно, формируется слух. Считают, что дефицит ТГ в эти сроки (начало 2-го триместра) является причиной появления неврологических симптомов, характерных для эндемического кретинизма.
3-й триместр внутриутробной жизни характеризуется достаточно высоким уровнем ТГ. В эти сроки развития активно функционирует щитовидная железа плода. Именно в конце беременности и первые недели постнатальной жизни при непосредственном и обязательном участии ТГ происходит процесс миелинизации нервных волокон, окончательно дифференцируется кора головного мозга, человек приобретает способность к ассоциативному и абстрактному мышлению.
Следовательно, нормальное функционирование щитовидной железы у женщин во время беременности и грудного кормления является важным условием рождения здорового ребенка и нормального его развития (прежде всего — интеллектуального) в дальнейшем. В условиях дефицита ТГ у матери и плода значительно повышается риск рождения неполноценного ребенка.
Наиболее частым проявлением дефицита йода в окружающей среде является наличие зобной эндемии. Зоб в условиях дефицита йода формируется у человека в любом возрасте, наиболее часто — в пубертатном.
В России всегда имели место очаги эндемического зоба. Однако несмотря на широкую распространенность, эндемический зоб в прежние годы не оказывал существенного отрицательного влияния на рост, развитие и состояние здоровья детей России.
В настоящее время ситуация в стране изменилась к худшему. Значительно увеличилось число регионов, эндемичных по зобу. А в регионах, традиционно эндемичных по зобу, растет напряженность зобной эндемии: все большее число детей, и особенно подростков, имеют увеличение размеров щитовидной железы, стали чаще встречаться выраженные формы зоба, узловой зоб, рак щитовидной железы, аутоиммунный тиреоидит.
Можно назвать три причины такого положения. Первая заключается в том, что в последние годы (точнее, в течение последних 20 лет) в стране ликвидирована система, обеспечивающая проведение йодной профилактики. Вторая причина — недостаточное употребление продуктов, содержащих йод: мяса, молока, морской рыбы. Третья причина роста напряженности зобной эндемии — ухудшение экологической обстановки в стране. Известно, что многие факторы внешней среды (помимо дефицита йода) в экологически неблагополучных регионах способствуют ухудшению функциональной активности щитовидной железы и в силу этого оказывают зобогенный эффект. Следовательно, ухудшение экологической обстановки как бы усиливает эффект дефицита йода и, таким образом, создает условия для роста напряженности зобной эндемии.
Совместное влияние этих факторов нередко оказывается настолько значительным, что компенсаторное, иногда даже значительное увеличение размеров щитовидной железы не в состоянии нормализовать ее функцию. При этом постепенно нарастают проявления гипотиреоза, хотя в детском и подростковом возрасте клинически выраженные формы заболевания встречаются крайне редко. В то же время при гормональном обследовании более чем у половины детей и подростков с увеличенной щитовидной железой выявляются признаки так называемого субклинического гипотиреоза: наблюдается тенденция к снижению или низкий уровень Т4, нормальное или несколько повышенные значения Т3 и повышение уровня ТТГ.
При поверхностном осмотре пациенты с субклиническим гипотиреозом производят впечатление здоровых детей. Однако при проведении больших популяционных исследований удается выявить разницу в состоянии здоровья детей, и особенно подростков, с увеличенными и нормальными размерами щитовидной железы. При этом обращает на себя внимание, что дети с зобом имеют худшие показатели физического и полового развития, хуже обучаются в школе, состояние их здоровья по многим показателям хуже: они чаще и тяжелее болеют, чаще имеют хронические заболевания, изменения со стороны сердечно-сосудистой системы, показателей крови и др.
У пациентов с эндемическим зобом старшего возраста также могут выявляться признаки субклинического, а в регионах выраженного дефицита йода — и клинического гипотиреоза. Наибольшую опасность дефицит йода для данной категории лиц представляет из-за угрозы раннего развития атеросклеротических проявлений и кардиоваскулярных нарушений.
У женщин детородного возраста, проживающих в йоддефицитных регионах, на первый план выступают симптомы нарушения репродуктивной функции. Это является причиной частого бесплодия или спонтанных абортов. В случае вынашивания беременности дети этих женщин имеют плохие показатели по шкале Апгар, у них часто выявляются врожденные пороки развития, дети плохо адаптируются в неонатальном периоде, часто погибают в раннем грудном возрасте, имеют трудности при обучении в школе.
Обращает на себя внимание высокая частота врожденного гипотиреоза у детей, матери которых проживают в йоддефицитных регионах. Частота данной патологии в регионах с достаточным уровнем йода составляет в среднем 1:4000 новорожденных. В регионах с выраженным дефицитом йода частота врожденного гипотиреоза, по данным скрининга, может достигать 9-11%. У детей старшего возраста данная патология в этой же местности встречается значительно реже. Это свидетельствует о том, что, во-первых, дети с врожденным гипотиреозом часто погибают в раннем возрасте, во-вторых, в йоддефицитных регионах очень высок процент транзиторного гипотиреоза. Продолжительность данной формы гипотиреоза в большинстве случаев составляет несколько недель, значительно реже — несколько месяцев после рождения. Однако и эта форма гипотиреоза представляет опасность, так как ведет к повреждению коры головного мозга ребенка. При транзиторном гипотиреозе дефицит ТГ имеет место в конце беременности и в первые недели постнатальной жизни, т. е. именно в тот ответственный период формирования ЦНС, когда активно созревает кора головного мозга. Впоследствии функция щитовидной железы восстанавливается, однако нарушения интеллектуального развития остаются на всю жизнь.
Наиболее тяжелым йоддефицитным заболеванием является эндемический кретинизм. В настоящее время не вызывает сомнения факт тесной связи дефицита йода с формированием эндемического кретинизма. Единственная возможность предотвратить рождение подобных детей — введение до беременности, в крайнем случае с первых недель беременности адекватных количеств йода, т. е. необходима хорошо налаженная система йодной профилактики.
Патогенез эндемического кретинизма на современном уровне наших знаний можно представить следующим образом. Выраженный дефицит йода в регионе является причиной снижения функциональной активности щитовидной железы беременной женщины, что приводит к снижению у плода уровня ТГ в чрезвычайно ответственный период внутриутробного развития — в период формирования головного мозга. Клиническими признаками эндемического кретинизма являются: характерное лицо, выраженные нарушения интеллектуального развития, глухонемота (нарушение формирования улитки), спастическая ригидность конечностей (в большей степени проксимальных отделов нижних конечностей), нарушение походки, глазодвигательные нарушения, патология щитовидной железы. Это может быть зоб с субклиническим гипотиреозом или гипоплазия щитовидной железы с клиническим гипотиреозом.
Обращает на себя внимание, что у многих детей, проживающих в йоддефицитных регионах и не имеющих классических признаков эндемического кретинизма, интеллектуальный уровень развития все же оказывается на более низком уровне, чем у детей из регионов с достаточным уровнем йода. При беглом осмотре они производят впечатление вполне здоровых детей. Однако при тщательном обследовании у них выявляются некоторое отставание в психическом развитии и минимальные моторные нарушения. Дети с трудом обучаются в школе, плохо выполняют психомоторные тесты, при специальном неврологическом обследовании у них выявляется легкий спазм и ригидность мышц проксимальных отделов конечностей, среди них чаще встречаются дети с нарушением слуха и речи. В дальнейшем эти пациенты не могут овладеть сложной профессией. В регионах с выраженным дефицитом йода пациенты с легкими психомоторными нарушениями могут составлять значительный слой населения. Это обстоятельство способно оказывать существенное отрицательное влияние на социальное и экономическое развитие данного региона.
Не вызывает сомнения факт тесной связи этих нарушений с дефицитом йода. Так, в регионах с достаточным уровнем йода подобные дети практически не встречаются. В йоддефицитных регионах отмечена значительная разница в психомоторном развитии детей, рожденных от матерей, получающих йод на протяжении всей беременности, по сравнению с детьми от матерей, не проводящих йодную профилактику.
Итак, недостаток йода ухудшает состояние здоровья населения в регионах зобной эндемии. В связи с этим наиболее актуальным вопросом в настоящее время является организация в таких регионах профилактических мероприятий, позволяющих повысить потребление йода населением до физиологического уровня (табл. 2). С этой целью проводится массовая (слепая), групповая и индивидуальная йодная профилактика.
Массовая йодная профилактика предусматривает продажу йодированной соли. Ежедневное употребление такой соли в привычных для пациента количествах (5-10 г) позволяет получать в сутки 150-200 мкг йода. На пути активного внедрения массовой йодной профилактики должны быть решены по крайней мере две задачи: 1) бесперебойное снабжение йоддефицитных регионов йодированной солью хорошего качества и 2) широкая информированность населения этих регионов о необходимости использовать в домашнем хозяйстве только йодированную соль.
Под особым контролем при проведении йодной профилактики должны находиться группы населения с наибольшим риском развития ЙДЗ и наиболее тяжелыми последствиями йодного дефицита: женщины детородного возраста, беременные и кормящие женщины, дети и подростки. Для этих групп населения должна быть организована групповая йодная профилактика, предусматривающая контролируемый прием препаратов, содержащих йод (калия йодид 200). На тот период, когда в йоддефицитном регионе еще не закончен процесс организации массовой и групповой профилактики, необходимо позаботиться о том, чтобы люди были осведомлены о необходимости ежедневного приема йодсодержащих препаратов, т. е. о необходимости проведения индивидуальной йодной профилактики.
Итак, каждый человек, проживающий в йоддефицитных регионах и имеющий нормальные размеры щитовидной железы, должен проводить йодную профилактику, а пациент с увеличенной щитовидной железой — лечение эндемического зоба препаратами, содержащими йод или тироксин. Однако при решении вопроса о характере терапии зоба следует помнить, что и в йоддефицитных регионах, особенно в тех случаях, когда регион экологически загрязнен, помимо эндемического (йоддефицитного) зоба может формироваться аутоиммунный тиреоидит (АИТ). На начальных этапах АИТ характеризуется теми же клиническими признаками, что и эндемический зоб: диффузным увеличением размеров щитовидной железы и клинически эутиреоидным состоянием. Следовательно, до начала терапии, чтобы определиться с тактикой лечения зоба, необходимо провести дифференциальную диагностику эндемического зоба и АИТ. Это требование обусловлено тем, что в лечении АИТ используется только тироксин — йодистые препараты при этом заболевании абсолютно неэффективны, и не исключено, что они могут усиливать процессы аутоагрессии к щитовидной железе.
Целесообразность проведения дифференциальной диагностики этих состояний обусловлена и тем, что в экологически неблагоприятных регионах (крупные промышленные города) доля АИТ в структуре зобной эндемии может достигать очень высоких цифр. В то же время диагностика АИТ в детском и подростковом возрасте представляет определенные трудности. В связи с непродолжительными сроками заболевания АИТ у большинства детей и подростков отсутствуют классические признаки заболевания, характерные для АИТ у взрослых: типичная эхографическая картина и высокий уровень специфических антител в крови. Так, по нашим данным, типичная эхографическая картина, полученная с помощью УЗИ, была лишь у 21% детей и подростков с верифицированным диагнозом АИТ (который подтвержден цитоморфологическим исследованием пунктата щитовидной железы), а специфические антитела в высоком титре были обнаружены лишь у 50% из них. Следовательно, отсутствие у детей и подростков с зобом этих признаков не исключает диагноз АИТ и требует проведения тонкоигольной пункционной биопсии щитовидной железы с цитоморфологическим исследованием пунктата. При исключении АИТ у пациента с зобом, проживающего в йоддефицитном регионе, устанавливают диагноз эндемического (йоддефицитного) зоба и назначают лечение. Долгое время вопрос о принципах лечения эндемического зоба был спорным: что назначать — препараты, содержащие йод, или тироксин. Сегодня установлено, что помимо дефицита йода в генезе эндемического зоба велика роль и других струмогенных факторов. Это позволяет примирить сторонников лечения данного заболевания препаратами йода и тироксином и прийти к единому согласованному решению. Консенсус по профилактике и лечению эндемического зоба был разработан экспертной группой (Э. П. Касаткина, В. А. Петеркова, М. И. Мартынова, Г. А. Мельниченко, А. Г. Герасимов, М. Б. Анциферов, А. П. Андрейченко, Н. Ю. Свириденко, М. В. Велданова) и принят на совещании главных детских эндокринологов субъектов РФ в 1999 г. Суть согласованного решения состоит в том, что при установлении диагноза эндемического зоба всегда начинают лечение с назначения йода. При этом у детей и подростков используют практически физиологические дозы йода (150-200 мкг/сут.). Эта терапия при наличии йоддефицитного зоба, безусловно, патогенетически более оправданна, т. к. способствует, в условиях поступления в щитовидную железу адекватного количества йода, восстановлению ее функции, нормализации уровня ТГ и, следовательно, нормализации размеров органа. Однако в тех случаях, когда в генезе зоба, помимо дефицита йода, играют значительную роль другие струмогенные факторы, препараты йода не в состоянии восстановить функцию щитовидной железы и нормализовать ее размеры. Следовательно, если на фоне лечения препаратами йода щитовидная железа в течение 6 мес. не нормализуется в размерах или не имеет явную тенденцию к нормализации, то необходимо приступить к лечению тироксином. По данным большинства исследователей, на фоне лечения йодсодержащими препаратами нормализация размеров щитовидной железы в течение 6-9 мес. наступает у 50-65% детей и подростков. У остальных пациентов щитовидная железа остается прежних размеров или даже увеличивается. Именно эти пациенты и нуждаются в лечении тироксином.
Для достижения максимальной эффективности лечения очень важно установить дозу тироксина. Начальная доза препарата для лечения эндемического зоба составляет 2,6-3,0 мкг/сут. Затем, под контролем уровня ТТГ в крови, подбирается адекватная доза для длительного лечения. Именно на этих дозах препарата отмечается быстрый терапевтический эффект: у части пациентов (с малым сроком существования и небольшими размерами зоба) щитовидная железа нормализуется в течение ближайших 6 мес. лечения, иногда (большой, длительно существующий зоб) требуется более длительное лечение (до двух лет). В случае неудовлетворительных результатов лечения необходимо проверить адекватность дозы препарата.
При достижении нормальных размеров щитовидной железы, независимо от вида лечения, пациент, если он продолжает проживать в йоддефицитном регионе, переводится на профилактический прием йодсодержащих препаратов. В тех случаях, когда на фоне приема йодсодержащих препаратов возникает рецидив зоба, пациент переводится на лечение тиреоидными препаратами, т. к. в генезе данного зоба, помимо дефицита йода, безусловно, ведущую роль играют другие зобогенные факторы.
В заключение следует отметить, что основной причиной формирования зоба является дефицит йода в окружающей природной среде. В связи с этим в регионах зобной эндемии необходимо в первую очередь определить наличие и тяжесть йодной недостаточности (исследуется медиана йодурии) и приступить к организации массовой и групповой йодной профилактики. Каждый человек, проживающий в подобном регионе, должен знать о необходимости употреблять только йодированную соль, а люди, входящие в группу повышенного риска по йоддефицитным заболеваниям, должны ежедневно употреблять йодсодержащие препараты.
| В любом возрасте | Зоб Субклинический гипотиреоз |
| Женщины детородного возраста | Бесплодие или невынашивание беременности Тяжелое течение беременности Анемия |
| Плод Новорожденный | Высокая перинатальная и младенческая смертность Врожденные пороки развития Врожденный гипотиреоз Кретинизм |
| Дети Подростки | Задержка физического развития Снижение физической и интеллектуальной способности Сложности при обучении в школе Высокий уровень заболеваемости Склонность к хроническим заболеваниям У девочек-подростков нарушение становления репродуктивной системы |
| Взрослые и пожилые люди | Снижение физической и интеллектуальной работоспособности Акселерация атеросклероза |
Вернуться
| Дети с 1 до 2 лет | 50 мкг/сут. |
| Дети 2-6 лет | 100 мкг/сут. |
| Школьники (7-12 лет) Взрослые | 150 мкг/сут. |
| Подростки Беременные Кормящие матери | 200 мкг/сут. |
Вернуться
В большинстве регионов России в природной окружающей среде содержится недостаточное количество йода. В то же время известно, что йод является необходимым компонентом для синтеза гормонов щитовидной железы. Следовательно, дефицит йода в окружающей природной среде приводит к снижению синтеза тиреоидных гормонов (ТГ), т. е. является причиной снижения функциональной активности щитовидной железы.
Обращает на себя внимание, что компенсаторные возможности щитовидной железы в деле восстановления функции органа в условиях дефицита йода необычайно велики, что позволяет ей успешно адаптироваться к условиям легкого дефицита йода. При этом щитовидная железа лишь незначительно увеличивается в размерах, и функция органа практически не страдает. В условиях выраженного дефицита йода, а также при наличии других струмогенных факторов, усиливающих эффект дефицита йода, компенсаторные механизмы, в том числе и увеличение размеров железы, не в состоянии полностью устранить неблагоприятное воздействие факторов внешней среды. В этом случае у пациента развивается хронический дефицит очень важных для жизни человека ТГ. Данное обстоятельство является причиной формирования целой серии так называемых йоддефицитных заболеваний (ЙДЗ), неблагоприятно влияющих на состояние здоровья и интеллектуальный уровень населения, испытывающих нехватку йода. Спектр ЙДЗ представлен в табл. 1.
Тиреоидные гормоны обладают широким диапазоном действия. Их роль важна в жизнедеятельности человека любого возраста, но особенно велика роль гормонов щитовидной железы в период внутриутробной и ранней постнатальной жизни. Наиболее важным действием ТГ в детском возрасте является анаболический эффект. В отличие от других анаболических гормонов ТГ не только и даже не столько контролируют линейный рост, сколько регулируют процессы дифференцирования тканей. Именно под влиянием ТГ дети не только растут, но и созревают, взрослеют. В период внутриутробной жизни под контролем ТГ осуществляются процессы эмбриогенеза, дифференцируются и созревают практически все органы и системы.
Исключительное действие ТГ оказывают на формирование и созревание мозга. Никакие другие гормоны подобным эффектом не обладают. На ранних этапах внутриутробной жизни под влиянием тиреоидных гормонов закладываются и формируются основные функции мозга. Сроки дифференцирования мозга четко ограничены во времени. Дефицит ТГ на любом из этих этапов приводит к тому, что мозг останавливается в развитии, подвергается дегенеративным изменениям.
Известно, что собственная щитовидная железа будущего ребенка начинает функционировать только с 12-й недели внутриутробной жизни. Однако и на ранних сроках беременности (1-й триместр) потребность в тиреоидных гормонах довольно высока, т. к. на этом этапе развития осуществляются процессы эмбриогенеза. Данный факт свидетельствует о том, что ТГ матери преодолевают фетоплацентарный барьер и принимают самое активное участие в развитии плода, и прежде всего в формировании мозга.
Позже, на 2-м триместре внутриутробной жизни, плод развивается под влиянием сочетанного действия ТГ матери и собственных гормонов. Этот этап является чрезвычайно ответственным в плане формирования функции мозга. Именно в этот период дифференцируются и мигрируют нейроны церебральной коры и базальных ганглиев, таким образом, формируется объем интеллектуальных возможностей человека. На этом же этапе при обязательном участии ТГ дифференцируется улитка и, следовательно, формируется слух. Считают, что дефицит ТГ в эти сроки (начало 2-го триместра) является причиной появления неврологических симптомов, характерных для эндемического кретинизма.
3-й триместр внутриутробной жизни характеризуется достаточно высоким уровнем ТГ. В эти сроки развития активно функционирует щитовидная железа плода. Именно в конце беременности и первые недели постнатальной жизни при непосредственном и обязательном участии ТГ происходит процесс миелинизации нервных волокон, окончательно дифференцируется кора головного мозга, человек приобретает способность к ассоциативному и абстрактному мышлению.
Следовательно, нормальное функционирование щитовидной железы у женщин во время беременности и грудного кормления является важным условием рождения здорового ребенка и нормального его развития (прежде всего — интеллектуального) в дальнейшем. В условиях дефицита ТГ у матери и плода значительно повышается риск рождения неполноценного ребенка.
Наиболее частым проявлением дефицита йода в окружающей среде является наличие зобной эндемии. Зоб в условиях дефицита йода формируется у человека в любом возрасте, наиболее часто — в пубертатном.
В России всегда имели место очаги эндемического зоба. Однако несмотря на широкую распространенность, эндемический зоб в прежние годы не оказывал существенного отрицательного влияния на рост, развитие и состояние здоровья детей России.
В настоящее время ситуация в стране изменилась к худшему. Значительно увеличилось число регионов, эндемичных по зобу. А в регионах, традиционно эндемичных по зобу, растет напряженность зобной эндемии: все большее число детей, и особенно подростков, имеют увеличение размеров щитовидной железы, стали чаще встречаться выраженные формы зоба, узловой зоб, рак щитовидной железы, аутоиммунный тиреоидит.
Можно назвать три причины такого положения. Первая заключается в том, что в последние годы (точнее, в течение последних 20 лет) в стране ликвидирована система, обеспечивающая проведение йодной профилактики. Вторая причина — недостаточное употребление продуктов, содержащих йод: мяса, молока, морской рыбы. Третья причина роста напряженности зобной эндемии — ухудшение экологической обстановки в стране. Известно, что многие факторы внешней среды (помимо дефицита йода) в экологически неблагополучных регионах способствуют ухудшению функциональной активности щитовидной железы и в силу этого оказывают зобогенный эффект. Следовательно, ухудшение экологической обстановки как бы усиливает эффект дефицита йода и, таким образом, создает условия для роста напряженности зобной эндемии.
Совместное влияние этих факторов нередко оказывается настолько значительным, что компенсаторное, иногда даже значительное увеличение размеров щитовидной железы не в состоянии нормализовать ее функцию. При этом постепенно нарастают проявления гипотиреоза, хотя в детском и подростковом возрасте клинически выраженные формы заболевания встречаются крайне редко. В то же время при гормональном обследовании более чем у половины детей и подростков с увеличенной щитовидной железой выявляются признаки так называемого субклинического гипотиреоза: наблюдается тенденция к снижению или низкий уровень Т4, нормальное или несколько повышенные значения Т3 и повышение уровня ТТГ.
При поверхностном осмотре пациенты с субклиническим гипотиреозом производят впечатление здоровых детей. Однако при проведении больших популяционных исследований удается выявить разницу в состоянии здоровья детей, и особенно подростков, с увеличенными и нормальными размерами щитовидной железы. При этом обращает на себя внимание, что дети с зобом имеют худшие показатели физического и полового развития, хуже обучаются в школе, состояние их здоровья по многим показателям хуже: они чаще и тяжелее болеют, чаще имеют хронические заболевания, изменения со стороны сердечно-сосудистой системы, показателей крови и др.
У пациентов с эндемическим зобом старшего возраста также могут выявляться признаки субклинического, а в регионах выраженного дефицита йода — и клинического гипотиреоза. Наибольшую опасность дефицит йода для данной категории лиц представляет из-за угрозы раннего развития атеросклеротических проявлений и кардиоваскулярных нарушений.
У женщин детородного возраста, проживающих в йоддефицитных регионах, на первый план выступают симптомы нарушения репродуктивной функции. Это является причиной частого бесплодия или спонтанных абортов. В случае вынашивания беременности дети этих женщин имеют плохие показатели по шкале Апгар, у них часто выявляются врожденные пороки развития, дети плохо адаптируются в неонатальном периоде, часто погибают в раннем грудном возрасте, имеют трудности при обучении в школе.
Обращает на себя внимание высокая частота врожденного гипотиреоза у детей, матери которых проживают в йоддефицитных регионах. Частота данной патологии в регионах с достаточным уровнем йода составляет в среднем 1:4000 новорожденных. В регионах с выраженным дефицитом йода частота врожденного гипотиреоза, по данным скрининга, может достигать 9-11%. У детей старшего возраста данная патология в этой же местности встречается значительно реже. Это свидетельствует о том, что, во-первых, дети с врожденным гипотиреозом часто погибают в раннем возрасте, во-вторых, в йоддефицитных регионах очень высок процент транзиторного гипотиреоза. Продолжительность данной формы гипотиреоза в большинстве случаев составляет несколько недель, значительно реже — несколько месяцев после рождения. Однако и эта форма гипотиреоза представляет опасность, так как ведет к повреждению коры головного мозга ребенка. При транзиторном гипотиреозе дефицит ТГ имеет место в конце беременности и в первые недели постнатальной жизни, т. е. именно в тот ответственный период формирования ЦНС, когда активно созревает кора головного мозга. Впоследствии функция щитовидной железы восстанавливается, однако нарушения интеллектуального развития остаются на всю жизнь.
Наиболее тяжелым йоддефицитным заболеванием является эндемический кретинизм. В настоящее время не вызывает сомнения факт тесной связи дефицита йода с формированием эндемического кретинизма. Единственная возможность предотвратить рождение подобных детей — введение до беременности, в крайнем случае с первых недель беременности адекватных количеств йода, т. е. необходима хорошо налаженная система йодной профилактики.
Патогенез эндемического кретинизма на современном уровне наших знаний можно представить следующим образом. Выраженный дефицит йода в регионе является причиной снижения функциональной активности щитовидной железы беременной женщины, что приводит к снижению у плода уровня ТГ в чрезвычайно ответственный период внутриутробного развития — в период формирования головного мозга. Клиническими признаками эндемического кретинизма являются: характерное лицо, выраженные нарушения интеллектуального развития, глухонемота (нарушение формирования улитки), спастическая ригидность конечностей (в большей степени проксимальных отделов нижних конечностей), нарушение походки, глазодвигательные нарушения, патология щитовидной железы. Это может быть зоб с субклиническим гипотиреозом или гипоплазия щитовидной железы с клиническим гипотиреозом.
Обращает на себя внимание, что у многих детей, проживающих в йоддефицитных регионах и не имеющих классических признаков эндемического кретинизма, интеллектуальный уровень развития все же оказывается на более низком уровне, чем у детей из регионов с достаточным уровнем йода. При беглом осмотре они производят впечатление вполне здоровых детей. Однако при тщательном обследовании у них выявляются некоторое отставание в психическом развитии и минимальные моторные нарушения. Дети с трудом обучаются в школе, плохо выполняют психомоторные тесты, при специальном неврологическом обследовании у них выявляется легкий спазм и ригидность мышц проксимальных отделов конечностей, среди них чаще встречаются дети с нарушением слуха и речи. В дальнейшем эти пациенты не могут овладеть сложной профессией. В регионах с выраженным дефицитом йода пациенты с легкими психомоторными нарушениями могут составлять значительный слой населения. Это обстоятельство способно оказывать существенное отрицательное влияние на социальное и экономическое развитие данного региона.
Не вызывает сомнения факт тесной связи этих нарушений с дефицитом йода. Так, в регионах с достаточным уровнем йода подобные дети практически не встречаются. В йоддефицитных регионах отмечена значительная разница в психомоторном развитии детей, рожденных от матерей, получающих йод на протяжении всей беременности, по сравнению с детьми от матерей, не проводящих йодную профилактику.
Итак, недостаток йода ухудшает состояние здоровья населения в регионах зобной эндемии. В связи с этим наиболее актуальным вопросом в настоящее время является организация в таких регионах профилактических мероприятий, позволяющих повысить потребление йода населением до физиологического уровня (табл. 2). С этой целью проводится массовая (слепая), групповая и индивидуальная йодная профилактика.
Массовая йодная профилактика предусматривает продажу йодированной соли. Ежедневное употребление такой соли в привычных для пациента количествах (5-10 г) позволяет получать в сутки 150-200 мкг йода. На пути активного внедрения массовой йодной профилактики должны быть решены по крайней мере две задачи: 1) бесперебойное снабжение йоддефицитных регионов йодированной солью хорошего качества и 2) широкая информированность населения этих регионов о необходимости использовать в домашнем хозяйстве только йодированную соль.
Под особым контролем при проведении йодной профилактики должны находиться группы населения с наибольшим риском развития ЙДЗ и наиболее тяжелыми последствиями йодного дефицита: женщины детородного возраста, беременные и кормящие женщины, дети и подростки. Для этих групп населения должна быть организована групповая йодная профилактика, предусматривающая контролируемый прием препаратов, содержащих йод (калия йодид 200). На тот период, когда в йоддефицитном регионе еще не закончен процесс организации массовой и групповой профилактики, необходимо позаботиться о том, чтобы люди были осведомлены о необходимости ежедневного приема йодсодержащих препаратов, т. е. о необходимости проведения индивидуальной йодной профилактики.
Итак, каждый человек, проживающий в йоддефицитных регионах и имеющий нормальные размеры щитовидной железы, должен проводить йодную профилактику, а пациент с увеличенной щитовидной железой — лечение эндемического зоба препаратами, содержащими йод или тироксин. Однако при решении вопроса о характере терапии зоба следует помнить, что и в йоддефицитных регионах, особенно в тех случаях, когда регион экологически загрязнен, помимо эндемического (йоддефицитного) зоба может формироваться аутоиммунный тиреоидит (АИТ). На начальных этапах АИТ характеризуется теми же клиническими признаками, что и эндемический зоб: диффузным увеличением размеров щитовидной железы и клинически эутиреоидным состоянием. Следовательно, до начала терапии, чтобы определиться с тактикой лечения зоба, необходимо провести дифференциальную диагностику эндемического зоба и АИТ. Это требование обусловлено тем, что в лечении АИТ используется только тироксин — йодистые препараты при этом заболевании абсолютно неэффективны, и не исключено, что они могут усиливать процессы аутоагрессии к щитовидной железе.
Целесообразность проведения дифференциальной диагностики этих состояний обусловлена и тем, что в экологически неблагоприятных регионах (крупные промышленные города) доля АИТ в структуре зобной эндемии может достигать очень высоких цифр. В то же время диагностика АИТ в детском и подростковом возрасте представляет определенные трудности. В связи с непродолжительными сроками заболевания АИТ у большинства детей и подростков отсутствуют классические признаки заболевания, характерные для АИТ у взрослых: типичная эхографическая картина и высокий уровень специфических антител в крови. Так, по нашим данным, типичная эхографическая картина, полученная с помощью УЗИ, была лишь у 21% детей и подростков с верифицированным диагнозом АИТ (который подтвержден цитоморфологическим исследованием пунктата щитовидной железы), а специфические антитела в высоком титре были обнаружены лишь у 50% из них. Следовательно, отсутствие у детей и подростков с зобом этих признаков не исключает диагноз АИТ и требует проведения тонкоигольной пункционной биопсии щитовидной железы с цитоморфологическим исследованием пунктата. При исключении АИТ у пациента с зобом, проживающего в йоддефицитном регионе, устанавливают диагноз эндемического (йоддефицитного) зоба и назначают лечение. Долгое время вопрос о принципах лечения эндемического зоба был спорным: что назначать — препараты, содержащие йод, или тироксин. Сегодня установлено, что помимо дефицита йода в генезе эндемического зоба велика роль и других струмогенных факторов. Это позволяет примирить сторонников лечения данного заболевания препаратами йода и тироксином и прийти к единому согласованному решению. Консенсус по профилактике и лечению эндемического зоба был разработан экспертной группой (Э. П. Касаткина, В. А. Петеркова, М. И. Мартынова, Г. А. Мельниченко, А. Г. Герасимов, М. Б. Анциферов, А. П. Андрейченко, Н. Ю. Свириденко, М. В. Велданова) и принят на совещании главных детских эндокринологов субъектов РФ в 1999 г. Суть согласованного решения состоит в том, что при установлении диагноза эндемического зоба всегда начинают лечение с назначения йода. При этом у детей и подростков используют практически физиологические дозы йода (150-200 мкг/сут.). Эта терапия при наличии йоддефицитного зоба, безусловно, патогенетически более оправданна, т. к. способствует, в условиях поступления в щитовидную железу адекватного количества йода, восстановлению ее функции, нормализации уровня ТГ и, следовательно, нормализации размеров органа. Однако в тех случаях, когда в генезе зоба, помимо дефицита йода, играют значительную роль другие струмогенные факторы, препараты йода не в состоянии восстановить функцию щитовидной железы и нормализовать ее размеры. Следовательно, если на фоне лечения препаратами йода щитовидная железа в течение 6 мес. не нормализуется в размерах или не имеет явную тенденцию к нормализации, то необходимо приступить к лечению тироксином. По данным большинства исследователей, на фоне лечения йодсодержащими препаратами нормализация размеров щитовидной железы в течение 6-9 мес. наступает у 50-65% детей и подростков. У остальных пациентов щитовидная железа остается прежних размеров или даже увеличивается. Именно эти пациенты и нуждаются в лечении тироксином.
Для достижения максимальной эффективности лечения очень важно установить дозу тироксина. Начальная доза препарата для лечения эндемического зоба составляет 2,6-3,0 мкг/сут. Затем, под контролем уровня ТТГ в крови, подбирается адекватная доза для длительного лечения. Именно на этих дозах препарата отмечается быстрый терапевтический эффект: у части пациентов (с малым сроком существования и небольшими размерами зоба) щитовидная железа нормализуется в течение ближайших 6 мес. лечения, иногда (большой, длительно существующий зоб) требуется более длительное лечение (до двух лет). В случае неудовлетворительных результатов лечения необходимо проверить адекватность дозы препарата.
При достижении нормальных размеров щитовидной железы, независимо от вида лечения, пациент, если он продолжает проживать в йоддефицитном регионе, переводится на профилактический прием йодсодержащих препаратов. В тех случаях, когда на фоне приема йодсодержащих препаратов возникает рецидив зоба, пациент переводится на лечение тиреоидными препаратами, т. к. в генезе данного зоба, помимо дефицита йода, безусловно, ведущую роль играют другие зобогенные факторы.
В заключение следует отметить, что основной причиной формирования зоба является дефицит йода в окружающей природной среде. В связи с этим в регионах зобной эндемии необходимо в первую очередь определить наличие и тяжесть йодной недостаточности (исследуется медиана йодурии) и приступить к организации массовой и групповой йодной профилактики. Каждый человек, проживающий в подобном регионе, должен знать о необходимости употреблять только йодированную соль, а люди, входящие в группу повышенного риска по йоддефицитным заболеваниям, должны ежедневно употреблять йодсодержащие препараты.
|
В любом возрасте |
Зоб Субклинический гипотиреоз |
|
Женщины детородного возраста |
Бесплодие или невынашивание беременности Тяжелое течение беременности Анемия |
|
Плод Новорожденный |
Высокая перинатальная и младенческая смертность Врожденные пороки развития Врожденный гипотиреоз Кретинизм |
|
Дети Подростки |
Задержка физического развития Снижение физической и интеллектуальной способности Сложности при обучении в школе Высокий уровень заболеваемости Склонность к хроническим заболеваниям У девочек-подростков нарушение становления репродуктивной системы |
|
Взрослые и пожилые люди |
Снижение физической и интеллектуальной работоспособности Акселерация атеросклероза |
Вернуться
|
Дети с 1 до 2 лет |
50 мкг/сут. |
|
Дети 2-6 лет |
100 мкг/сут. |
|
Школьники (7-12 лет) Взрослые |
150 мкг/сут. |
|
Подростки Беременные Кормящие матери |
200 мкг/сут. |
Вернуться

Щитовидная железа – орган, без которого невозможно нормальное развитие ребенка. Вырабатываемые ей гормоны влияют на формирование умственных способностей, работу кишечника, сердца, кроветворение, поддержание иммунитета, нужной температуры тела и веса.
Дыхательная и будущая репродуктивная функции, сон и формирование скелета также зависят от функционирования этого органа. Если у ребенка любого возраста увеличена щитовидная железа, то это приводит к серьезным изменениям в его здоровье. Состоит железа из правой доли, которая всегда чуть больше левой, и перешейка. Располагается впереди на гортани. У детей лежит непосредственно на щитовидном хряще. Орган относится к эндокринной системе человека.
Почему увеличивается щитовидная железа.
Увеличение щитовидной железы (ЩЖ) – это изменение ее размеров, массы, объема. Среди эндокринных детских заболеваний именно дисфункция щитовидки занимает первое место. Главная причина – недостаточное поступление йода в организм ребенка во время беременности и после рождения. Самыми опасными считаются период внутриутробного развития и первые годы жизни ребенка. Профилактика йододефицита ставится в разряд государственных задач – от нее страдают 60% территории Беларуси.
Причинами разрастания ЩЖ являются:
– недостаток йода – щитовидная железа увеличивается, чтобы выработать побольше гормонов;
– отсутствие систематической профилактики йододефицита в проблемных регионах;
– плохая экологическая обстановка – сильно страдают дети в промышленных городах;
– наследственность;
– неправильное питание ребенка и стрессы.
У девочек ЩЖ увеличивается чаще, чем у мальчиков.
Степень увеличения щитовидной железы и ее масса.
Любой рост ЩЖ называется зобом. Прощупывая железу при обследовании и оценивая ее визуально, эндокринолог делает вывод о степени разрастания:
0 – изменение размеров при пальпации не выявляется, железа здорова
I – визуальных изменений пока нет, но при пальпации диагностируется увеличение
II – увеличенная щитовидная железа визуально заметна при откинутой назад голове
III – изменение в размерах видно при неоткинутой голове
IV и V – железа очень сильно увеличена и меняет контуры шеи
Нормальная масса щитовидной железы у детей разного возраста:
Возраст. Средняя масса, г:
Новорожденный 1,5
1 месяц 1,4
6 месяцев 2,0
1 год 2,6
2 года 3,9
4 года 5,3
10 лет 9,6
14-18 лет 14,2
Максимально активной щитовидная железа становится у детей 5-7 лет и в период полового созревания, так как он является мощным стрессом для подростка. В этот период ЩЖ особенно сильно увеличивается у девочек.
Общие симптомы разрастания щитовидной железы.
Существует несколько заболеваний ЩЖ, при которых происходит ее увеличение. Каждое из них имеет свои признаки. При этом выделяется ряд общих симптомов, сигнализирующих о неполадках в детском организме:
– температура тела становится либо повышенной, либо пониженной;
– сбои в пищеварении – запоры, метеоризм, усиленная перистальтика, диарея;
– нарушения сна – ребенок мало спит, становится раздраженным. Для сна может требоваться слишком много времени (до 12-ти часов) при сохраняющейся постоянной вялости;
– колебания веса – так как ЩЖ регулирует обменные процессы, то ребенок может либо похудеть, либо сильно поправиться;
– одышка, отечность;
– визуально заметный рост щитовидки на поздних стадиях;
– дети школьного возраста отстают в учебе, им бывает сложно сконцентрироваться на выполнении заданий.
Признаки увеличения ЩЖ распознаются не сразу и часто приписываются другим заболеваниям. Если у ребенка все же замечены какие-либо изменения, то необходимо как можно скорее обратиться к эндокринологу.
Детские заболевания щитовидной железы
Увеличение ЩЖ у ребенка происходит из-за снижения или роста выработки гормонов, инфекционных заболеваний, травм, наличия опухолей. Детские болезни щитовидной железы – гипотиреоз, гипертиреоз, тиреоидит, базедова болезнь, узлы и опухоли.
Гипотиреоз.
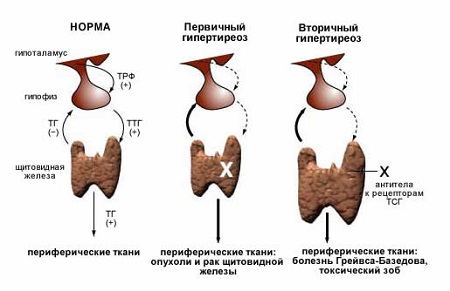
Проявляется в пониженной выработке железой гормонов. При дефиците йода размер ЩЖ увеличивается, чтобы компенсировать их недостаток. Первичный гипотиреоз связан с нарушениями в самой железе. Бывает врожденным и приобретенным. Если ребенок рождается с пониженной функцией ЩЖ, то ему ставится диагноз кретинизм. Заболевание обнаруживается у одного малыша из 4000, при этом девочки подвержены ему в 2 раза чаще мальчиков. Вторичный гипотиреоз возникает из-за нарушений в гипофизе или гипоталамусе.
Ребенок в любом возрасте становится плаксивым, малоподвижным, отечным, сонливым, депрессивным. Происходит увеличение веса, появляются запоры, кожа бледнеет, волосы тускнеют и начинают ломаться. Дети до 6-ти лет теряют интерес к играм, обучение простым вещам дается с трудом. Школьники при гипотиреозе отстают в учебе, спорте, они заторможены, малообщительны, имеют плохую память. Половое созревание наступает позже, у девочек-подростков возникают проблемы с менструальным циклом.
Гипертиреоз.
Наблюдается повышенное выделение гормонов. Болезнь чаще всего диагностируется у детей от 3-х до 12-ти лет. Врожденный гипертиреоз присутствует лишь у одного ребенка из 30 000, при этом зависимость от пола не обнаружена. Заболевание возникает во время беременности, если будущая мама страдает базедовой болезнью.
У новорожденного гипертиреоз изначально проявляется пониженным весом и ростом, иногда дети рождаются недоношенными. Младенец очень подвижный, возбудимый, у него часто бывают поносы, он обильно потеет, плохо набирает вес. Материнские гормоны через некоторое время самостоятельно выводятся из организма ребенка, поэтому эти признаки ярче всего проявляются на первых неделях жизни малыша.
У детей дошкольного и школьного возраста при гипертиреозе наблюдается ускоренный обмен веществ, повышенные активность, потливость. Настроение и вес очень нестабильны, сон плохой, давление повышено. Ребенок мало спит, поэтому со временем появляется нервное истощение и повышенная утомляемость. В пубертатном периоде у девочек сбивается менструальный цикл. Возможно развитие тиреотоксикоза – гормональной интоксикации.
Тиреоидит.
Воспалительные процессы ЩЖ, которые возникают из-за бактериальных и вирусных инфекций, паразитов, травм, отравлений, аутоиммунных сбоев – тиреоидит Хашимото. Это заболевание может начаться из-за хронического тонзиллита. Обычно встречается у подростков и в 60% случаев, обуславливается генетической предрасположенностью. Девочки болеют в 5 раз чаще. Организм начинает вырабатывать антитела к клеткам щитовидки. Сначала диагностируется гипертиреоз, потом гипотиреоз.
Первый признак заболевания – снижение успеваемости и остановка физического роста. Остальные симптомы характерны для гипер- и гипофункции ЩЖ.
Базедова болезнь.
Тоже относится к аутоиммунным заболеваниям. В группу риска попадают подростки 10-15 лет, причем девочки болеют в 8 раз чаще. Отмечаются перепады настроения, утомляемость, раздражительность. Со временем выпучиваются глаза и разрастается зоб, начинаются проблемы с сердцем.
Узлы и опухоли.
Увеличенная щитовидная железа может содержать участки с другой структурой или плотностью. Их природа бывает добро- и злокачественной. Симптомом могут стать затруднения при глотании и так называемый «ком в горле”. Все новообразования находятся под постоянным контролем.
Диагностика и лечение.
Чем раньше выявлено увеличение щитовидной железы, тем успешнее будет ее лечение. Если не предпринять необходимых мер, то заболевание может привести к тяжелейшим последствиям.
Диагностика изменений ЩЖ заключается в осмотре ребенка эндокринологом, сборе информации и жалоб от родителей, пальпации железы. Назначаются анализы на уровень гормонов (ТТГ), количество йода в крови, делается УЗИ, МРТ, при необходимости биопсия. Обобщенные данные позволяют определить причину изменения формы, массы и объема ЩЖ, а также степень увеличения. Для новорожденных предусмотрено выявление гипотиреоза в роддоме, ведь уровень развития ребенка зависит от того, насколько быстро обнаружится гормональная гипофункция. Распознав заболевание в возрасте до 1 месяца, ребенку можно обеспечить нормальное умственное и физическое развитие.
Первоочередное значение при лечении придается препаратам с йодом. Доза и схема приема определяется только врачом на основе собранной информации и проведенных анализов. Используются следующие методы:
Гипотиреоз – назначаются препараты, поднимающие уровень гормонов до необходимого уровня.
Гипертиреоз – выписываются лекарства, подавляющие деятельность ЩЖ. Врожденная гиперфункция щитовидки, обусловленная болезнью будущей мамы во время беременности, не лечится. Материнские гормоны просто уходят из организма новорожденного либо их активность подавляется временным приемом лекарств.
Базедова болезнь – нетяжелая форма лечится в домашних условиях, при средней и тяжелой ребенок госпитализируется.
При сильном увеличении щитовидки возможно удаление ее части.
Щитовидная железа – это орган, без нормального функционирования которого невозможно полноценное развитие ребенка любого возраста. Слабоумие, задержка развития, плохая успеваемость, проблемы с сердцем, костями и будущим деторождением, нервозность, лишний вес – к этому приводят болезни щитовидной железы. Оно вызывается многими причинами, но главная из них – недостаток йода.
Для выявления проблем необходимо внимательно следить за поведением ребенка и ежегодно посещать эндокринолога. Чем раньше будет выявлены отклонения, тем эффективнее пройдет лечение. Самолечение и затягивание с визитом ко врачу – самая большая ошибка родителей.
Обязательной является профилактика йододефицита. Помимо содержащих йод продуктов – морепродукты, молоко, мясо, гречка, овощи, яйца, зелень – нормальное функционирование щитовидной железы обеспечат специальные йодосодержащие витаминные комплексы.
Назначить их может только врач!
УЗ «1-я городская детская поликлиника».