Риносинусит острый
Риносинусит – это заболевание ЛОР-органов, которое характеризуется образованием воспалительного процесса слизистой оболочки носа и одной или нескольких придаточных пазух. Пазухи сообщаются друг с другом и с носовыми ходами каналами, которые при риносинусите отекают и воспаляются. В результате образуется слизь, которая приводит к накоплению гноя и, как следствие, к затруднению дыхания.
В чем заключаются основные особенности риносинусита у детей? Какие существуют стадии заболевания? Как правильно его диагностировать, и в чем его опасность?
Содержание
- Особенности заболевания
- Симптомы и степени тяжести заболевания
- Диагностика заболевания
- Чем опасен риносинусит у детей?
- Введение
- Патогенез РС
- Диагностика острого РС
- Основные принципы лечения острого РС
- Комплексный фитопрепарат Синупрет® в терапии острого РС
- Список использованной литературы
- Актуальность проблемы
- Цели и принципы этиопатогенетического лечения при ОР
- Потенциал фитотерапии в лечении пациентов с ОР. Синупрет®
- Доказательная база клинической эффективности
- Список использованной литературы
- Виды риносинусита
- Факторы, предрасполагающие к развитию риносинусита
- Причины развития риносинусита
- Механизм развития
- Cимптомы риносинусита
- Диагноз и рекомендуемые клинические исследования
- Лабораторные методы исследования
- Инструментальные методы исследования
- Дифференциальный диагноз
- Общие принципы лечения
- Прогноз
Особенности заболевания
Прежде всего, стоит отметить, что диагностикой риносинусита, как и любого другого заболевания, должен заниматься квалифицированный врач. Он назначает необходимые обследования и проводит анализы, выявляет причину воспаления и лишь после этого назначает лечение. При своевременном грамотном лечении риносинусит проходит полностью без серьезных последствий.
На начальных стадиях заболевание сопровождается отеком и обильными выделениями и носа, затруднениями дыхания. На следующих стадиях риносинусита синус может оказаться перекрыт полностью. Это приводит к накапливанию жидкости и появлению бактериальной инфекции.
Основные особенности риносинусита у детей заключаются в следующем:
- Часть синусов развивается у малышей лишь к трем годам, поэтому до достижения этого возраста болезнь особенно опасна
- Маленькие дети не могут объяснить, какой именно дискомфорт испытывают, поэтому диагностика заболевания может занимать много времени
- Детский иммунитет еще недостаточно развит и уязвим.
Симптомы и степени тяжести заболевания
Существует несколько разновидностей риносинусита, каждая из которых характеризуется собственными симптомами. Основные из них: катаральный и гнойный. Катаральный риносинусит достаточно легко перепутать с обыкновенным насморком, а гнойный у детей может сопровождаться сильной головной болью.
Основная особенность острого риносинусита заключается в его очень быстром развитии. Воспалительный процесс из полости носа проникает в пазухи из-за физиологических особенностей строения детского организма. При развитии заболевания слизистые оболочки отекают, что сильно затрудняет носовое дыхание. При этом происходит активное выделение слизи, порой гнойного характера. Эти симптомы способствуют ухудшению обоняния, качества сна и общего состояния здоровья ребенка.
В зависимости от того, какая именно форма риносинусита вызывает неприятные ощущения, признаки делятся на несколько групп:
- Фронтит. Появляется боль при прощупывании области лба, переносицы и надбровных дуг
- Сфеноидит. Проявляется в виде неприятных ощущений в затылочной области головы. Появляется ярко выраженная головная боль, которая усиливается при резких движениях.
- Гнойный риносинусит. Сопровождается признаками интоксикации – сильно повышенной температурой тела, потливостью, слабостью.
При хронических формах патологии ребенок постоянно испытывает сложности при дыхании носом, у него ухудшается обоняние и слух, голос становится более глухим.
Что касается тяжести протекания болезни, существует три стадии риносинусита. Симптомы риносинусита у детей:
- Легка стадия: сопровождается небольшим повышением температуры тела (до 37.5 градусов), симптомы болезни выражены слабо.
- Среднетяжелая: появляется боль при касании к области лба и щек, сильная непрекращающаяся головная боль, повышение температуры до 37.5 градусов. Эта стадия заболевания достаточно неприятна, однако, не сопровождается осложениями.
- Тяжелая: появляется визуально заметный отек в зоне щек и глаз, ребенок жалуется на повышенную слабость и мигрень. Температура повышается выше 38 градусов. Накапливание жидкости приводит к бактериальной инфекции, и появляются осложнения.
Диагностика заболевания
Как уже сказано выше, риносинусит – достаточно опасное заболевание, последствия которого могут принести массу неприятностей для здоровья ребенка. Поэтому проводить диагностику патологии должен врач-отоларинголог.
Первоначальная диагностика риносинусита состоит из составления общей картины состояния ребенка. Оно включает в себя:
- Беседу с родителями, во время которой выясняется срок появления симптомов болезни, наличие предшествующих простудных заболеваний
- Опрос ребенка с целью выяснения признаков болезни
- Общий осмотр: измерение температуры тела, прощупывание области лица
- Осмотр полости носа, определение цвета слизистой
- Эндоскопический осмотр на предмет полипов
- При необходимости назначаются ультразвуковые исследования или рентген.
В случае выявления тяжелой стадии заболевания, врач принимает решение отправить ребенка в стационар.
Чем опасен риносинусит у детей?
Очень распространенная ошибка родителей заключается в том, что признаки риносинусита, особенно на ранних стадиях, принимаются, как обычный насморк. Болезни не уделяется должное внимание. Несвоевременное или вовсе отсутствующее лечение может привести к развитию хронической формы болезни. И острый риносинусит у детей может доставить массу неприятностей.
Воспаление из области проходов носа переходит на мягкие ткани лица или дыхательные пути, тем самым провоцируя возникновение пневмонии и бронхита. Частое последствие риносинусита – отит.
Гнойный риносинусит у ребенка часто вызывает неприятные болезни глаз. Если воспаление игнорируется и на том этапе, когда гной уже попадает в область около глаз, возможна полная потеря зрения, заражение крови и даже летальный исход.
Как и любое другое воспалительное заболевание, риносинусит требует незамедлительного грамотного лечения. Поэтому при обнаружении первых признаков болезни специалисты лечебно-диагностического центра «ДиЛУЧ» рекомендую пройти необходимое обследование для выяснения причин и лечить заболевание на той стадии, когда последствия еще возможно исключить.
УДК 616.211-002.153/154+616.216-002
Введение
Острые респираторные вирусные инфекции (ОРВИ) — без преувеличения, самые распространенные из всех заболеваний человека. Дети в среднем переносят ОРВИ 3–8 раз, взрослые — до 4 раз в год. Если просуммировать продолжительность ОРВИ в течение всей человеческой жизни, получится, что в этом состоянии человек проводит в целом около 6 лет (Кривопустов С.П., 2009). В большинстве случаев основным клиническим симптомом ОРВИ является ринит. Однако зачастую при этом в патологический процесс вовлекается не только слизистая оболочка носовой полости. Согласно результатам, полученным при проведении компьютерной и магнитно-резонансной томографии, в 90% случаев у пациентов с ОРВИ выявляют также катаральное воспаление слизистой оболочки придаточных пазух носа в виде их отечности, застоя секрета. В связи с этим в последнее время в зарубежных и отечественных источниках используется термин «острый риносинусит» (РС) (Кривопустов С.П., 2009; Петрова Л.Г., 2013).
Патогенез РС
При ОРВИ вследствие размножения вирусных агентов в клетках слизистой оболочки полости носа и последующей гибели клеток с выходом вирусных частиц происходит высвобождение медиаторов воспаления, запускающих традиционный иммуновоспалительный каскад. Системное действие провоспалительных цитокинов (интерлейкин-1 и -6, фактор некроза опухоли-α и др.), а также прямое влияние вирусов способствуют развитию общих типичных симптомов ОРВИ: недомогание, повышение температуры тела, головная боль (Кунельская Н.Л. и соавт., 2012).
Локальный процесс в слизистой оболочке полости носа и его придаточных пазух, сочетающий в себе как инфекционный, так и местновоспалительный компонент, приводит к расширению капилляров и повышению проницаемости их стенки, транссудации плазмы в интерстициальное пространство, развитию отечности слизистой оболочки носовой полости. При этом в процесс вовлекаются и секреторные клетки, наблюдается гиперсекреция вязкой слизи. Из-за дисфункции трансмембранных ионных каналов (в частности нарушения транспорта ионов хлора) изменяется состав, реологические и биологические качества жидкости, покрывающей дыхательные пути (Trout L. et al., 1998; цит. по: Virgin F. et al., 2011). Вследствие дегидратации страдает мукоцилиарный аппарат, нарушается мукоцилиарный клиренс. За счет снижения эвакуационной функции реснитчатого эпителия увеличивается время контакта микробных патогенов с и без того скомпрометированной слизистой оболочкой полости носа и синусов, что создает благоприятные условия для присоединения бактериальной инфекции (Кунельская Н.Л. и соавт., 2012).
Отечность слизистой оболочки в области соустий придаточных пазух носа создает условия для нарушения естественного дренажа синусов, провоцируя застой секрета, и ухудшает их аэрацию. Отек при остром воспалении может быть выражен настолько значительно, что практически вся полость окажется заполненной отечными подушкообразными образованиями из утолщенной слизистой оболочки синусов (Лопатин А.С., Свистушкин В.М., 2008; Кунельская Н.Л. и соавт., 2012).
Помимо этого, вышеуказанные факторы способствуют снижению местного иммунитета в носовой полости и придаточных пазухах носа, за счет чего как при вирусном, так и при бактериальном остром РС часто поражаются не одна, а несколько придаточных пазух носа (Кривопустов С.П., 2009).
Диагностика острого РС
Согласно Европейским рекомендациям по ведению пациентов с РС и назальными полипами (European position paper on rhinosinusitis and nasal polyps — EPOS) 2012 г., в которых именно положения о РС подверглись значительному пересмотру по сравнению с более ранними рекомендациями 2007 г., острый РС у взрослых пациентов представляет собой острое воспаление слизистой оболочки полости носа и придаточных пазух (появившееся внезапно и продолжающееся ≤12 сут), характеризующееся наличием ≥2 из нижеприведенных симптомов:
- обязательные признаки — заложенность носа или наличие выделений из носа или по задней стенке глотки;
- дополнительные признаки — боль или давление в области лица и гипосмия или аносмия (Fokkens W.J. et al., 2012; цит. по: Свистушкин В.М. и соавт., 2012).
Более подробные критерии диагностики РС предложены в 2012 г. Американским обществом по инфекционным болезням (Infectious Diseases Society of America — IDSA) в Руководстве по ведению взрослых и детей с острым бактериальным РС. Для установления диагноза достаточно наличия у пациента ≥2 основных или 1 основного и ≥2 дополнительных симптомов (табл. 1).
Таблица 1 Общепринятые критерии диагностики РС (Chow A.W. et al., 2012)
| Основные | Дополнительные |
|---|---|
| Гнойные выделения из носа | Головная боль |
| Гнойные или бесцветные выделения из носа, стекающие по задней стенке глотки | Боль в ухе, ощущение давления или распирания в ухе |
| Заложенность носа, нарушение носового дыхания | Галитоз (неприятный запах изо рта) |
| Боль или ощущение давления в области лица | Зубная боль |
| Отечность, ощущение распирания в области лица | Кашель |
| Гипосмия или аносмия | Лихорадка (для подострого или хронического РС) |
| Лихорадка (для острого РС) | Повышенная утомляемость |
Вышеуказанные критерии диагностики острого РС, таким образом, существенно расширяют спектр патологий, подпадающих под определение «острый РС» — от банальной ОРВИ до тяжелой бактериальной инфекции (Свистушкин В.М. и соавт., 2012).
Для выбора оптимальной терапевтической тактики наиболее важное значение имеет решение вопроса о вирусной или бактериальной природе острого РС.
Дифференциальная диагностика вирусного и бактериального острого РС
Безусловно, золотым стандартом дифференциальной диагностики бактериального РС является выделение микроорганизма — возбудителя РС из придаточных пазух носа. Однако получение материала для микробиологической диагностики связано со многими сложностями. Пункция синусов болезненна, инвазивна и травматична, чревата осложнениями. При заборе материала для мазка через средний носовой ход происходит контаминация флорой носовой полости, чаще золотистым или эпидермальным стафилококком, что приводит к ложноположительному результату (Лопатин А.С., Свистушкин В.М., 2008; Свистушкин В.М. и соавт., 2012). Прицельный забор материала, без обсеменения «путевой» микрофлорой, возможен при использовании эндоскопической техники, однако это трудоемкое и дорогостоящее исследование, которое нет необходимости применять при отсутствии диагностических затруднений. Кроме того, как при пунктировании синуса, так и при заборе материала под контролем эндоскопа часты ложноотрицательные результаты, объясняемые феноменом аутостерилизации гноя в полостях (Лопатин А.С., Свистушкин В.М., 2008).
Результаты рентгенографического исследования, компьютерной и магнитно-резонансной томографии не позволяют сделать выводов о природе РС, поэтому практический врач в своей работе ориентируется преимущественно на клинические симптомы заболевания.
В Руководстве IDSA по ведению взрослых и детей с острым бактериальным РС указаны типичные признаки, позволяющие заподозрить острый бактериальный РС:
1. Начало заболевания с появления стойких симптомов острого РС, сохраняющихся в течение ≥10 сут без признаков клинического улучшения.
2. Клиническая манифестация с тяжелых симптомов или признаков лихорадки (температура тела ≥39 °С) и гнойные выделения из носа или боль в области лица в течение ≥3–4 сут в начале болезни.
3. Манифестация с ухудшения характерных симптомов или признаков в виде возвращения или появления лихорадки, головной боли или увеличения выделений из носа после перенесенной типичной ОРВИ, продолжавшейся в течение 5–6 сут с первоначальным улучшением («double sickening») (Chow A.W. et al., 2012).
Основные принципы лечения острого РС
Если речь идет о бактериальном РС, эмпирическую антибиотикотерапию, согласно рекомендациям IDSA, следует начинать сразу же после установления диагноза на основании клинической картины. Однако острый бактериальный РС развивается лишь у 0,5–2% пациентов с ОРВИ и признаками РС (Кривопустов С.П., 2009); таким образом, в большинстве случаев необходимости в применении антибиотиков не возникает.
Некоторые практические врачи назначают антибиотикотерапию при всех случаях острого РС, аргументируя свое решение необходимостью профилактики вторичной бактериальной инфекции, однако Американская академия аллергии, астмы и иммунологии (American Academy of Allergy, Asthma and Immunology) и Академия семейных врачей (Academy of Family Physicians) в рамках инициативы Choosing Wisely предостерегают от рутинного назначения антибактериальных препаратов при остром РС (American Academy of Allergy, Asthma and Immunology, Academy of Family Physicians, 2012).
Аналогичное заключение сделано и в результате проведения систематического обзора Кокрановского сотрудничества (Lemiengre M.B. et al., 2012). При изучении данных 10 рандомизированных плацебо-контролируемых клинических исследований (общее число участников — 2450 взрослых пациентов) установлено, что антибиотики по сравнению с плацебо способны сократить продолжительность острого РС лишь у 5 из 100 пациентов. Число больных, которых необходимо пролечить для получения 1 дополнительного положительного результата (number needed to treat to benefit — NNTB), составляет 18 (95% доверительный интервал (ДИ) 10–115). Эффективность антибиотиков закономерно выше при наличии гнойного отделяемого: отношение шансов (ОШ) 1,58 (95% ДИ 1,13–2,22), при этом NNTB составляет 11 (95% ДИ 6–51). Эксперты Кокрановского сотрудничества также подсчитали, насколько значительный урон способно нанести отсутствие рутинной антибиотикотерапии при остром РС: из 20 (95% ДИ 14–35) пациентов, которым не будет назначена рутинная антибиотикотерапия (number needed to treat to harm — NNTH), только в 1 случае будет получен неблагоприятный исход. С учетом того что побочные нежелательные явления в группе антибиотиков зарегистрированы в 27% случаев, авторы систематического обзора пришли к выводу, что потенциальную выгоду от применения антибиотиков при клинически диагностированном остром РС необходимо рассматривать в контексте высокой распространенности неблагоприятных событий. Принимая во внимание устойчивость возбудителей к антибиотикам и очень низкую частоту серьезных осложнений (1 случай абсцесса мозга на 2450 участников, причем в группе антибиотикотерапии), эксперты заключили, что у взрослых пациентов (без серьезных соматических заболеваний и/или иммунодефицита) с клиническим диагнозом неосложненного острого РС не следует рутинно применять антибиотикотерапию.
Таким образом, при остром вирусном РС важная роль принадлежит комплексной патогенетической терапии, основными целями которой являются (Нагорная Н.В., Лимаренко М.П., 2009):
- нормализация вязкости слизи и улучшение мукоцилиарного клиренса (муколитики);
- обеспечение адекватного носового дыхания, дренажа и вентиляции околоносовых пазух (местные и системные деконгестанты);
- восстановление защитной функции эпителия дыхательных путей (увлажняющие и гигиенические средства);
- повышение активности неспецифического иммунитета (иммуномодулирующие препараты).
Очевидно, что назначение одновременно препаратов, относящихся к каждой из вышеуказанных групп, чревато полипрагмазией. Именно поэтому многие отечественные и зарубежные специалисты отдают предпочтение комбинированным лекарственным средствам, оказывающим комплексное действие на патологический процесс, в особенности — фитопрепаратам.
Комплексный фитопрепарат Синупрет® в терапии острого РС
Фитопрепараты обладают рядом преимуществ по сравнению с синтетическими препаратами: в частности, при использовании растительных средств аллергические реакции и нежелательные эффекты развиваются реже. Для большинства лекарственных растений накоплен многолетний (десятки и даже сотни лет) опыт использования в медицине, а потому свойства их хорошо изучены (Ernst E., 2007). К тому же растительное сырье содержит не один, а несколько активных компонентов, что обеспечивает комплексность терапевтического воздействия.
В то же время при применении лекарственных растений зачастую сложно точно определить концентрацию активного действующего вещества в препарате и, соответственно, его дозу. Кроме того, точный состав растительного средства не всегда известен, а при недостаточном контроле качества сырья возможно наличие в препаратах вредных примесей. Преодолеть эти сложности позволяет концепция фитониринга, применяемая компанией «Bionorica SE» (Германия), — самостоятельная медицинская научно-технологическая концепция фитотерапевтического направления, базирующаяся, с одной стороны, на знаниях в области фитотерапии и применении лекарственных растений, а с другой — на использовании возможностей, предоставляемых научно-техническим прогрессом (Юдин В., 2010).
В рамках концепции фитониринга проведена полная стандартизация всех этапов производственного процесса, от выращивания селекционного растительного сырья на собственных контролируемых плантациях, расположенных в экологически благоприятных районах (остров Майорка, Венгрия), до строго регламентированных процессов обработки и экстракции с максимальным сохранением активных веществ, постоянного контроля качества и состава полученных экстрактов, их стандартизации. Для всех препаратов, производимых компанией «Bionorica SE», накоплена обширная доказательная база рандомизированных клинических исследований их эффективности и безопасности (Юрьев К.Л., 2008; Щербак И.Б., 2012). Все вышесказанное в полной мере относится и к комбинированному фитопрепарату Синупрет®, в состав которого входят экстракты корня генцианы желтой (Gentiana lutea), цветков с чашечками первоцвета весеннего (Primulae veris), травы щавеля обыкновенного (Rumex acetosa), цветков бузины черной (Sambucus nigra) и травы вербены аптечной (Verbena officinalis). Такая комбинация синергичных активных веществ обеспечивает комплексное секретолитическое, противоотечное, бронходилатирующее, противовоспалительное, иммуностимулирующее и противовирусное действие (табл. 2) (Синупрет — комбинированный препарат растительного происхождения с комплексным действием, 2001; Кривопустов С.П., 2011; Щербак И.Б., 2012).
Таблица 2 Растения, входящие в состав препарата Синупрет®, и их фармакологические свойства (Щербак И.Б., 2012)
| Растение/используемая часть | Активные компоненты растения | Фармакологические свойства активных компонентов растения | ||||
|---|---|---|---|---|---|---|
| Секретолитическое | Устранение бронхоконстрикции | Противовоспалительное | Иммуномодулирующее | Противовирусное | ||
| Gentiana lutea (генциана желтая)/корень | Горечи (амарогенцин, генциопикрозид, гентизин) | + | + | – | – | – |
| Primula veris/elatior (первоцвет весенний)/цветки с чашечками | Флавоноиды (рутин, кверцетин), производные салициловой кислоты | + | + | – | – | + |
| Rumex acetosa(щавель обыкновенный)/трава | Флавоноиды, производные гидроксикоричной кислоты (феруловые кислоты) | + | – | + | + | – |
| Sambucus nigra(бузина черная)/цветки | Флавоноиды (рутин, гиперозид, кверцетин), производные гидроксикоричной кислоты (например эфиры кофейной кислоты), ситостеролы, тритерпены, сапонины | + | + | – | – | – |
| Verbena officinalis(вербена аптечная)/трава | Иридоидные гликозиды (вербеналин и гастатозид), производные гидроксикоричной кислоты | + | + | – | – | + |
Клинические исследования эффективности и безопасности препарата Синупрет®
Ранние исследования эффективности и безопасности препарата подробно изложены в предыдущих посвященных ему публикациях (Синупрет — комбинированный препарат растительного происхождения с комплексным действием, 2001; Щербак И.Б., 2012), поэтому в рамках данного материала мы рассмотрим результаты исследований, проведенных как отечественными, так и зарубежными специалистами в последние годы.
Целесообразность дополнения стандартной терапии острого РС комбинированным фитопрепаратом Синупрет® изучена А.Р. Боджоковым и Ф.В. Басовым (2010). Из 60 пациентов были сформированы 2 группы: у участников 1-й применяли предусмотренную стандартным протоколом антибиотикотерапию (амоксициллин/клавулановая кислота) и Синупрет®, а участников 2-й — только антибиотикотерапию в течение 8 сут.
При анализе полученных результатов выявлено статистически значимое сокращение средних сроков проявления симптомов РС, а также средних сроков выздоровления у пациентов 1-й группы (р<0,001). Выраженность основных клинических признаков РС значительно уменьшилась у них на 2–3-и сутки терапии (в контрольной группе — на 5–6-е сутки). Риноскопическая картина в основной группе нормализовалась на 5–6-е сутки (в среднем — 5,33 сут), а в контрольной — на 6–7-е сутки (в среднем — 7,07). Таким образом, при добавлении препарата Синупрет® в схему лечения острого РС выздоровление наступало в среднем на 1,74 сут раньше (р<0,001).
При сравнении качества жизни больных с использованием российской версии общего опросника SF–36 Health Status Survey отмечены более низкие показатели у пациентов контрольной группы по всем шкалам, причем наибольшее снижение, зафиксированное по шкалам RP (ролевое функционирование, обусловленное физическим состоянием) и RE (ролевое функционирование, обусловленное эмоциональным состоянием), в данной группе было обусловлено существенным ограничением повседневной деятельности из-за влияния физического и эмоционального состояния пациентов.
Каких-либо нежелательных явлений ни у одного из участников исследования не отмечено.
Применение препарата Синупрет® в педиатрической практике
Говоря об опыте применения препарата Синупрет® у пациентов детского возраста, нельзя не упомянуть о крупном мультицентровом неинтервенционном исследовании K. Biebach, A. Kramer (2010), проведенном на базе 967 медицинских центров Германии; его участниками стали 3109 детей с РС в возрасте 2–12 лет.
Эффективность и переносимость препарата оценена врачами в 88% случаев как «очень хорошая» или «хорошая», в 7% — как «средняя», в 4% эти данные отсутствовали. За период исследования нежелательные эффекты отмечены в 0,8% случаев, при этом они были оценены как нетяжелые. В основном речь шла о гастроинтестинальных симптомах и сыпи на коже. В 50% случаев исследователи связывали эти явления с применяемым сопутствующим лечением (антибиотики) или основным заболеванием.
Эффективность препарата Синупрет® в отношении основных симптомов острого РС показана в ходе всех этапов исследования. По мнению авторов, широкий спектр фармакологических эффектов препарата делает его оптимальным средством для лечения острого РС у детей в возрасте старше 2 лет.
В исследовании Н.В. Нагорной и М.П. Лимаренко (2008) изучены эффективность и безопасность применения препарата Синупрет® для лечения ОРВИ с острым РС и профилактики острого среднего отита у детей раннего возраста (n=69; возраст — 2–4 года).
Осложнения ОРВИ были зафиксированы у 55,9% пациентов контрольной группы: у 26,5% детей — острый средний отит, причем у 22,2% из них — гнойная форма, с перфорацией барабанной перепонки; у 29,4% — острый этмоидит, острый бронхит, в том числе обструктивный, пневмония. Указанные осложнения послужили основанием для назначения антибиотиков у 47,1% детей. В основной же группе осложнения отмечены лишь у 14,3% больных: у 5,7% — острый средний отит, катаральная форма; у 8,6% — острый бронхит. Назначения антибиотикотерапии больным из основной группы не потребовалось.
Сравнительный анализ свидетельствовал о меньшей частоте и степени тяжести осложнений ОРВИ у детей, получавших Синупрет® в дополнение к базисной терапии. Частота развития острого среднего отита при добавлении препарата Синупрет® к базовой терапии ОРВИ снижалась в 4,5 раза. Побочных действий препарата не зарегистрировано.
Е.Ю. Радциг и соавторы (2008) исследовали эффективность препарата Синупрет® у пациентов детского возраста (3–15 лет) с затяжными формами острого РС (n=100), у которых, несмотря на полученное лечение с применением топических деконгестантов (в течение 7–10 сут) и антибиотиков, сохранялись клинические и эндоскопические признаки РС. Всем участникам отменяли деконгестанты, 50 из них назначали Синупрет® в возрастной дозировке (основная группа), еще 50 (группа сравнения) — промывание полости носа физиологическим раствором.
На 7-е и 21-е сутки лечения в обеих группах отмечена положительная динамика таких симптомов, как заложенность носа и наличие выделений, более отчетливо выраженная у пациентов, получавших Синупрет®. Так, отечность слизистой оболочки носа при сопоставимом исходном уровне (≈2,20 балла по 3-балльной шкале) уменьшилась в группе препарата Синупрет® до 0,35 балла, а в группе сравнения — до 0,89 балла. На 21-е сутки свободное носовое дыхание отмечено у 68% пациентов основной группы и 44% — группы сравнения.
При оценке врачами эффективности проводимого лечения отмечено, что выздоровление наступило в 94% случаев в основной группе и 20% — в группе сравнения; улучшение — в 4% случаев в основной группе и 80% — в группе сравнения. Переносимость препарата Синупрет® была оценена пациентами как очень хорошая в 98% случаях. Лишь у 1 больного с отягощенным аллергическим анамнезом развилась умеренно выраженная крапивница, что потребовало отмены препарата.
Е.Г. Шахова (2011) изучала эффективность и безопасность применения препарата Синупрет® в качестве средства монотерапии при ОРВИ легкой и средней степени тяжести у детей (n=60). Положительная динамика выраженности основных клинических симптомов ОРВИ была более значительной в основной группе, принимавшей Синупрет® (n=30), чем в контрольной (n=30). Повышение температуры тела, отмечаемое в начале заболевания у 90% больных, на 2-е сутки сохранялось у 49% пациентов в основной группе и у 60% — в группе сравнения. На 3-и сутки температура тела нормализовалась у 90% детей в основной и у 80% — в контрольной группе. Симптомы интоксикации купировались практически одновременно с лихорадкой. Жалобы на заложенность и выделения из носа при первичном осмотре предъявляли все больные, на 5-е сутки симптомы ринита полностью исчезли у 70% пациентов, получавших Синупрет®, и лишь у 50% — в группе сравнения.
Применение препарата Синупрет® позволило существенно снизить частоту развития осложнений ОРВИ (в частности среднего отита) и, соответственно, снизить необходимость в назначении антибиотиков: если в основной группе у 90% пациентов антибиотикотерапии не потребовалось, то в группе сравнения ее пришлось применить в 60% случаев.
Удовлетворенность результатами лечения родители пациентов оценили по интегральной шкале IMPSS. Практически все они (97%) были удовлетворены результатами лечения (полностью удовлетворены — 50%, удовлетворены — 47%). Случаев отказа от приема препарата Синупрет® ввиду его неэффективности, неудобства применения, а также нарушений режима терапии либо замены препарата не отмечено, что свидетельствует о высокой приверженности пациентов лечению.
Авторы вышеуказанных клинических исследований пришли к выводу о том, что комбинированный фитопрепарат Синупрет®является эффективным и безопасным средством для лечения острого РС. Его противовоспалительное, иммуномодулирующее и противовирусное действие позволяет применять этот препарат с первых дней развития острого РС, а также в качестве монотерапии при ОРВИ легкой и средней степени тяжести (в том числе для профилактики осложнений). Секретолитическое влияние и способность усиливать бактерицидный эффект антибиотиков обусловливают эффективность препарата Синупрет® в составе комплексной терапии при остром РС бактериального генеза, а также при затяжных и хронических формах заболевания.
Список использованной литературы
УДК 616.216.1-002-009.7-07
И.В. Стагниева, Н.В. Бойко
ГОЛОВНАЯ И ЛИЦЕВАЯ БОЛЬ ПРИ РИНОСИНУСИТЕ
Риногенная головная боль — неоднозначный термин, употребляемый в медицинской литературе. Последние исследования показали, что головная боль у больных с риносинуситом чаще является проявлением мигрени, чем воспалительных процессов в пазухах. В Международной классификации головной боли включена категория «вторичная головная боль», в которую, в свою очередь, входит головная боль при остром риносинусите с оговоркой, что другие признаки и симптомы острого синусита также присутствуют. Хронический синусит также рассматривается как причина головной боли. Контактная головная боль остается дискутабельной. Наиболее постоянным признаком риносинусита является лицевая боль.
Ключевые слова: головная боль, лицевая боль, риносинусит, контактная головная боль.
I.V. Stagnieva, N.V. Boyko
HEADACHE AND FACIAL PAIN IN RHINOSINUSITIS
Rostov State Medical University, ENT department
29Nakhichevansky st, Rostov-on-Don, 344022, Russia. E-mail: irinastagnieva@yandex.ru
Kewwords: headache, facial pain, rhinosinusitis, contact point headache.
Воспалительные заболевания околоносовых пазух нередко сопровождаются болевыми ощущениями — головной и лицевой болью.
Вопреки распространенным представлениям, головная боль (ГБ) при синуситах встречается нечасто. У большинства больных с симметричной двусторонней болью в лобной, височной, а иногда и с вовлечением затылочной области, при прицельном обследовании выявляется тензионная ГБ (ГБ напряжения) , а при односторонней боли тех же локализаций — мигрень .
В последнюю Международную классификацию ГБ включена категория вторичной ГБ, которая, в свою очередь, содержит пункт «головная боль при остром синусите» с оговоркой, что другие симптомы острого синусита также присутствуют. В классификации рассматривается и хронический синусит как возможная причина ГБ. В приложении к классификации описаны варианты возникновения ГБ при патологии слизистой оболочки полости носа, раковин и перегородки носа, хотя отмечено, что обоснованность таких связей остается сомнительной. Этот пункт введен взамен так
называемых «контактных головных болей», которые были описаны в приложении ко второй редакции классификации 2004 года.
Согласно вышеупомянутой классификации, рино-синусогенный характер ГБ при остром риносинусите устанавливается на основании клинических, эндоскопических и/или рентгенологических признаков рино-синусита при наличии как минимум двух критериев из числа нижеследующих:
1. совпадение возникновения ГБ с началом риносинусита;
2. значительное усиление ГБ параллельно с нарастанием тяжести течения риносинусита;
3. значительное ослабление ГБ параллельно с улучшением или разрешением риносинусита;
4. усиление боли при давлении в области проекции околоносовых пазух;
5. ипсилатеральная локализация ГБ при односторонних синуситах.
Вопрос о существовании так называемой контактной риногенной ГБ остается открытым ввиду отсут-
ствия контролируемых исследований этой патологии. Тем не менее, в литературе распространено мнение, что гребни перегородки носа, контактирующие с латеральной стенкой носа и, особенно, concha bullosa средней носовой раковины могут стать причиной эпизодической или постоянной головной боли . В этих случаях диагноз может быть подтвержден внутриносовой блокадой или аппликационной анестезией раствором лидокаина. В таких случаях хирургическое устранение контакта приводит к исчезновению головной боли .
Еще одним проявлением болевого синдрома при синуситах являются лицевые боли (прозопалгии).
Прозопалгии могут быть вызваны самыми разнообразными патологическими процессами. Боли в области лица наблюдаются при невритах и невралгиях чувствительных нервов, при ганглионевритах, при заболеваниях зубов, глаза, ЛОР органов, в ряде случаев возникают боли сосудистого происхождения, артрогенные, вертеброген-ные, психогенные и отраженные.
Первым шагом в дифференциальной диагностике прозопалгий является решение вопроса о характере боли. С позиции патофизиологии принято различать ноцицеп-тивную, нейропатическую и смешанную боль .
Ноцицептивная боль возникает при раздражении болевых рецепторов (ноцицепторов), расположенных в коже, слизистых оболочках, мышцах, суставах и пр. Раздражителями ноцицепторов могут быть как экзогенные механические, термические факторы, так и эндогенные процессы (воспаление, мышечный спазм). Характерным для этого типа боли является ее быстрый регресс после прекращения действия повреждающего фактора и после применения болеутоляющих средств.
Нейропатическая боль возникает при поражении различных отделов нервной системы, ответственных за контроль и проведение боли, причем возможно повреждение афферентной соматосенсорной системы на любом уровне, от периферических чувствительных нервов до коры больших полушарий.
Заболевания носа и околоносовых пазух, особенно воспалительного характера, сопровождаются многообразными болевыми ощущениями как в проекции пазух, так и в зонах иррадиации.
Болевой синдром при синуситах имеет сложную природу и является следствием раздражения окончаний тройничного нерва в слизистой оболочке пазух продуктами метаболизма микроорганизмов и медиаторами воспаления, повышения давления экссудата в просвете пазухи при затруднении оттока, болезненной пульсации в результате избыточного пульсового растяжения артерий. Лицевая боль может быть вызвана нарушением вентиляционной функции соустий околоносовых пазух — это так называемая вакуумная или «утренняя» боль, возникающая вследствие понижения давления из-за резорбции воздуха. В ряде случаев боль в области верхнечелюстной пазухи может носить идиопатический характер .
Для синусита характерна тупая, постоянная распирающая боль, чаще в проекции пораженной пазухи, ощущение тяжести, напряжения. Иногда боль принимает пульсирующий характер. Интенсивность боли меняется в течение суток, что связано с изменением условий оттока из пазух в зависимости от положения головы. Дифференциально-диагностическим тестом может служить ослабление болевого синдрома после анемизации слизистой оболочки полости носа в результате улучшения оттока экссудата из пазухи.
Локализация, характер, местная и отдаленная иррадиация боли зависят от топики поражения околоносовых пазух .
Для острого максиллярного синусита характерна боль в области щеки, десен и зубов верхней челюсти.
При остром неосложненом фронтите наблюдается распирающая боль в лобной области, усиливающаяся при движении глазных яблок, при наклонах головы вперед с ощущением «прилива» к пазухе . Наибольшей интенсивности боль достигает по утрам, что связано с ухудшением дренажа пазухи в горизонтальном положении. Возможна иррадиация боли в височно-теменную или височную область на стороне поражения. Для хронического фронтита характерна тупая давящая боль в области лба, усиливающаяся в вечернее время, после физического напряжения или длительного наклона головы. Боль в области лба может наблюдаться не только при фронтите, но и при заболеваниях верхнечелюстной пазухи: синуситах, кистах.
При остром этмоидите давящая боль локализуется в области корня носа, переносья и внутреннего угла глаза. Боль иррадиирует в зоне иннервации второй ветви тройничного нерва, часто сопровождается слезотечением, отеком век, иногда — гиперемией конъюнктивы. Возможно появление болезненности глазного яблока.
Болевой синдром при сфеноидитах наблюдается в 96% случаев и имеет различную локализацию. Типичный признак головной боли при сфеноидите — это «проекция постоянного места» в результате ее иррадиации в то или иное место головы. Такая иррадиация болей объясняется индивидуальными особенностями иннервации различных топографоанатомических зон ветвями тройничного нерва и степенью пневматизации клиновидной кости. При малой пневматизации клиновидной пазухи боль обычно локализуется в области темени, при больших пазухах — в затылке. Очень характерна для сфеноидита проекция боли в заглазничную и лобную область. При этом у больного возникает ощущение «вдавливания» глаза. Еще одна особенность боли при сфеноидите — ее появление или усиление на солнце и в жарком помещении, а также в ночное время. В первом случае усиление боли связано с повышением вязкости экссудата и насыханием его в области выводного отверстия, во втором — с ухудшением оттока из пазухи в горизонтальном положении.
Заболевания ЛОР органов могут стать причиной возникновения неврогенных прозопалгий. К этой группе можно отнести невралгию тройничного нерва, ганглио-неврит крылонебного узла (синдром 81^ег), невралгию носоресничного нерва (синдром СЬагКп), глоссофаринге-альную форму глоссодинии (синдром 81сап1).
Нередко больные с прозопалгиями оказываются предметом диагностических дискуссий ЛОР врачей и неврологов, причем зачастую складывается ситуация, когда оториноларинголог выставляет диагноз «невралгия тройничного нерва», а невролог настаивает на наличии у больного хронического синусита. Действительно, установить причину возникновения лицевых болей или их связь с заболеваниями ЛОР органов бывает сложно . С одной стороны, лицевые боли могут быть единственным клиническим признаком параназального синусита, а другие проявления (затрудненное носовое дыхание, выделения из носа) могут отсутствовать. В этих случаях и рентгенологическое исследование больного не всегда
может помочь диагностике, поскольку возможна клини-ко-рентгенологическая диссоциация, при которой даже при наличии гнойного экссудата в пазухе она выглядит на рентгенограмме интактной .
С другой стороны, при невралгии тройничного нерва (НТН) возможно появление постоянных «фоновых» тупых болей между приступами, что может привести к ошибочному заключению о наличии у больного синусита. Вероятность диагностической ошибки такого плана увеличивается при выраженности вегетативных нарушений, характерных для НТН: слезотечения, ринореи, гиперемии кожи и конъюнктивы, отечности кожи лица на стороне поражения, отека слизистой оболочки соответствующей половины носа и околоносовых пазух, что вызывает снижение их рентгенологической прозрачности.
Отек слизистой оболочки полости носа и пазух и увеличение ее секреции при НТН могут быть объяснены с точки зрения теории «нейрогенного воспаления» . Асептическое нейрогенное периваскулярное воспаление как результат процесса локального высвобождения ней-ропептидов из периферических нервных окончаний является значимым для сенситизации нервных окончаний при ответе на нормальные физиологические стимулы, а также для продолжения боли после уже завершившегося раздражения. В экспериментах было показано, что стимуляция чувствительных нейронов тройничного нерва вызывает экстравазацию белков плазмы, агрегацию тромбоцитов, активацию эндотелия и приводит к воспалению мягких тканей, сохраняющемуся от нескольких минут до нескольких часов .
По современным представлениям невралгия тройничного нерва имеет первично периферический генез. Наиболее частой причиной (80-90% случаев) НТН считается компрессия корешка тройничного нерва в полости черепа аномальной сосудистой петлей, гораздо реже встречаются одонтогенная НТН, постгерпетическая невралгия, оториногенные невралгии.
НТН зачастую имеет туннельное, компрессионное происхождение с ранним развитием структурных изменений в нерве в виде дегенерации осевых цилиндров. Компрессия различных отделов тройничного нерва поддерживает длительную патологическую импульсацию, под влиянием которой в центральных структурах создается алгогенная система, обладающая высокой возбудимостью и отвечающая на любые афферентные посылки возбуждением пароксизмального типа. Факторами, вызывающими длительную подпороговую импульсацию с периферии, может быть сдавливание веточек тройничного нерва в толще отечной слизистой оболочки околоносовых пазух при хронических синуитах, при наличии объемных процессов в пазухах — кист и опухолей верхнечелюстных пазух, остеом лобной пазухи, мукоцеле клиновидной пазухи. Мы наблюдали двух больных с невралгией второй ветви тройничного нерва, возникшей после вскрытия верхнечелюстной пазухи по Калдвелл-Люку. Причиной возникновения невралгии в этих случаях был рубцовый процесс в области подглазничного канала, вызванный высокой отслойкой мягких тканей щеки во время операции.
Основными диагностическими критериями тригеми-нальной невралгии являются пароксизмальный характер боли, длительность атаки не более 3 минут, наличие «курковых» или триггерных зон, абсолютного рефрактерного
периода и эффекта от терапии финлепсином .
В клинике НТН в периоды обострения наблюдаются кратковременные пароксизмы болей: колющих, стреляющих, кинжальных, жгучих, по типу ударов электрическим током. Боли возникают в определенной точке с типичной иррадиацией, при этом область распространения болей совпадает с зоной иннервации весьма условно и обычно выходит за границы той или иной ветви. Боли провоцируются мышечными движениями (при жевании, глотании, разговоре, туалете лица), прикосновением к «курковым» зонам, сопровождаются вегетативно-эффекторными и трофическими нарушениями, всегда носят односторонний характер. В периоде ремиссии по мере стихания болей наблюдается исчезновение «курковых» зон.
В ряде случаев при воспалительных заболеваниях око-лоно совых пазух появляются клинические проявления поражения нервных ганглиев, расположенных в области носа и околоносовых пазух.
Ганглионеврит крылонебного узла (ГКУ), впервые описанный канадским отоларингологом 81^ег, является относительно редким заболеванием, достаточно четко очерченным как в клиническом, так и в анатомофизиоло-гическом плане. Крылонебный узел расположен в одноименной ямке. Крылонебная ямка спереди граничит с верхнечелюстной пазухой, сзади отделяется тонкой костной пластинкой от клиновидной пазухи. Эти топографо-ана-томические взаимоотношения определяют возможность воспалительных изменений в крылонебном узле при сфе-ноидите или максиллярном синусите. Через крылонеб-ный узел проходят чувствительные и сосудодвигательные волокна, иннервирующие сосуды и железы слизистой оболочки полости носа, рта, глотки, пульпу верхних зубов, слезную железу и другие образования. Крылонебный узел связан с другими вегетативными ганглиями: с цили-арным, ушным, верхним шейным симпатическим, а также с тройничным и лицевым черепными нервами, — и, как недавно установлено, имеет орбитальную ветвь смешанной парасимпатической и чувствительной природы . Обилие связей крылонебного узла обусловливает развитие болевых, вазоматорных и секреторных проявлений при его патологии, а также широкую иррадиацию болей.
Синдром 81^ег’а клинически проявляется тремя группами симптомов: чувствительными, вегетативно-сосудистыми и эмоциональными нарушениями.
Основными проявлениями ГКУ являются сильные приступообразные боли в области лица с закладыванием одной половины носа и наличием в ней отделяемого, слезотечением. Больные описывают боли как ломящие, рвущие, жгучие, сравнивают их с ощущением «соприкосновения с расплавленным металлическим шаром», воткнутым в тело ножом.
В зависимости от иррадиации боли выделяют локальную, распространенную, двустороннюю и сочетанную формы заболевания. При локальной форме боли локализуются только в глазничной, носовой или подглазничной областях лица. При распространенной форме они ирради-ируют в одноименную половину лица, головы, шеи, нижние зубы, глаз, висок, ухо, твердое небо, глотку, затылок, лопатку, плечо, нередко переходя на предплечье, кисть, а иногда и туловище одноименной стороны. Во время приступа может появиться шум и звон в ухе в связи с нарушением иннервации и васкуляризации слуховой трубы. Продолжительность приступа варьирует от нескольких
минут (крайне редко) до нескольких часов, а иногда и суток. У большинства больных боль бывает очень интенсивной, особенно мучительные боли отмечаются в ночное время. У 70% больных с ГКУ в межприступном периоде сохраняются тупые боли в области корня носа и в глубине глаза.
Вегетативно-сосудистые нарушения при ГКУ весьма многообразны. Во время приступа появляются краснота и припухлость кожи лица на соответствующей стороне, покраснение глаза со слезотечением и светобоязнью, ощущение зуда в носу, сопровождающееся чиханием и обильным прозрачным слизистым отделяемым, преимущественно из одной половины носа.
Изменения в нервно-психической сфере выражаются в появлении фобической реакции и страха смерти «от разрыва сосудов и удушья» вследствие необычного про-топатического оттенка болевых ощущений и интенсивности последних.
В межприступном периоде выявляются негрубые чувствительные и вегетативно-сосудистые нарушения. В первую очередь это постоянные локализованные боли тянущего, ноющего, давящего характера на фоне некоторого отека слизистой оболочки носа, мягких тканей щеки, инъекции сосудов конъюнктивы.
В клинике ганглионеврита крылонебного узла могут преобладать либо невралгические, либо секреторные (симпатические) нарушения.
Невралгическую форму ганглионеврита крылонеб-ного узла приходится дифференцировать в основном с НТН. При ГКУ боли имеют большую продолжительность приступа, более широкую иррадиацию, провоцируются не только движением мышц, могут быть двусторонними. Помимо этого, ГКУ следует дифференцировать с пучковой головной болью, для которой типичны внезапное начало и конец приступов, их серийность, длительность обострения от 2 недель до 2 месяцев, рецидивы через 1-2 года. Боли при данной форме заболевания возникают в области виска и глазного яблока (появляется ощущение его выдавливания), носят пульсирующий, распирающий характер.
Симпатическую форму ГКУ при преобладании вазомоторных и секреторных нарушений или при моносим-птомном течении заболевания необходимо дифференцировать с вазомоторным и аллергическим ринитом, а также с назальной ликвореей. От вазомоторного и аллергического ринита ГКУ отличается тем, что для него характерна гиперсекреция одной половины носа. Чтобы исключить назальную ликворею, необходимо провести анализ отделяемого из носа на содержание глюкозы. Обнаружение последней характерно для ликвора, в экссудате из носа сахар отсутствует.
Большое значение в диагностике ганглионеврита кры-лонебного узла имеет проба с анестезией задних отделов полости носа. Крылонебный узел располагается неглубоко (2-3 мм) под слизистой оболочкой латеральной стенки носа позади заднего конца средней носовой раковины. Если после смазывания этой области 3% раствором дика-ина клинические проявления болезни исчезают или значительно ослабивают, то можно считать, что заболевание связано с поражением именно крылонебного узла.
Невралгия носо-ресничного узла описана СЬагКп в 1931 году. Автор выделил характерные признаки этой форма прозопалгии: односторонняя ринорея, окулоорби-тальная невралгия чрезвычайной интенсивности со слезотечением, покраснением конъюнктивы и трофическими нарушениями на роговице, немедленное купирование боли при аппликационной анестезии места выхода этого нерва над верхней носовой раковиной.
Невралгия носо-ресничного узла может возникнуть при гипертрофии носовых раковин, сдавлении его длительно существующим отеком слизистой оболочки носа или искривленной перегородкой носа. Возможно развитие этой формы прозопалгии и при отсутствии каких-либо изменений в полости носа.
Болевой приступ при невралгии носо-ресничного узла проявляется следующим образом: возникают режущие боли в области крыла носа, молниеносно иррадиирующие в область внутреннего угла глаза, надбровье, периорби-тальную и лобно-височную область. Приступы длятся от 15-20 минут до 1-2 часов и более, провоцируются усиленным носовым дыханием, дотрагиванием до крыла носа, сопровождаются слезотечением, гиперемией век и склеры, светобоязнью и ощущением «песка в глазах», нередко -набуханием слизистой оболочки носа и ринореей. Для носо-ресничной невралгии типично развитие приступа ночью или под утро. Приступы могут быть односторонними или двусторонними. Заболевание склонно к рецидивирующему течению с обострениями и ремиссиями. Периоды ремиссии обычно наступают летом, особенно если оно сухое и теплое.
Основными средствами лечения невралгии тройничного нерва являются карбамазепин (финлепсин, тегре-тол), трициклические антидепрессанты (амитриптилин, нортриптилин), аналгетики (опиоиды, трамадол, пластыри, содержащие лидокаин). При лечении постгерпетической невралгии хороший эффект дает применение прегабалина и габапентина. Нестероидные противовоспалительные средства для лечения НТН не эффективны.
Таким образом, каждая форма прозопалгии имеет четко очерченные клинические характеристики. Для дифференциальной диагностики различных форм прозопалгий может быть использован следующий алгоритм:
1. Анализ характера боли (связь боли с появлением симптомов риносинусита, изменения ее интенсивности в зависимости от динамики воспалительного процесса в пазухах, исходная локализация, зона иррадиации и «рисунок» боли, характер боли, ее интенсивность, продолжительность и особенности приступа, провоцирующие факторы, наличие «курковых» зон, вегетативно-эф-фекторные нарушения, эффективность болеутоляющих, противосудорожных средств) для выявления признаков ноцицептивной или нейропатической боли.
2. Тщательный осмотр ЛОР органов с анемизацией слизистой оболочки слизистой носа и при необходимости — анестезией контактных точек и зон проекции крыло-небного и носо-ресничного узлов (результаты этой пробы следует трактовать с учетом клинических данных).
3. Компьютерная томография околоносовых пазух.
ОРИГИНАЛЬНЫЕ СТАТЬИ
ЛИТЕРАТУРА
Медицинский вестник Юга России
2. Jones N.S. Sinus headaches: avoiding over- and mis-diagnosis // Expert Rev. Neurother. — 2009. — Vol.9. — №4. — P. 439-444.
4. Mehle M.E., Kremer P.S. Sinus CT scan findings in «sinus headache» migraineurs //Headache. — 2008. — Vol. 48. — P. 67-71.
7. Rozen T.D. Intranasal contact point headache: missing the «point» on brain MRI // Neurology. — 2009. — Vol. 72. — №12. -P. 1107- 1112.
8. Данилов А.Б., Давыдов О.С. Нейропатическая боль. — М., Боргес, 2007.-190 с.
14. Ren K., Dubner R. Interactions between the immune and nervous systems in pain // Nat. Med. — 2010. — Vol. 16. — №11. — P.1267-1276.
УДК 616.216+616-08:615.322
Актуальность проблемы
Острый риносинусит (ОР) является одним из наиболее распространенных заболеваний, побуждающих пациентов обращаться за медицинской помощью, и пятым наиболее распространенным состоянием, при котором назначают антибиотики (Anon J.B. et al., 2004; Косяков С.Я. и соавт., 2007; Rosenfeld R.M. et al., 2007). В структуре оториноларингологической патологии частота ОР составляет около 20%. Считается, что у 5–15% взрослого и 5% детского населения планеты присутствует риносинусит в той или иной форме (Шадыев Т.Х. и соавт., 2013). Ежегодно заболевание диагностируют у 30 млн взрослых жителей США, в общей сложности им страдают 14,7% американцев (Anand V.K., 2004; Anon J.B. et al., 2004; Rosenfeld R.M. et al., 2007; National Institute of Allergy and Infectious Diseases, 2012). В странах Европы за медицинской помощью по поводу ОР ежегодно обращаются 8,4–12% взрослого населения (Varonen H. et al., 2004; Wang D.Y. et al., 2011).
По данным литературы, частота возникновения риносинусита у детей — ввиду возрастных анатомо-физиологических особенностей — практически в 2 раза выше, чем у взрослых, однако диагностируют его значительно реже (Катилов А.В. и соавт., 2010). Отмечено, что распространенность риносинусита наиболее высока в странах северного полушария и ассоциирована с высоким уровнем загрязнения атмосферного воздуха в сочетании с сырым климатом (Митин Ю.В. и соавт., 2008). Значительное повышение заболеваемости ОР отмечают в холодное время года — в период эпидемии гриппа и острых респираторных вирусных инфекций (Babar-Craig H. et al., 2010; Пухлик С.М. и соавт., 2011). Взрослый человек ежегодно переносит 2–5 эпизодов острой респираторной вирусной инфекции, из которых 0,5–2% осложняются острым бактериальным риносинуситом (Wang D.Y. et al., 2011). В то же время представляет научный и практический интерес существенное повышение заболеваемости ОР, преимущественно гаймороэтмоидитом, в летний период — в сезон купания (марисинусит) (Пухлик С.М. и соавт., 2011).
В настоящее время, несмотря на совершенствование способов диагностики и лечения, распространенность воспалительной патологии придаточных пазух носа, в том числе рецидивирующих и хронических форм, не только не снижается, но продолжает повышаться (Пухлик С.М. и соавт., 2011). Риносинусит часто приводит к временной потере трудоспособности и существенно сказывается на качестве жизни больных, причем это ухудшение может быть даже более выражено, чем при ишемической болезни сердца и хронической обструктивной болезни легких. У 26% пациентов риносинусит сопровождается развитием или прогрессированием депрессии (Лопатин А.С., Свистушкин В.М., 2009).
Все вышеизложенное обусловливает актуальность выбора оптимальной тактики этиопатогенетического лечения при риносинусите как одном из наиболее частых заболеваний не только в оториноларингологической, но также педиатрической и общей врачебной практике.
Цели и принципы этиопатогенетического лечения при ОР
Понимание основных этапов развития заболевания является важным условием его комплексного — этиотропного, патогенетического, симптоматического — лечения.
Результаты исследований подтверждают, что ОР вирусной природы вызван в основном респираторными вирусами (риновирус, респираторно-синцитиальный, аденовирус, коронавирус). Спектр возбудителей бактериального ОР остается относительно постоянным и наиболее часто представлен Streptococcus pneumoniae и Haemophilus influenzae, реже — Streptococcus pyogenes, Moraxella catarrhalis (чаще у детей), Staphylococcus aureus, анаэробами (Лопатин А.С., Свистушкин В.М., 2009).
Под влиянием вирусов разрушаются реснички клеток мерцательного эпителия, развивается отек слизистой оболочки, который вызывает дисфункцию, а в дальнейшем — блокаду соустий придаточных пазух носа. Разрушение ресничек, нарушение вентиляции придаточных пазух с повышением вязкости секрета на фоне усиления отека слизистой оболочки резко снижают эффективность мукоцилиарного транспорта и приводят к нарушению дренажа, что создает условия для развития вторичного бактериального воспаления: острый вирусный риносинусит быстро трансформируется в поствирусный бактериальный. Таким образом, основными целями патогенетической и симптоматической терапии при ОР являются уменьшение отека и воспаления, нормализация реологических свойств назального секрета и эффективная элиминация патологического содержимого.
В Украине в настоящее время медицинская помощь пациентам с ОР на первичном этапе осуществляется в соответствии с приказом Министерства здравоохранения Украины от 16.07.2014 г. № 499 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при грипі та гострих респіраторних інфекціях», в ЛОР-практике руководствуются протоколом, утвержденным приказом Министерства здравоохранения Украины от 24.03.2009 г. № 181 «Про затвердження протоколів надання медичної допомоги за спеціальністю «Отоларингологія», с учетом рекомендаций ряда международных документов — EPOS, Американского общества инфекционных болезней (Infectious Diseases Society of America — IDSA) и др. (МОЗ України, 2009; 2014; Chow A.W. et al., 2012; Fokkens W.J. et al., 2012).
К основным группам лекарственных средств, применяемых для воздействия на отдельные этиопатогенетические звенья заболевания, относят антибактериальные, противоотечные, противовоспалительные, муколитические препараты (Шкорботун В.А., 2014). Обязательным компонентом лечения является иммунореабилитация — применение препаратов с иммуномодулирующим действием.
Принимая во внимание многофакторность патогенеза риносинусита, во всех руководящих документах признано отсутствие доказательств эффективности любого варианта монотерапии — как общей, так и местной. Залогом успеха является комплексное лечение, направленное на основные звенья этиопатогенеза заболевания.
Потенциал фитотерапии в лечении пациентов с ОР. Синупрет®
Использование человеком целебных свойств растений в лечебных целях имеет давние традиции. На сегодняшний день накоплен богатейший опыт их применения при тех или иных заболеваниях, физико-химические свойства досконально изучены, терапевтические эффекты прогнозируемы. Если в прошлом фитопрепараты рассматривали лишь в качестве средств эмпирической терапии, то сегодня, благодаря высокотехнологичному процессу производства, они наделены поистине уникальными свойствами и научно подтвержденной эффективностью. По своему качеству и терапевтическим возможностям современные фитофармацевтические средства не только не уступают синтетическим медикаментам, но и демонстрируют ряд преимуществ перед ними: мягкий лечебный эффект, низкая токсичность, возможность длительного применения у пациентов разного возраста. Благодаря тому, что растительное сырье, как правило, содержит не один, а несколько активных компонентов, обеспечивается комплексность терапевтического воздействия на различные звенья патологического процесса.
В последнее время появляется все большее количество свидетельств пользы растительных препаратов, в том числе обладающих потенциалом в лечении ОР (Guo R. et al., 2006; Timmer A. et al., 2008; Bachert C. et al., 2009). Это нашло отражение в EPOS 2012 г., одним из новых аспектов которого стало включение рекомендации по фитотерапевтическому лечению при ряде форм риносинусита (Fokkens W.J. et al., 2012).
На протяжении десятков лет лидером в разработке, производстве и совершенствовании высококачественных, эффективных и безопасных фитофармацевтических препаратов является компания «Бионорика СЕ» (Германия) — первооткрыватель концепции фитониринга (англ. phyto — растение, engineering — исследовательские технологии), соединившей в себе лучшие знания и традиции фитотерапии и последние достижения научно-технического прогресса. Высокотехнологичный подход в производстве позволил устранить ограничения для назначения лекарственных средств растительного происхождения и создавать оригинальные фитокомбинации с комплексным механизмом действия, состав которых стандартизирован, а эффективность сочетается с высоким профилем безопасности.
Гордость компании — комбинированный растительный препарат Синупрет®, разработанный в 1933 г. Благодаря необычному составу (цветки первоцвета и бузины, трава вербены и щавеля, корень генцианы) и многонаправленному действию компонентов препарат отличается уникальным фармакологическим профилем. Во многочисленных исследованиях in vitro и in vivo показан секретолитический (Curle P., Fraimbault V., 1992; März R.W. et al., 1999), противовоспалительный (Stierna P. et al., 2002; Tcacencu I. et al., 2002), антимикробный и противовирусный (Schmolz M. et al., 2001; Ismail C., 2005; Maune S. et al., 2005), иммуномодулирующий (Schmolz M., 1992; Farinacci M. et al., 2008) эффекты препарата.
Синупрет® регулирует секрецию и нормализует вязкость слизи, устраняет мукостаз, облегчает отхождение слизи и мокроты, уменьшает выраженность отека тканей, восстанавливает дренаж и вентиляцию придаточных пазух носа, нормализует защитную функцию эпителия дыхательных путей, а также достоверно повышает эффективность сопутствующей антибиотикотерапии (Компендиум — лекарственные препараты, 2014). Все это предопределяет возможности его применения в довольно широком диапазоне клинических ситуаций. В Германии препарат Синупрет® признан стандартной терапией при риносинусите (Ismail C., 2005). В отечественной практике, помимо основных показаний (острые и хронические воспалительные заболевания придаточных пазух носа), его применяют при лечении отита, аденоидита, посттравматического и послеоперационного отека в области ЛОР-органов, а также при заболеваниях, сопровождающихся образованием вязкой мокроты (бронхит, трахеит) (Щербак И.Б., 2012).
За долгую историю практического применения накоплена обширная доказательная база, свидетельствующая о высокой клинической эффективности и безупречном профиле безопасности этого препарата. По количеству научных исследовательских работ Синупрет® — едва ли не самый изученный растительный лекарственный препарат в мире.
Доказательная база клинической эффективности
Подробные обзоры опубликованных на сегодняшний день результатов рандомизированных плацебо-контролируемых двойных слепых исследований с сопутствующей терапией и без нее, контролируемых сравнительных исследований с эталонным активным веществом синтетического происхождения, а также крупных многоцентровых исследований с контролируемым постмаркетинговым наблюдением в отношении препарата Синупрет® представлены в ряде наших предыдущих публикаций (Синупрет® — комбинированный препарат растительного происхождения с комплексным действием, 2001; Щербак И.Б., 2012; Жигунова А.К., 2013; 2014; Боровик С.П., 2014). В настоящей статье доказательная база клинической эффективности препарата обобщена в таблице и подытожена в систематическом обзоре J. Melzer и соавторов (2006).
Таблица. Данные отдельных исследований препарата Синупрет® при ОР (систематизировано по: Oliff H.S., Blumenthal M., 2009)
| Автор/год публикации | Дизайн исследования | Доза и длительность лечения | Результаты | Заключение авторов |
|---|---|---|---|---|
| Braum D., März R.W., 1990 | Рандомизированное открытое сравнительное исследование с участием 114 пациентов Госпиталя армии Германии (данные о гендерной принадлежности и возрасте отсутствуют, но известно, что преимущественно мужчины) с рентгенологически подтвержденным ОР | Синупрет® по 2 таблетки 3 раза в сутки или стандартный секретолитик N-ацетилцистеин по 200 мг 3 раза в сутки в течение 21 дня. Сопутствующая терапия была разрешена (уточняющие данные отсутствуют) | Согласно рентгенологическим данным, в конце лечения у 12,3 и 56,1% пациентов, получавших Синупрет®, отмечено уменьшение выраженности или отсутствие симптомов заболевания соответственно. Аналогичные показатели в группе получавших N-ацетилцистеин составили 13,7 и 43,1% соответственно. Примерно 85,0 и 86,8% участников, получавших Синупрет® и N-ацетилцистеин соответственно, сообщили об улучшении состояния или излечении | Синупрет® по крайней мере столь же эффективен, как и N-ацетилцистеин |
| Kraus P., Schwender W., 1992 | Рандомизированное открытое сравнительное исследование с участием 134 пациентов Госпиталя армии Германии (данные о гендерной принадлежности и возрасте отсутствуют, но известно, что преимущественно мужчины) с рентгенологически подтвержденным ОР | Синупрет® по 2 таблетки 3 раза в сутки или препарат миртола стандартизированного по 1 капсуле 3 раза в сутки в течение 3 нед | Частота достижения улучшения эквивалентна у двух препаратов, 49% пациентов в обеих группах отметили отсутствие патологических симптомов или улучшение состояния | Данные отсутствуют |
| Neubauer N., März R.W., 1994 | Рандомизированное плацебо-контролируемое двойное слепое исследование с участием 160 пациентов мужского пола (средний возраст — 24,5 года) с острым бактериальным риносинуситом. Цель исследования — оценить возможность улучшения клинической симптоматики при добавлении препарата Синупрет® к стандартной фармакотерапии | Синупрет® по 2 таблетки 3 раза в сутки (n=81) или плацебо (n=79) в течение 2 нед в дополнение к стандартной антимикробной (доксициклин) и противоотечной (ксилометазолин) терапии | По окончании терапии у пациентов, принимавших препарат Синупрет®, отмечены значительно большие рентгенологические улучшения, чем у принимавших плацебо (p=0,008). Изменения клинической симптоматики показали хорошую корреляцию с рентгенологической картиной (значительно большее количество пациентов в группе принимавших препарат Синупрет® с уменьшением отека слизистой оболочки, заложенности носа и головной боли; p-данные отсутствуют). Согласно оценке пациентов, значительно большее количество участников, получавших Синупрет®, оценили лечение как благоприятное, по сравнению с группой плацебо (p<0,001). Переносимость препарата была хорошей | Эффективность стандартного лечения при остром бактериальном риносинусите, применяемого в рамках указанного исследования, может быть заметно повышена за счет включения в режим терапии препарата Синупрет® в качестве вспомогательного компонента |
| Biebach K., Kramer A., 2004 | Открытое многоцентровое исследование (967 медицинских учреждений Германии) с участием 3109 детей (1638 девочек, 1471 мальчик; средний возраст — 6,9 года) с типичными симптомами ОР: наличие обильного вязкого отделяемого из носоглотки, затруднение носового дыхания и кашель средней тяжести | 64% детей принимали препарат Синупрет® в среднем по 20 капель 3 раза в сутки; количество принимаемых капель постепенно уменьшали в течение курса терапии (уточняющие данные отсутствуют). Вместо капель 10% детей в возрасте 2–6 лет и 26% — в возрасте 7–12 лет принимали по 1 таблетке препарата 3 раза в сутки (четкие данные о длительности лечения отсутствуют; в среднем 12 дней). Примерно 74% пациентов получали дополнительно лекарственные средства, включая ринологические агенты и/или антибиотики (уточняющие данные отсутствуют) | По окончании лечения 93% пациентов сообщили о незначительном количестве/отсутствии назального отделяемого; при его наличии в 90% случаев — чистого прозрачного характера. Лишь 0,3% детей сообщили о значительном затруднении носового дыхания; кашель отсутствовал у 75% детей. Эффективность двух лекарственных форм препарата, применяемых у детей в возрасте 7–12 лет, была аналогичной. У детей в возрасте 2–6 лет эффективность таблеток была немного выше по сравнению с каплями в отношении устранения заложенности носа и кашля, в то время как капли были более эффективны в отношении уменьшения выраженности боли в области лица и головной боли. 88% врачей оценили Синупрет® как «очень хороший» и «хороший» препарат. Нетяжелые побочные эффекты (преимущественно гастроинтестинальные проявления и реакции со стороны кожи) зарегистрированы в 0,8% случаев, 50% которых связывали с применением сопутствующей терапии | Препарат Синупрет® при применении у детей с ОР расценен как эффективное лекарственное средство с хорошей переносимостью |
Последний включил два плацебо-контролируемых исследования с почти идентичным дизайном, оцененных как ключевые и рассмотренных в рамках метаанализа, — N. Neubauer, R.W. März (1994) и K. Berghorn, W. Langer (1990). В исследованиях приняли участие преимущественно мужчины молодого возраста (средний возраст ≤29 лет) с острым и хроническим риносинуситом, 98–99% которых принимали антибиотики и противоотечные препараты, а в качестве дополнения к стандартному лечению — Синупрет® (n=159) по 2 таблетки 3 раза в сутки (Neubauer N., März R.W., 1994) или по 50 капель 3 раза в сутки (Berghorn K., Langer W., 1990) либо плацебо (n=160) в течение 14 дней. Обобщенный анализ с учетом глобальной оценки пациентов показал значительное превосходство препарата Синупрет® по сравнению с плацебо в отношении отсутствия любых симптомов (51 и 39% соответственно; р<0,05) или объективных признаков заболевания (36 и 24% соответственно; р<0,05) (Neubauer N., März R.W., 1994). Препарат был значительно более эффективен в уменьшении выраженности назальной обструкции (р<0,01) и головной боли (р<0,05) по сравнению с плацебо. Многоступенчатый регрессионный анализ подтвердил очень существенную разницу между вариантами лечения (Neubauer N., März R.W., 1994). При этом Синупрет® характеризовался хорошей переносимостью, а частота побочных эффектов при его приеме была сопоставима с таковой плацебо.
В рамках систематического обзора также рассмотрены два других сравнительных исследования с почти одинаковым дизайном — M. Wahls (1990) и K.J. Simm, H.J. Pape (1992), в которых приняли участие только мужчины (средний возраст — 23 и 40 лет соответственно) с риносинуситом, принимавшие амброксол (n=150) по 100 капель 3 раза в сутки или Синупрет® (n=151) по 50 капель 3 раза в сутки в течение 14 дней. Антибиотикотерапию получали 12 и 15% пациентов, принимавших Синупрет® и амброксол соответственно; противоотечные препараты — 75% пациентов обеих групп. Оба режима терапии не продемонстрировали никаких различий в доле пациентов, оценивших результаты как «излечение» или «улучшение». Улучшение таких симптомов, как гнойное назальное отделяемое и головная боль, чаще отмечено у принимавших препарат Синупрет® (р<0,05). Многоступенчатый регрессионный анализ не подтвердил существенных отличий между режимами терапии.
В систематическом обзоре R. Guo и соавторов (2006) изучена эффективность различных растительных продуктов при остром и хроническом риносинусите, в том числе рассмотрено три рандомизированных контролируемых исследования препарата Синупрет®, применяемого в качестве дополнительного метода лечения при ОР. Хотя качество этих исследований отличалось, в двух из них, в том числе крупнейшем исследовании наиболее высокого качества, сообщили о достижении значительных положительных результатов, в то время как доказательства эффективности других растительных продуктов носили ограниченный характер.
Терапевтическая эффективность препарата Синупрет® в лечении пациентов с ОР, в том числе детей, как в комплексе с антибактериальными препаратами, так и в монотерапии подтверждена также отечественными и российскими исследователями. Так, отмечено, что препарат позволяет повысить эффективность комплексной терапии ОР, способствуя:
- уменьшению периода лечения;
- более выраженной положительной динамике клинических, лабораторных и рентгенологических показателей;
- профилактике хронизации заболевания;
- уменьшению длительности применения антибиотиков и других лекарственных средств, что делает лечение менее дорогостоящим и более доступным (Дергачева В.С. и соавт., 1999; Тарасова Г.Д., 2000; Митин Ю.В., Джурко Л.Р., 2001).
Результаты многочисленных исследований демонстрируют, что препарат Синупрет® характеризуется не только высокой эффективностью, но и низкой частотой развития побочных эффектов, что обеспечивает адекватное соотношение польза/риск и позволяет применять его во всех возрастных группах, а также в период беременности (Chibanguza G. et al., 1984; Ernst E. et al., 1995; Becker M.K.F. et al., 1997; Ismail C. et al., 2003).
Благодаря оригинальному составу растительной композиции и высокотехнологичному процессу производства, основанному на запатентованной компанией «Бионорика СЕ» концепции фитониринга, препарат Синупрет® наделен рядом свойств, благоприятно действующих на этиопатогенез ОР. В составе комплексной терапии препаратспособствует значительному уменьшению выраженности симптомов заболевания и более быстрому излечению пациентов. О высокой эффективности, хорошей переносимости и безопасности препарата свидетельствует богатая история его практического применения, подтвержденная убедительной доказательной базой.
Список использованной литературы

- Виды риносинусита
- Факторы, предрасполагающие к развитию риносинусита
- Причины развития риносинусита
- Механизм развития
- Cимптомы риносинусита
- Диагноз и рекомендуемые клинические исследования
- Лабораторные методы исследования
- Инструментальные методы исследования
- Дифференциальный диагноз
- Общие принципы лечения
- Прогноз
Риносинусит — это воспаление слизистой оболочки околоносовых пазух.
Виды риносинусита
- Острый (длительность болезни менее 12 недель и полное исчезновение симптомов после выздоровления).
- Рецидивирующий (от 1 до 4 эпизодов острого риносинусита в год, периоды между обострениями (когда симптомы заболевания отсутствуют и лечение не проводится) длятся не менее 8 недель).
- Хронический (наличие симптомов в течение более чем 12 недель).
Локализация
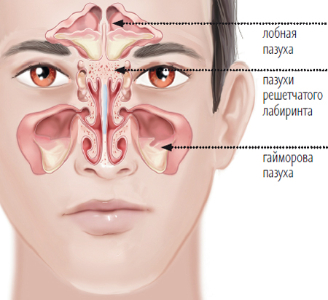
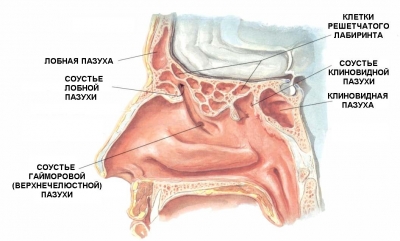
В зависимости от этиологических факторов острые и рецидивирующие риносинуситы разделяют на:
- вирусные,
- бактериальные,
- грибковые.
Хронические разделяют на:
- бактериальные,
- грибковые,
- смешанные.
С учетом особенностей патогенеза:
- внутрибольничный,
- одонтогенный,
- полипозный,
- развившийся на фоне иммунодефицитных состояний риносинусита,
- острая (молниеносная) форма микоза околоносовых пазух.
Хронические грибковые риносинуситы подразделяют на:
- аллергический (эозинофильный) грибковый синусит,
- грибковый шар,
- поверхностный синоназальный микоз,
- хроническую инвазивную форму микоза.
Факторы, предрасполагающие к развитию риносинусита
- Риниты.
- Непереносимость нестероидных противовоспалительных средств.
- Аномалии строения полости носа и околоносовых пазух (искривление перегородки носа; булла средней носовой раковины; дополнительное соустье верхнечелюстной пазухи и др.).
- Иммунодефицитные состояния (Х-сцепленная агаммаглобулинемия; общая вариабельная иммунологическая недостаточность; дефицит подклассов IgG; селективная недостаточность IgA; гипер-IgM синдром; ВИЧ).
- Заболевания, сопровождающиеся замедлением МЦТ (синдром Картагенера; синдром Янга; муковисцидоз).
- Гранулематоз Вегенера.
- Гиперплазия глоточной миндалины, аденоидит.
- Гастроэзофагеальная рефлюксная болезнь.
- Свищ между ротовой полостью и верхнечелюстной пазухой.
Причины развития риносинусита
Основными возбудителями острого бактериального риносинусита считаются Streptococcuspneumoniae и Haemophilusinfluenzae. Среди прочих возбудителей называют Moraxellacatarrhalis, Staphylococcusaureus, Streptococcuspyogenes, Streptococcusviridans и др. Основными анаэробными возбудителями риносинусита являются анаэробные стрептококки. Однако спектр возбудителей острого бактериального риносинусита может существенно варьировать в зависимости от географических, социально-экономических и прочих условий.
Перечень возбудителей внутрибольничных, развившихся на фоне иммунодефитных состояний, и одонтогенных риносинуситов наряду с упомянутыми выше бактериями включает Staphylococcusepidermidis, Pseudomonasaeruginosa, Proteusspp., а у иммунодефицитных больных также сапрофитные бактерии и грибковую микрофлору. В последние годы обсуждается роль хламидий и другой атипичной микрофлоры в этиологии риносинусита.
Грибковые синуситы чаще вызываются грибами Aspergillus (в большинстве случаев А. fumigatus), реже — Candida, Alternaria, Bipolaris и др.
Острая инвазивная форма микоза околоносовых пазух наиболее часто обусловлена грибками семейства Mucoraceae: Rhizopus, Mucor и Absida.
Механизм развития
Риносинусит практически всегда развиваются при нарушении мукоцилиарного клиренса, когда создаются оптимальные условия для развития бактериальной инфекции.
Пусковым моментом в развитии острого бактериального риносинусита обычно бывает ОРВИ. Выявлено, что почти у 90% больных ОРВИ в околоносовых пазухах выявляются изменения в виде отека слизистой оболочки и застоя секрета. Однако лишь у 1—2% таких больных развивается острый бактериальный риносинусит.
В развитии хронического риносинусита, помимо нарушений мукоцилиарного транспорта, важную роль играют аномалии строения внутриносовых структур и решетчатого лабиринта, блокирующие проходимость естественных отверстий околоносовых пазух и нарушающие механизмы очищения пазух. Наличие двух или более соустий верхнечелюстных пазух также создает условия для заброса уже побывавшей в полости носа и инфицированной слизи обратно в пазуху. В условиях хронического воспаления в слизистой оболочке происходит очаговая или диффузная метаплазия многорядного цилиндрического эпителия в многослойный, лишенный ресничек и утративший способность удалять со своей поверхности бактерии и вирусы путем активного мукоцилиарного транспорта.
Внутрибольничный риносинусит наиболее часто бывает обусловлен продленной назотрахеальной интубацией.
Одонтогенный гайморит развивается на фоне хронических очагов воспаления, кист или гранулем в корнях зубов верхней челюсти, в результате попадания в верхнечелюстные пазухи кусочков пломбировочного материала, корней зубов либо образования свища между ротовой полостью и верхнечелюстной пазухой после экстракции зуба.
Ключевую роль в патогенезе полипозного риносинусита играют эозинофилы и ИЛ-5, вызывающий их пролиферацию, миграцию в ткани и дегрануляцию.
Слизисто-гнойное отделяемое из пораженных околоносовых пазух может транспортироваться мерцательным эпителием прямо через устье слуховой трубы, что является пусковым моментом в развитии экссудативного или хронического воспалительного процесса в среднем ухе.
Поверхностный синоназальный микоз обусловлен ростом мицелия грибка на корках, образующихся в полостях оперированных околоносовых пазух, на поверхности новообразований и на скоплениях противомикробных лекарственных средств или глюкокортикостероидов для местного применения, длительно находящихся в полости носа.
Cимптомы риносинусита
Основными симптомами риносинусита являются:
- затруднение носового дыхания,
- головная боль,
- выделения из носа.
Непостоянные симптомы:
- снижение обоняния,
- заложенность ушей,
- повышение температуры тела,
- общее недомогание,
- кашель (более характерен для детей).
При воспалении в верхнечелюстной и лобных пазухах боль локализуется в лице, области переносья и надбровья. Для сфеноидита характерны боли в центре головы и затылке.
Выделения бывают слизистыми, гнойными и могут отходить при сморкании либо стекать по задней стенке глотки. Последнее более характерно для поражения клиновидной пазухи и задних отделов решетчатого лабиринта.
Хронический риносинусит сопровождается теми же симптомами, что и острый, но вне обострения они значительно менее выражены.
Диагноз и рекомендуемые клинические исследования
Диагноз риносинусит устанавливают на основании:
- Анамнестических данных.
- Клинических проявлений.
- Результатов лабораторных исследований.
- Результатов инструментальных методов обследования.
Для острого бактериального риносинусита характерна связь с перенесенным 5-10 дней назад эпизодом ОРВИ.
У пациентов с одонтогенным и грибковым гайморитом в анамнезе нередко имеются предшествующие сложные пломбировки зубов верхней челюсти, а также длительная история неоднократных обращений к оториноларингологу и повторных диагностических пункций верхнечелюстных пазух, при которых не было получено никакого содержимого.
Для полипозного риносинусита характерно постепенное прогрессирование основных симптомов: затруднение носового дыхания и снижение обоняния. Нередко больных беспокоит мучительное ощущение постоянного стекания очень вязкого секрета по задней стенке носоглотки. Во многих случаях полипозного риносинусита сочетается с бронхиальной астмой, непереносимостью нестероидных противовоспалительных средств, муковисцидозом.
Лабораторные методы исследования
Бактериологическое исследование
Это исследование, предназначенное для выделения бактерий и изучения их свойств с целью постановки микробиологического диагноза.Материал для исследования может быть получен из полости носа либо из пораженной пазухи при ее пункции. При заборе материала высока вероятность попадания «путевой» микрофлоры.
Исследование мукоцилиарного транспорта
Позволяет оценить состояние мукоцилиарного аппарата слизистой оболочки, то есть выявить одно из наиболее важных патогенетических нарушений при риносинусите.
В клинической практике наиболее широко используется измерение времени транспорта. Одной из разновидностей этого метода является измерение времени, за которое маркер (уголь, кармин, тушь, пенопласт и др.) перемещается из передних отделов полости носа в носоглотку. Большее распространение в силу своей простоты получил сахариновый тест.
Его принцип заключается в измерении времени, за которое частица пройдет условное расстояние — от передних отделов полости носа до вкусовых рецепторов в глотке. Показатели сахаринового времени у здоровых людей могут колебаться от 1 до 20 минут, составляя в среднем 6 минут. Однако эти показатели весьма условны.
Инструментальные методы исследования
- Риноскопия. При передней риноскопии на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа выявляется типичный признак гнойного риносинусита — наличие патологического отделяемого в области соустий пораженных околоносовых пазух. При гайморите и фронтите отделяемое можно увидеть в среднем носовом ходе, а при сфеноидите — в верхнем.
- Эндоскопическое исследование требует минимума времени и безболезненно переносится пациентом. Исследование включает в себя три основных момента:последовательный осмотр нижнего, среднего и верхнего носового хода. Метод позволяет выявить дополнительное соустье верхнечелюстной пазухи. При хоанальном полипе выявляется образование, ножка которого исходит из соустья верхнечелюстной пазухи.
- Диафаноскопия. Просвечивание узким пучком света околокожных образований или кист. Позволяет выявить снижение пневматизации верхнечелюстной и лобных пазух.
- УЗИ — быстрый неинвазивный метод, который используется в основном в скрининговых целях, для диагностики воспалительных заболеваний и кист верхнечелюстной и лобной пазух. Используются как специальные аппараты для сканирования околоносовых пазух, так и стандартная аппаратура. Чувствительность УЗИ в диагностике синуситов ниже, чем у рентгена и КТ.
- Рентгенография околоносовых пазух обычно выполняется в носоподбородочной проекции. Для уточнения состояния лобной и клиновидной пазух дополнительно может быть проведено исследование в носолобной и боковой проекциях. Рентгенография пазух решетчатой кости малоинформативна. Некачественная рентгенография часто приводит к диагностическим ошибкам.
- КТ, которую выполняют в коронарной проекции, является наиболее информативным методом и постепенно становится «золотым стандартом» исследования околоносовых пазух. КТ не только позволяет установить характер и распространенность патологических изменений в околоносовых пазухах, но и выявляет причины и индивидуальные особенности анатомического строения полости носа и пазух, приводящие к развитию и рецидивированию риносинусита. КТ с высоким разрешением позволяет визуализировать структуры, которые не видны при обычной рентгенографии.
- МРТ, хотя и дает лучшую визуализацию мягкотканых структур, не относится к основным методам диагностики риносинусита. Данный метод практически не дает представления о проходимости воздушных пространств, соединяющих околоносовых пазух с полостью носа. МРТ показана только в отдельных ситуациях — например, при подозрении на грибковый характер поражения околоносовых пазух или возможную опухолевую природу заболевания, а также при орбитальных и внутричерепных осложнениях риносинусита. МРТ является наиболее информативным методом при дифференциальной диагностике между мозговой грыжей (менингоэнцефалоцеле) и опухолью или воспалительным процессом в области крыши решетчатого лабиринта.
- Диагностическая пункция и зондирование дают возможность оценить объем и характер содержимого пораженной пазухи и косвенным путем получить представление о проходимости ее естественного отверстия.
Для оценки проходимости соустья пунктированной пазухи пользуются простой схемой, учитывающей 3 степени нарушения проходимости соустья (см. таблицу). Для этого шприцом, подключенным к игле или дренажной трубке, производят сначала аспирацию содержимого, а затем — промывание пазухи.
Оценка проходимости естественного соустья околоносовых пазух
|
Нормальная проходимость соустья |
При аспирации в шприц поступает воздух или жидкое содержимое пазухи, при промывании жидкость свободно изливается в полость носа |
|
Нарушение |
При аспирации создается отрицательное давление, при промывании жидкость свободно попадает в полость носа (клапанный механизм и отрицательное давление в пазухе) |
|
Нарушение |
Аспирация из пазухи невозможна, промывание удается лишь при усилении давления на поршень шприца |
|
Нарушение |
Ни аспирация, ни промывание пазухи невозможны: имеется полная блокада соустья |
Дифференциальный диагноз
Для вирусных и бактериальных РС более характерно одновременное поражение нескольких пазух (полисинусит).
Изолированное поражение одной пазухи (моносинусит) типично для грибкового и одонтогенного риносинусита.
Признаками риносинусита, вызванного типичными возбудителями (S. pneumoniae и Н. influenzae), являются снижение обоняния, наличие уровня жидкости на РГ и эффективность традиционной терапии.
Отличительные особенности риносинусита, вызванных другими микроорганизмами, зловонные выделения из носа, тотальное снижение пневматизации околоносовых пазух на РГ, более медленная положительная динамика рентгенологической картины на фоне проводимого лечения.
Аллергический (или эозинофильный) грибковый риносинусит характеризуется выявлением при эндоскопии множественных полипов, а также весьма характерного отделяемого желтого, зеленого или бурого цвета очень вязкой резиноподобной консистенции. Аналогичное отделяемое — аллергический муцин — обнаруживают во всех пораженных пазухах во время операции.
Одонтогенный гайморит обычно приобретает первично хроническое течение, сопровождается образованием полипов, грануляций или грибковых конкрементов в пазухе.
Хроническая инвазивная форма микоза сопровождается образованием грибковых гранулем с инвазией их в костные структуры и мягкие ткани лица.
Полипозный риносинусит характеризуется образованием и рецидивирующим ростом полипов, состоящих преимущественно из отечной ткани, инфильтрированной эозинофилами.
Общие принципы лечения
Основными целями лечения риносинусита являются:
- Сокращение длительности заболевания.
- Предупреждение развития орбитальных и внутричерепных осложнений.
- Эрадикация возбудителя.
С этих позиций базисным методом лечения острого бактериального риносинусита (среднетяжелых и тяжелых форм) и обострения хронического риносинусита является эмпирическая антибактериальная терапия.
К основным показаниям для назначения противомикробных лекарственных средств относятся:
- Характерный для риносинусита анамнез.
- Выраженность клинических проявлений.
- Наличие гнойного отделяемого в носовых ходах.
Антибактериальная терапия с учетом вида и чувствительности конкретного возбудителя, идентифицированного при бактериологическом исследовании, отнюдь не гарантирует успех в связи с высокой вероятностью попадания в исследуемый материал «путевой» микрофлоры при заборе материала. Кроме того, результаты исследования чувствительности выявленного микроорганизма invitro не всегда коррелируют с клинической эффективностью отдельных антибактериальных лекарственных средств. Причинами этого могут быть значительное усиление антибактериальной активности в результате однонаправленного эффекта антибиотика и его метаболита и способность целенаправленно достигать бактерицидных концентраций именно в очаге инфекции.
Антибактериальная терапия острого бактериального риносинусита
Амбулаторно преимущественно назначают пероральные противомикробные лекарственные средства.
С учетом спектра типичных возбудителей и российских данных об их антибиотикорезистентности препаратом первого выбора при острого бактериального риносинусита является амоксициллин.
В отсутствие заметного клинического эффекта по прошествии трех дней следует заменить препарат на антибиотик, активный в отношении пенициллин-резистентностных S. pneumonia и продуцирующих в-лактамазы Н. influenzae. В этом случае назначают цефалоспарины III-IV поколения или новые фторхинолоны.
При непереносимости препаратов пенициллинового ряда (а из-за возможных перекрестных аллергических реакций также нельзя назначать и цефалоспорины) лекарственные средства выбора являются макролиды.
В случае госпитализации пациента предпочтительным является парентеральный путь введения противомикробных лекарственных средств.
Антибактериальная терапия обострений хронического риносинусита
При лечении обострений хронического риносинусита лекарственные средства выбора считается амоксициллин/клавуланат в пероральной форме.
Кальтернативными лекарственными препаратами (назначают в случае неэффективности противомикробных лекарственных средств выбора) в настоящее время относят фторхинолоны III-IV поколений.У пациентов моложе 16 лет к альтернативным лекарственным средствам относят макролиды. Учитывая значительную роль обструкции естественных отверстий околоносовых пазух в патогенезе риносинусита, большое значение в его терапии имеют сосудосуживающие лекарственные средства, которые назначают либо местно, либо перорально.
В лечении острого и хронического риносинусита используют также лекарственные средства растительного происхождения, которые обладают противовоспалительным и муколитическим действием.
Пункции и зондирование околоносовых пазух
Эти методы позволяют промыть пораженную пазуху антисептическим раствором, удалить из нее патологический секрет, ввести лекарственное средство (антисептики, протеолитические ферменты, глюкокортикостероиды). В некоторых случаях пункция и промывание околоносовых пазух позволяют ликвидировать блокаду ее естественного соустья. Считают, что регулярное удаление экссудата при гнойномриносинусите защищает от протеолиза факторы местного иммунитета и в 2-3 раза повышает содержание Ig и комплемента в пораженной пазухе, стимулируя механизмы местной антибактериальной защиты. Наиболее распространена и легче выполнима пункция верхнечелюстной пазухи.Она чаще всего используется в лечении риносинусита.
Метод принудительного дренирования
Метод имеет определенные преимущества перед лечением повторными пункциями. Наличие катетера создает дополнительный путь для эвакуации секрета из пораженной пазухи, увеличивает воздухообмен, ликвидирует отрицательное давление при блокированном или работающем как клапан естественном соустье.
Другие методы
Носовые души, промывание полости носа теплым изотоническим раствором и физиотерапия (ультравысокочастотные токи, микроволновая терапия, ультразвук).
Хирургическое лечение
Показания к хирургическому лечению при бактериальном риносинусите возникают при неэффективности проводимой антибактериальной терапии и развитии орбитальных или внутричерепных осложнений.
В хирургическом лечении превалирует тенденция к минимальнойинвазивности. Менее травматичные функциональные эндоскопические вмешательства дают лучшие результаты, сопровождаются меньшим числом осложнений, реже способствуют прогрессированию заболевания и развитию бронхиальной астмы, чем классические операции с радикальным удалением слизистой оболочки и носовых раковин.
Терапия грибковых форм риносинусита
При грибковом шаре назначение противогрибковых лекарственных средств не делается. Лечение — хирургическое (эндоскопическое). Полное удаление грибковых масс из околоносовых пазух гарантирует выздоровление.
Лечение аллергического грибкового риносинусита — хирургическое (при наличии крупных полипов).
Лечение поверхностного синоназального микоза заключается в удалении субстрата для роста мицелия грибков.
Прогноз
При остромриносинусите прогноз благоприятный. При хроническомриносинусите, протекающем без осложнений, прогноз, как правило, благоприятный и зависит от морфологических изменений и длительности процесса. При одонтогенном гайморите, грибковых риносинуситов, полипозных риносинуситов в большинстве случаев необходимо хирургическое лечение.
Стоимость услуг ЛОРа в нашем Медцентре




