Приступы пароксизмальной тахикардии
Кардиология
Тэги:
Юлия Титова:
Программа «Кардиология с доктором Грачёвым». Я рада приветствовать моего соведущего Сергея Грачёва, врача-кардиолога. Буду помогать я, Юлия Титова. Поговорим мы сегодня о тахикардии.
Как обычно, понятие тахикардии: что это такое и что в него заложено?
Сергей Грачёв:
Тахикардия – это ситуация, когда пульс повышается выше 90 ударов в минуту. Под тахикардией мы не имеем в виду обязательно патологию. То есть тахикардия – это нормальная ситуация, если человек испытывает сильные эмоции, страх, любые эмоции, плохие или хорошие, ярко выраженные. Также при физической нагрузке, например. Сегодня разберём, в основном, тахикардию в обычной жизни, определим, в какой мере это является патологией и с чем может быть связано.
Юлия Титова:
Другими словами, тахикардия, это не заболевание. Это состояние нашего организма в определённый момент нашей жизни.
Сергей Грачёв:
Да, это некий феномен, который характеризуется показателем пульса.
Юлия Титова:
По большому счёту, когда мы чувствуем учащённое сердцебиение после физической нагрузки, или понервничали, или поднялись на 10-й этаж пешком, без лифта, то это не должно нас сильно беспокоить.
Сергей Грачёв:
Сильно не должно. Существуют и здесь, конечно, нормы. Такие нормы хорошо знают спортивные тренеры или те, кто занимается спортом, что существуют некие нормы частоты сердечных сокращений при физической нагрузке. Норма зависит от пола, от возраста, от других моментов. Любой человек может в интернете посмотреть, каковы для него нормы.
Юлия Титова:
Вы можете привести какие-то, может быть, средние показатели для мужчин и для женщин, так скажем, нашего возраста? Обозначьте границы возрастные, только осторожно.
Сергей Грачёв:
Когда речь идёт о физической нагрузке в плане тренировки, для нашего возраста это примерно 140-160 ударов в минуту. Это частота является эффективной в плане постоянных систематических нагрузок. Её не рекомендуется превышать, иначе будет чрезмерный эффект на сердечно-сосудистую систему. Существуют ещё субмаксимальные значения, предельные значения. Для всех людей пульс больше 190 ударов в минуту – это опасно. Если постараться, можно его достигнуть, и, если этот предел перейти, заставить сердце биться с большей частотой, то это может спровоцировать настоящее нарушение ритма, которое лечится дефибриллятором или может послужить причиной острых осложнений.
Юлия Титова:
Как я понимаю, тахикардия – это приходящее состояние. Может ли она, скажем так, сопровождать человека безостановочно долгое время?
Сергей Грачёв:
Вот как раз-таки, да, критерий патологии, это когда тахикардия сопровождает человека не по потребностям долго. Ситуационная тахикардия – это нормально, а если тахикардия возникает тогда, когда она не нужна, тогда нужно задуматься, нет ли проблемы в организме? Или, например, есть такой феномен, пока что малоизучен, синдром постуральной ортостатической тахикардии, сокращенно СПОТ. Редкий феномен, который характеризуется тем, что если человек принимает вертикальное положение быстро из горизонтального, например, с утра встаёт, у него резко повышается пульс. При этом же феномене, при СПОТ, пульс неадекватно повышается при физической нагрузке. Это патология, но, скорее, не сердечная, а функциональное расстройство нервной системы. Считается так, хотя этот вопрос до сих пор не изучен подробно и окончательно.
Тахикардия является патологией, если возникает без видимой причины и сопровождает человека длительное время.
Юлия Титова:
Давайте попробуем разобраться более подробно в симптоматике. Учащённое сердцебиение, которое сопровождает физическую нагрузку или ситуацию, подразумевающую учащённое сердцебиение – это нормально. Но, наверняка есть ещё сопутствующие состояния, которые уже являются звоночком того, что нужно обратиться к врачу. Какие это состояния?
Сергей Грачёв:
Вы имеете в виду причины внутренние?
Юлия Титова:
По ощущениям по физическим, именно в момент тахикардии.
Сергей Грачёв:
По физическим ощущениям, даже при серьёзных заболеваниях иногда тахикардия является единственным симптомом. Но тахикардия – это часть патологического симптомокомплекса, который часто идёт с повышением давления, например, при таком заболевании, как гипертоническая болезнь. Тахикардия бывает следствием нарушения гормонального статуса, это всегда бывает при тиреотоксикозе, когда повышается уровень гормонов щитовидной железы. При повышении уровня гормонов надпочечников, при, вообще, нестабильном гормональном фоне могут быть эпизоды тахикардии.
Юлия Титова:
Но тахикардия, это больше симптом? Вспоминая наши прежние эфиры, Вы неоднократно упоминали это состояние. Вряд ли человек обращается к врачу именно по причине того, что у него учащенно бьётся сердце. Мы, может быть, даже, порой, этого не замечаем без определённых наблюдений, приборов; наверняка, тахикардия вскрывается уже в ходе диагностики и обследования другого состояния или заболевания пациента. Так это, или я не совсем права?
Сергей Грачёв:
Это часто бывает именно так, хотя тахикардия – это самое простое, можно сказать, отклонение от нормы, которое любой человек сам, в принципе, может оценить, также случайно или намеренно. Это может его не беспокоить совершенно; тахикардия, доходя до высоких значений, может долго не волновать пациента. Притом, других уже беспокоит, если она просто приближается к границе нормы.
Юлия Титова:
Что именно его беспокоит, какое состояние у человека с тахикардией? Почему его это беспокоит и заставляет обследоваться?
Сергей Грачёв:
Если это физиологическое повышение, адекватное какому-то стрессу и нагрузке, то, в общем-то, не должно беспокоить. Но бывают заболевания и сердца, и внесердечные заболевания, которые имеют только один симптом, тахикардию, первым симптомом тахикардию. Люди, которым известны их проблемы со здоровьем, они должны и обращают внимание на тахикардию чаще.
Юлия Титова:
Пациент с тахикардией, как правило, типичный, или с тахикардией может столкнуться абсолютно любой человек в любом возрасте, любого пола?
Сергей Грачёв:
Нет типичной внешности для такого пациента; совершенно разные болезни, разные люди, разные пациенты. Собственно, задача доктора — определить, является ли тахикардия симптомом серьёзного заболевания или это норма для данного пациента, заболевание это в сердечно-сосудистой сфере или вне сердечно-сосудистой системы.
Юлия Титова:
Расскажите об обследовании такого человека, с чего всё начинается? Ведь, как Вы уже сказали, причиной тахикардии может быть множество сопутствующих заболеваний. Неужели обращаются сразу ко всем возможным специалистам, которые есть в клинике?
Сергей Грачёв:
Сначала к терапевту или кардиологу, действительно. В большинстве случаев помогает обычный опрос, сбора анамнеза, потому что тахикардия часто является побочным эффектом приёма препаратов, неправильного образа жизни, физических или химических факторов в жизни человека, профессиональных, допустим. Стоит отметить, что курение несколько повышает пульс. Приём препаратов и сердечно-сосудистых, и обычных препаратов в жизни, которые даже назначаются врачом по показаниям, они могут вызвать повышение пульса. Кофеин, естественно, в том числе.
Юлия Титова:
Скажите пожалуйста, если человек не нарочно, но так выходит, что постоянно доводит себя до состояния тахикардии, который, может быть, очень часто накладывает на себя непомерную физическую нагрузку, может быть, это связано с его работой, с его профессиональной деятельностью, или человек просто постоянно в стрессе, постоянно в запарке – к чему может привести такое постоянное состояние тахикардии?
Сергей Грачёв:
Обычно это сочетается с нагрузкой на весь организм, но есть такая медицинская паранаучная байка. Замечено, что количество сокращений у всех живых существ примерно одинаково. Я имею ввиду абсолютное число сокращений за всю жизнь, оно якобы примерно одинаково у всех млекопитающих. То есть у мышки, например, нормальная частота 160 ударов в минуту, и живёт она, допустим, 5 лет. У черепахи частота 5-6 ударов в минуту, и живёт она, наоборот, 140 лет, допустим. Возникает вопрос: сколько должен жить человек, в среднем? В соответствии с этими критериями, с имеющимися нормами пульса, человек должен прожить не меньше 76,5 лет, а если у него пульс 60 ударов в минуту, то он должен прожить около 94 лет.
Юлия Титова:
То есть довольно-таки выгодно не мучить себя физкультурой и подъёмом по высоким лестницам.
Сергей Грачёв:
Нет, почему же? Человек, начиная тренироваться, одну и ту же нагрузку переносит, допустим, первые несколько месяцев с частотой 160 ударов в минуту. Через пару месяцев систематических тренировок при той же нагрузке пульс 140. У тренированного человека, испытывающего ту же самую нагрузку, что в начале всех тренировок, пульс не повышается больше 100. Соответственно, у него и в покое пульс снижается, это служит критерием тренированности.
Юлия Титова:
Такой вопрос у меня: можно ли довести до износа своё сердце тахикардией?
Сергей Грачёв:
В принципе, можно так грубо сказать, что сердце тратит ресурсы на тахикардию, ресурсы, которые могли бы быть полезны в других ситуациях при каких-то физиологических реакциях, это точно.
Юлия Титова:
Сергей, скажите, пожалуйста, есть ли прямая связь между вегетососудистой дистонией и тахикардией?
Сергей Грачёв:
Хороший вопрос. Часто пациентам с тахикардией ставят диагноз вегетососудистая дистония, но это молодые пациенты, у которых нет очевидной причины для тахикардии после обследования. Нужно понимать, как устроена вегетативная нервная система. В ней есть две составляющих, это стрессовая и антистрессовая система. То есть система симпатоадреналовая и система блуждающего нерва, парасимпатическая. Например, стрессовая система активируется, когда есть нагрузка, эмоции, страх, что должно соответствовать каким-то потребностям организма в норме. Она подключается и активируется у здорового человека в определённые моменты жизни. Антистрессовая активируется обычно ночью, когда человек находится в состоянии сна, и, например, после еды, когда нужно, наоборот, убрать все стрессовые реакции в организме и настроить организм на запасание энергии, на некоторое замедление метаболизма, покой. Эти две системы обе активны в течение дня, и уступают друг другу в зависимости от текущих потребностей организма. Если происходит, например, снижение активности антистрессовой системы, то, конечно, преобладает тонус и реакции стрессовой системы, это может проявляться тахикардией или нарушением ритма. Или, например, неадекватная реакция адаптации, система даёт неадекватные реакции на внешние раздражители, что может проявляться в виде и повышения пульса, и снижения пульса. Довольно часто человек еще злоупотребляет некоторыми препаратами. В моей практике относительно часто среди молодых пациентов встречаются пациенты, злоупотребляющие каплями в нос, сосудосуживающим. В ЛОР-практике при острых заболеваниях такие капли не рекомендуют применять больше пяти дней.
Юлия Титова:
По какой причине? Что происходит?
Сергей Грачёв:
Что происходит. Мелкие сосуды сужаются, благодаря чему устраняется отёк. Они привыкают к этому препарату и начинают слишком вяло реагировать. Вяло, это значит, что они дают время препарату усвоиться, всосаться через слизистую и попасть в общий кровоток. Естественно, это влияет на сердце, потому что все сосудосуживающие препараты являются стимуляторами рецепторов к адреналину, которые расположены в сосудах и вызывают известные и типичные для адреналина феномены: тахикардию, повышение давления, перераспределение кровотока. Такие люди часто обращаются с тахикардией, с повышением давления, с ощущением холода в конечностях, бывают пациенты с эректильной дисфункцией, мужчины, другие вегетососудистые, назовём их так, нарушения.
Часто такие пациенты много обследуются, у них ничего не находят или ставится условный диагноз, вокруг которого происходят все диагностические лечебные события. Часто никто его не спрашивает, не злоупотребляет ли он каплями. Потому что во врачебной среде, если уже ставится диагноз где-то в учреждении, особенно если оно уважаемое или авторитетное, он замыливает глаза следующим докторам, и они даже не пытаются спрашивать, уточнять. А иногда полезно прямо с этого и начать, не забывать о том, что такой феномен очень распространён среди молодых пациентов с тахикардией. Наверное, каждый третий – это злоупотребляющий каплями или, например, препаратами, которые используются для похудения у женщин.
Обычные сосудосуживающие капли от насморка могут стать причиной тахикардии.
Юлия Титова:
Есть ли понятие «хроническая тахикардия»?
Сергей Грачёв:
Именно «хроническая» нет, но бывают случаи тахикардии, которые ничем не объяснить. Просто такая особенность. Но это бывает чрезвычайно редко, не нужно рассчитывать, что Ваш случай, дорогой слушатель и зритель, именно такой.
Юлия Титова:
Если причина тахикардии в голове пациента, каким образом происходит лечение? Медикаментозное или нет, или это больше беседы? Какая терапия проводится в этом случае?
Сергей Грачёв:
Прямой связи между головой и пульсом нет, потому что пульс подчиняется вегетативной нервной системе, а она, как система адаптации, в общем-то, в норме и должна подчиняться нашему разуму, нашей воле. Её ещё называют «автономная», она сама по себе существует, осуществляет реакции и это, в общем-то, хорошо, что сердце от нас не зависит. Но при расстройствах мозгового кровообращения, при других состояниях, при истощении нервной системы, механизмы связи пульса с эмоциями осуществляются обычно через гормональный статус.
Юлия Титова:
Каким образом исправляется эта ситуация? Я хочу поговорить о людях, которые испытывает постоянный стресс и тем самым вызывают у себя учащённое сердцебиение.
Сергей Грачёв:
Естественно, в таких случаях лучше профилактика стрессов или работа с внутренними стрессовыми факторами, так скажем, конфликтами человека с участием психотерапевта. Но, желательно без таблеток, с нормальным психотерапевтом, который вникает в суть проблемы и устраняет её, используя соответствующий эффективный метод. Это эффективно, да.
Юлия Титова:
Но, по большому счёту, тахикардию напрямую, саму тахикардию вылечить невозможно, нужно вылечить причину.
Сергей Грачёв:
Да, тахикардия, это не диагноз, это феномен, это всегда признак, всегда осложнение, это всегда часть симптомокомплекса. Но мы ещё не сказали о том, что бывают настоящие заболевания, которые характеризуются тахикардией.
Юлия Титова:
Какие из них самые распространённые?
Сергей Грачёв:
У молодых пациентов это заболевания щитовидной железы, нарушения гормонального статуса, в принципе, изменение концентрации адреналина, гормонов надпочечников или некое токсическое влияние препаратов, что мы уже обсудили. Бывает то, что не относится к сердцу. Бывают собственно сердечные проблемы, эта тема, наверное, для отдельной передачи. Но, в целом, сердце реагирует повышением пульса, активируя определённые механизмы, если где-то не хватает кислорода, то есть это приспособительная реакция. Например, при снижении уровня гемоглобина, когда мало, грубо говоря, кислорода в крови, сердце решает эту проблему за счёт увеличения частоты сердечных сокращений, начинает активнее перекачивает кровь, чтобы больше кислорода попадало в ткани, к примеру. Поскольку сердце это насос, через него венозная кровь прокачивается дальше в артериальное русло, проходя два круга кровообращения, целую восьмёрку через сердце. Как насос, оно тоже должно решать тахикардией, другими регуляторными моментами некоторые проблемы, которые не зависят от самого сердца. Например, если кровь плохо поступает в само сердце из вен, венозное давление маленькое, что бывает при обезвоживании, при использовании некоторых препаратов. Мало крови поступает, соответственно, нужно это как-то компенсировать, маленькими дозами прокачивать в артериальный кровоток. Это называется рефлекторной тахикардией.
Много разных состояний, которые могут провоцировать подобную ситуацию. Одна из них, кстати для молодых людей, это злоупотребление мочегонными. Некоторые принимают для того, чтобы справляться с отёками. Мочегонные средства вызывают снижение венозного давления, крови мало поступает в сердце, оно пытается сманеврировать частотой сердечных сокращений, потому что всё равно надо что-то качать, в любом случае. Что ещё? Тахикардия часто бывает первым и долгое время единственным симптомом сердечной недостаточности. То есть признак абсолютно любого сердечно-сосудистого заболевания, часто единственный признак, это тахикардия и непереносимость нагрузки. Если у человека есть предрасположенность или достаточно много факторов риска для существования сердечно-сосудистой патологии, то тахикардию можно считать тревожным симптомом.
Тахикардия может оказаться единственным признаком сердечно-сосудистого заболевания.
Юлия Титова:
Но в случае сердечной недостаточности, когда тахикардия является звоночком, она особо ничем не отличается от тахикардии в любом другом случае?
Сергей Грачёв:
Первоначально да, потом добавляется слабость, потом уже настоящие отеки, более чёткая связь с нагрузкой и другие симптомы, которые наводят на диагноз. Но всё-таки, как я уже сказал, тахикардия часто бывает приспособительной реакцией, когда речь идёт о болезнях сердца и сердечно-сосудистой системы. Какое-то время сердцу удаётся компенсировать нарушение, возникающее в сердечно-сосудистой системе и обеспечивать потребности организма просто за счёт тахикардии. Хотя патологический процесс уже вот он, развился и неизбежно приведёт дальше к более серьёзным симптомам. Поэтому сердечная недостаточность может начинаться с тахикардии, дальше присоединяются более серьёзные симптомы: непереносимость нагрузки, одышка, отёки так далее. Вот, основные принципы мы описали.
Юлия Титова:
Мы знаем и Вы, в частности, как врач, что нам свойственно заглушать симптомы какими-либо методами. Кто-то медикаментозно, кто-то мыслительными способами. В случаях тахикардии допускают ли люди какие-то ошибки, начинают ли резко принимать препараты, что в итоге может привести к нежелательным последствиям? Или на тахикардию не обращают особого внимания?
Сергей Грачёв:
Самая главная ошибка, это что-то делать без участия врача. Да, это может быть безобидный феномен у конкретного пациента, не требуется назначения препаратов, их назначение приведёт к ухудшению состояния здоровья. Многие препараты, которые используются при тахикардии, так скажем, имеют довольно-таки серьёзные противопоказания. Если их не учесть, то такие препараты могут довести до тяжёлого состояния, даже до смерти от других причин. Сейчас я даже не буду специально и намеренно упоминать эти названия.
Юлия Титова:
Скажите, эти препараты продаются без рецептов в магазинах?
Сергей Грачёв:
Со вчерашнего числа все эти препараты продаются уже с рецептами, как и многие другие. Это правильно, хотя будут определённые трудности для пациентов, уже давно принимающих эти препараты.
Юлия Титова:
Всё-таки, когда происходит недолгий приступ тахикардии, но очень беспокоящий человека в данный момент времени, есть ли рекомендации, как себя успокоить? Если, допустим, это на почве стресса, может быть, дыхательные гимнастики, что-то врачи в этих случаях советуют? Или сразу нужно бежать обследоваться?
Сергей Грачёв:
Я не могу рекомендовать медикаментозные меры в большинстве случаев. Немедикаментозные, естественно, это покой, единственная универсальная рекомендация. В любом случае, минералочку можно попить, что содержит калий, будет очень полезно в таких случаях. Да, кстати, ещё одну причину вспомнил: нарушение электролитного состава в крови. Например, после обильной потливости тоже бывает длительная тахикардия.
Юлия Титова:
Когда уходит соль, минералы.
Сергей Грачёв:
Возвращение калия в кровоток не может быть опасным, если речь идёт о простой минералке или каких-то продуктах. Это можно рекомендовать. В острых ситуациях тахикардия – это часть симптомокомплекса, нужно обращаться к доктору, выяснять. Может быть, это паническая атака, может быть, это тиреотоксический криз, может быть, настоящее нарушение ритма, которое выглядит, как тахикардия, а на самом деле это имеющая своё особое название сложное нарушение ритма. Получать рекомендации в дальнейшем по профилактике и лечению таких состояний. Это правильно.
Юлия Титова:
К вопросу о дефиците минеральных веществ, солей после физической нагрузки. Прославленные и всем известные, наверное, изотоники, которые часто продают в фитнес-центрах – что Вы думаете по поводу этих напитков? Можно ли их принимать, и помогают ли они восстановить баланс соли и минеральных веществ?
Сергей Грачёв:
Вообще, по современным рекомендациям в кардиологии эти препараты нельзя употреблять без лабораторного контроля.
Юлия Титова:
По какой причине? По сути, там вода, насыщенная, казалось бы, полезными для нас веществами.
Сергей Грачёв:
Потому что, если недостаток того же калия вызывает тахикардию, то его избыток может привести вплоть до нарушения ритма, вплоть до остановки сердца. В принципе, если постараться, то можно злоупотребить и добиться результатов в этом, преуспеть, так скажем. Если небольшие концентрации, сочетание разных электролитов, проверенные производители, то естественно, производители тоже понимают, что это может быть теоретически опасно, но они не дают высокой концентрации в смесях, в питательных жидкостях, которые могли бы оказать влияние при том объёме, который способен употребить человек за один раз. То есть это не может быть ядом, потому что человек столько не выпьет, сколько нужно, чтобы довести организм до интоксикации каким-либо электролитом. Это распространённый принцип, который относится и к минералкам, и даже к жидкостям от комаров, которые нельзя выпить столько, чтобы концентрация вредного вещества стала летальной, и к некоторым другим препаратам. Тут бояться не надо, но и не нужно совершенно бесконтрольно постоянно применять. Нужно получить рекомендации хотя бы тренера на этот счёт.
Юлия Титова:
Мне хочется поговорить с Вами о наблюдении пациентов с тахикардией или пациентов, которые обратились с жалобами на учащённое сердцебиение. Есть ли здесь какие-то особенности, каким образом всё происходит?
Сергей Грачёв:
Да, нужна, во-первых, кардиограмма, УЗИ сердца, некоторые биохимические исследования, направленные на выяснение причины, выяснение гормонального статуса, гормона щитовидной железы, надпочечников, электролитный состав крови. Это всё по анализам определяется и, в основном, после стандартных исследований всё становится ясно. Если это заболевание, которое является следствием сердечно-сосудистого расстройства, его сразу не вылечить, или оно, скажем, на всю жизнь (бывает такое вследствие клапанных пороков), то проводят холтеровский мониторинг с определёнными промежутками времени, скажем, раз в год, чтобы определить прогноз, определить, с какой скоростью происходит прогрессия процесса и определить, когда нужно более радикально вмешиваться, когда нужно применять препараты или когда менять дозировки. Но до ежегодного мониторинга при обычной тахикардии редко доходит. В любом случае можно начать с этих исследований: ЭКГ, лабораторные анализы, УЗИ сердца, и холтеровский мониторинг. Холтеровский мониторинг, опять-таки, помогает определить связь с приёмом пищи, с положением тела, со сном, с фазами активности. Это очень помогает в диагностике, особенно если это, так называемая, вегетососудистая дистония. Разобраться, почему, где, с чем связана тахикардия.
Юлия Титова:
Как Вы уже ранее сказали, тахикардия может являться предпосылкой к развитию серьёзного заболевания. Я опять-таки применяю к себе: когда у меня учащённое сердцебиение, я на него особо не обращаю внимания. Как, может быть, и многие из нас. Как часто и с какого возраста нужно идти напрямую и обследоваться в этом векторе?
Сергей Грачёв:
Тревожный феномен может быть в любом возрасте. Если у Вас был нормальный пульс от 60 до 90, и Вы замечаете, что в покое, если просто посидеть спокойно, молча и ваш пульс больше 90, и это имеет характер системы, периодически повторяется, не один раз, а в течение нескольких недель, допустим, или дней, это должно послужить поводом для обращения к врачу. Если один раз Вы увидели, что в состоянии покоя у Вас повышен пульс, возможно, это пищевой момент, человек мог просто пропотеть, потерять электролиты с потом, влияние препаратов, тогда ничего страшного. То есть феномен появился и исчез, и дальше нужно периодически контролировать: если не повторяется, то всё хорошо, значит, нет поводов для беспокойства.
Юлия Титова:
Есть ли временные нормы восстановления пульса после физической нагрузки? Допустим, за 2 минуты спокойного положения или спокойной ходьбы после бега пульс должен встать на своё место. Или нет таких показателей?
Сергей Грачёв:
Во-первых, если брать общий подход, всё зависит от степени тренированности, от пола, от возраста. Во-вторых, это может быть очень индивидуально. У хорошо тренированного спортсмена пульс, можно сказать, и не повышается слишком, чтобы восстанавливаться. В идеале так и должно быть. Но вообще, в течение, в среднем, минуты-полутора умеренно тренированный человек восстанавливает пульс.
Юлия Титова:
У Вас есть, как от врача, рекомендация для наших зрителей и, может быть, потенциальных пациентов?
Сергей Грачёв:
Не принимайте никаких препаратов без участия врачей, первое. Во-вторых, не паникуйте, это вызывает тахикардию. Обращайтесь к доктору, чтобы получить рекомендации своевременно.
Юлия Титова:
Спасибо большое, Сергей! Наверное, не паниковать у многих не получается. Дорогие друзья, всегда при каких-либо симптомах, неприятных для себя, обследуйтесь у врачей. Будьте внимательны к себе и к своим близким!
Сергей Грачёв, врач-кардиолог. Помогала я, Юлия Титова.
Пароксизмальные нарушения ритма сердца являются одним из частых проявлений сердечно–сосудистых заболеваний. Такие аритмии, как желудочковая и суправентрикулярная тахикардия, пароксизмы мерцания и трепетания предсердий, могут вызывать тяжелые расстройства гемодинамики, приводить к развитию отека легких, аритмогенного шока, острой коронарной недостаточности и т.д. Некоторые виды аритмий, в частности, желудочковая тахикардия, особенно полиморфная, «пируэтная», мерцание предсердий при синдроме WPW, могут трансформироваться в трепетание и фибрилляцию желудочков и быть причиной внезапной остановки кровообращения. Поэтому больные с опасными видами аритмий нередко нуждаются в оказании помощи, направленной на экстренное купирование и профилактику пароксизмов. В то же время известно, что при проведении антиаритмической терапии возможны серьезные осложнения. Поэтому вопросы лечения и профилактики пароксизмальных аритмий весьма актуальны, но их решение нередко вызывает затруднения у врачей. Имеющиеся в литературе данные относительно тактики неотложной терапии пароксизмальных аритмий не лишены противоречий.
Для успешного купирования пароксизмальных аритмий необходима точная идентификация их разновидностей по данным ЭКГ. Основные виды этих аритмий, разделенные по принципу дифференцированной тактики лечения, и их ЭКГ признаки представлены в таблице 1.
Экспресс–диагностика пароксизмальных аритмий может вызывать затруднения. В частности, пароксизмальную суправентрикулярную тахикардию или трепетание предсердий с аберрантными желудочковыми комплексами бывает трудно отличить от желудочковой тахикардии. В ряде случаев точная диагностика возможна лишь при помощи регистрации пищеводного отведения ЭКГ, позволяющего выявить зубцы Р или волны F, не различающиеся в стандартных отведениях.
При определении тактики и методов лечения аритмий важно учитывать, каким заболеванием страдает больной, какие факторы способствуют возникновению и купированию аритмии. Например, у больных ишемической болезнью сердца для купирования пароксизмов, сопровождающихся признаками ишемии миокарда, более оправдано применение верапамила или пропранолола, которые обладают антиангинальным действием; при наличии признаков сердечной недостаточности целесообразно использование амиодарона или дигоксина; при аритмиях, развившихся на фоне нарушений электролитного баланса, лечение должно включать в себя препараты магния. Среди антиаритмиков, применяющихся для нормализации ритма при нарушении электролитного баланса, эффективно назначение препарата Магнерот, содержащего в своем составе 500 мг оротата магния. Оротат магния не усугубляет внутриклеточный ацидоз (в отличие от препаратов, содержащих лактат магния), который часто встречается у пациентов при сердечной недостаточности. Кроме того, входящая в состав Магнерота оротовая кислота участвует в процессе обмена веществ в миокарде и фиксирует магний на АТФ в клетке, что необходимо для проявления его действия. Препарат назначают по 2 т. 3 р/сут в течение 7 дней, затем по 1 т. 2–3 р/сут. Продолжительность курса лечения 4–6 недель.
При выборе антиаритмического препарата важное значение может иметь учет результатов предшествующей терапии, а также субъективного отношения пациента к назначаемому лечению. Оценка всех этих данных играет важную роль в подборе эффективной терапии и уменьшении риска побочных эффектов. Последнее обстоятельство особенно существенно, т.к. антиаритмическая терапия может привести к более тяжелым последствиям, чем сама аритмия. По нашим данным , при проведении экстренной медикаментозной антиаритмической терапии серьезные, угрожающие жизни осложнения наблюдаются в 3,5% случаев. В связи с этим следует тщательно взвешивать целесообразность попыток быстро купировать аритмию внутривенным введением антиаритмиков на догоспитальном этапе. По нашему мнению, такие попытки допустимы в двух ситуациях: 1 – если гемодинамика стабильна, пароксизм субъективно плохо переносится, вероятность восстановления нормального ритма высока и в случае успеха госпитализация не потребуется; 2 – если имеются тяжелые расстройства гемодинамики или высока вероятность развития фибрилляции (асистолии) желудочков и транспортировка пациента в таком состоянии представляет высокий риск. В последнем варианте, который встречается довольно редко, допустимо использование электроимпульсной терапии (ЭИТ). Значительно чаще состояние больного позволяет его госпитализировать с учетом того, что антиаритмическая терапия в условиях стационара менее рискована.
Учитывая все перечисленные факторы, при определении тактики лечения необходимо иметь в виду, что одним из основных является характер аритмии.
Пароксизмальная суправентрикулярная тахикардия
Этот собирательный термин обобщает различные виды предсердной и атриовентрикулярной тахикардии. Наиболее частыми из них являются атриовентрикулярная реципрокная тахикардия, ортодромная тахикардия при скрытом или явном синдроме WPW и реципрокная предсердная (табл. 1). Данные аритмии имеют различия в тактике купирования.
При атриовентрикулярной реципрокной и ортодромной тахикардии, связанной со скрытым синдромом предвозбуждения желудочков, купирование следует начинать с механических приемов раздражения блуждающего нерва, среди которых наиболее действенны натуживание на высоте глубокого вдоха и массаж каротидного синуса. Не следует применять рекомендуемое рядом авторов давление на глазные яблоки из–за опасности повреждения глаз, болезненности этой манипуляции и меньшей, по сравнению с указанными выше пробами, эффективности. При отсутствии эффекта от указанных механических приемов следует ввести аденозинтрифосфат (АТФ) внутривенно быстро струйно в дозе 20 мг, если нет указаний на синдром слабости синусового узла (СССУ) и типичный синдром WPW. Этому препарату отдается предпочтение из–за относительно малого риска побочных действий. При отсутствии эффекта в случае стабильной гемодинамики можно прибегнуть к внутривенному введению верапамила в дозе 10 мг быстро струйно. В качестве альтернативных препаратов могут быть использованы новокаинамид, аймалин или амиодарон. Возможно применение и других препаратов, в частности, пропранолола, пропафенона, дизопирамида, которые по ситуации могут быть использованы не только внутривенно, но и перорально. При отсутствии эффекта показана ЭИТ. Последняя является средством выбора при атриовентрикулярной тахикардии с тяжелыми нарушениями гемодинамики (аритмогенный шок, отек легких, церебральная дисциркуляция).
При умеренно выраженных гемодинамических расстройствах (так называемой нестабильной гемодинамике) в случае неэффективности вагусных проб и АТФ можно ввести внутривенно амиодарон или дигоксин, а после улучшения состояния, если ритм не восстановился, прибегнуть к плановой пероральной терапии или ЭИТ.
У больных с тяжелыми формами СССУ (синдром бради– и тахикардии, приступы асистолии) средством выбора при купировании пароксизмов тахикардии является электрокардиостимуляция (ЭКС), возможно также проведение ЭИТ в условиях блока интенсивной терапии.
У больных с типичным синдромом WPW при купировании приступов тахикардии (в том числе с узкими комплексами QRS) не следует использовать верапамил, АТФ и сердечные гликозиды из–за опасности развития антидромной тахикардии с широкими комплексами QRS и высокой частотой ритма с возможным переходом в трепетание желудочков. В таких случаях можно применять вагусные пробы, новокаинамид или амиодарон внутривенно, могут быть эффективны также аймалин и пропафенон. При антидромной тахикардии с широкими желудочковыми комплексами эффективны те же препараты и ЭИТ (проведение вагусных проб нецелесообразно).
Обобщенный алгоритм купирования пароксизмов атриовентрикулярной тахикардии представлен на рисунке 1.
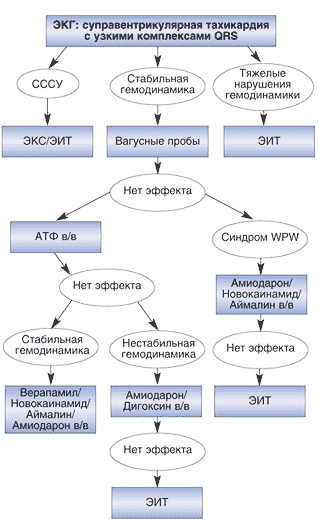
Рис. 1. Алгоритм купирования пароксизмов суправентрикулярной тахикардии
При пароксизмах предсердной реципрокной тахикардии для купирования атак и для урежения сердечного ритма можно использовать верапамил, бета–адреноблокаторы, амиодарон или дигоксин, а также ЭИТ. Автоматическая и хаотическая предсердные тахикардии чаще требуют не экстренной, а плановой терапии.
Пароксизмальное мерцание предсердий
Этим термином обозначают мерцание предсердий давностью не более 7 суток с возможностью спонтанного купирования. Приступы мерцания предсердий, особенно нормо– и брадисистолической формы, нередко не вызывают выраженных гемодинамических расстройств, могут не сопровождаться заметным ухудшением состояния и самочувствия больного. При этих обстоятельствах экстренная антиаритмическая терапия не требуется, т.к. она может ухудшить состояние пациента. Однако попытки восстановить нормальный ритм целесообразны, и делать это лучше с помощью назначаемых внутрь антиаритмических препаратов. Среди последних в первую очередь можно назвать пропафенон в дозе 450–600 мг однократно и хинидин по 200 мг через 4 часа в суммарной дозе до 1,2 г. Восстановлению синусового ритма могут способствовать также пропранолол (20 мг на прием), Магнерот (1000 мг 3 раза в сутки). У больных с выраженной органической патологией сердца, с клиническими признаками сердечной недостаточности или артериальной гипотензией хинидин, пропафенон и пропранолол не показаны. В таких случаях можно использовать амиодарон в дозе 1,2–1,8 г в сутки или дигоксин в сочетании с препаратами калия и магния (Магнерот). При плохо субъективно переносимой тахисистолической форме аритмии со стабильной гемодинамикой могут быть целесообразны попытки восстановить синусовый ритм с помощью внутривенного введения антиаритмиков. В нашей стране для этой цели чаще всего используют новокаинамид в дозе до 1,0 г, вводимый в течение 10–20 минут. Большей эффективностью обладает аймалин, который вводится внутривенно в течение 10–15 минут в дозе до 100 мг. В зарубежной литературе имеются указания на высокую купирующую эффективность препарата класса IC флекаинида, а также препаратов III–го класса дофетилида и ибутилида . Представителем последнего класса является отечественный препарат нибентан, купирующая эффективность которого при данной аритмии составляет около 80% . При приступах, сопровождающихся критическими нарушениями гемодинамики, а также при пароксизмах с резко выраженной тахикардией и широкими комплексами QRS у больных с синдромом WPW показана экстренная ЭИТ, однако такие случаи встречаются нечасто. При менее выраженных нарушениях гемодинамики может быть использован амиодарон внутривенно струйно и капельно в дозе до 1,5 г в сутки или дигоксин с последующей (при необходимости) плановой антиаритмической терапией или ЭИТ.
Имеется ряд состояний, при которых попытки экстренного купирования пароксизмов мерцания предсердий не показаны. К таким состояниям относятся тяжелые формы СССУ, высокий риск тромбоэмболий, выраженные хронические расстройства гемодинамики, приступы аритмии, продолжающиеся более двух суток, и некоторые другие. В таких случаях лечение должно быть направлено на стабилизацию гемодинамики, урежение ритма сердца и профилактику тромбоэмболий.
Алгоритм антиатирмической терапии при пароксизмах мерцания предсердий тахисистолической формы представлен на рисунке 2.
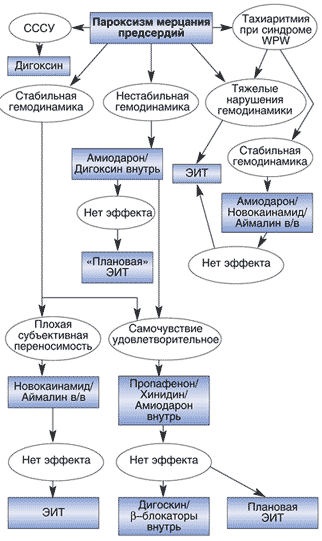
Рис. 2. Алгоритм лечения пароксизмов мерцания предсердий (с тахисистолией желудочков)
При пароксизмах мерцания предсердий с брадисистолией желудочков антиаритмическая терапия, как правило, не показана.
При персистирующей и постоянной формах мерцания предсердий неотложная помощь может требоваться лишь в случаях резкого учащения ритма желудочков и имеет целью урежение последнего, улучшение состояния и самочувствия больного. Это обычно достигается внутривенным введением верапамила или дигоксина.
При лечении мерцания предсердий наряду с антиаритмическими препаратами следует назначать антитромботические средства, которые являются важной составной частью плановой терапии таких больных.
Пароксизмальное трепетание предсердий
Трепетание предсердий. являясь одной из форм мерцательной аритмии, по клиническим проявлениям мало отличается от мерцания предсердий, однако характеризуется несколько большей стойкостью пароксизмов и большей резистентностью к антиаритмическим препаратам. Различают правильную (ритмичную) и неправильную формы данной аритмии. Последняя по клинике имеет большее сходство с мерцанием предсердий. Кроме того, выделяют два основных типа трепетания предсердий: 1 – классическое (типичное); 2 – очень быстрое (атипичное). Их отличительные признаки представлены в таблице 1.
Тактика лечения пароксизмов трепетания предсердий в значительной мере зависит от степени выраженности гемодинамических расстройств и самочувствия больного. Данная аритмия, даже при значительной тахисистолии желудочков, нередко не вызывает резких нарушений гемодинамики и мало ощущается пациентом. К тому же такие пароксизмы обычно трудно купируются внутривенным введением антиаритмиков, которые могут даже вызвать ухудшение состояния больного. Поэтому в таких случаях экстренная терапия, как правило, не требуется. При плохой переносимости аритмии можно ввести внутривенно верапамил или пропранолол, а при наличии гемодинамических расстройств – дигоксин, что позволит уредить ритм желудочков и улучшить состояние больного. Таким образом, приступы трепетания предсердий чаще следует купировать не в экстренном, а в плановом порядке. Исключение составляют нечасто встречающиеся случаи, когда приступы данной аритмии вызывают критические расстройства гемодинамики. В таких ситуациях показана экстренная ЭИТ.
Говоря о медикаментозном лечении данной аритмии, следует иметь в виду, что, по данным авторов концепции «Сицилианского гамбита», пароксизмы трепетания предсердий 1–го типа лучше купируются препаратами класса IA (хинидином, новокаинамидом, дизопирамидом), однако при использовании препаратов этого класса имеется риск парадоксального учащения ритма желудочков, поэтому лучше в первую очередь применять верапамил или b–адреноблокаторы. Пароксизмы трепетания предсердий 2–го типа лучше купируются препаратами III–го класса, в частности, амиодароном. Отечественными авторами отмечена высокая эффективность нибентана при купировании трепетания предсердий.
Трепетание предсердий, рефрактерное к лекарственным средствам, устраняют с помощью частой стимуляции предсердий через пищеводный электрод или посредством ЭИТ.
Пароксизмальная желудочковая тахикардия
Этим термином обозначают ритмы, исходящие из эктопических очагов, расположенных дистальнее бифуркации пучка Гиса с частотой импульсации 130–250 в минуту, а также залпы желудочковых экстрасистол более 5 подряд. Эпизоды, длящиеся более 30 сек., называют стойкой, а менее – нестойкой желудочковой тахикардией. Кроме того, в зависимости от постоянства или изменчивости формы желудочковых комплексов, различают моно– и полиморфную желудочковую тахикардию. Кратковременные эпизоды желудочковой тахикардии могут протекать бессимптомно, стойкая тахикардия, как правило, вызывает гемодинамические нарушения. Известно, что у больных с органическими заболеваниями сердца, особенно при снижении сократительности левого желудочка, желудочковая тахикардия может быть самостоятельным фактором, отягощающим жизненный прогноз. Некоторые виды пароксизмальной желудочковой тахикардии, особенно полиморфная («пируэтная»), могут непосредственно переходить в трепетание и мерцание желудочков, быть причиной остановки кровообращения и внезапной аритмической смерти. Поэтому пароксизмальная желудочковая тахикардия почти всегда требует специальной терапии, направленной на устранение и предупреждение приступов.
Тактика экстренного купирования пароксизмов желудочковой тахикардии в значительной мере зависит от степени выраженности гемодинамических расстройств. При наличии тяжелых нарушений гемодинамики (их варианты указаны выше) показана экстренная ЭИТ. При умеренно выраженных признаках нестабильной гемодинамики следует отдать предпочтение внутривенному введению амиодарона в дозе 150 мг за 10 минут, затем 300 мг в течение 2 часов с последующей медленной инфузией до 1800 мг в сутки. Альтернативой может служить струйное введение лидокаина в дозе до 200 мг в течение 5 минут. При отсутствии эффекта и усугублении гемодинамических нарушений показана ЭИТ. При стабильной гемодинамике купирование лучше начинать с введения лидокаина в указанной выше дозе, а при отсутствии эффекта использовать новокаинамид в дозе до 1,0 г в течение 10–20 минут. При снижении систолического артериального давления ниже 100 мм этот препарат можно сочетать с мезатоном. Помимо новокаинамида, можно применять мексилетин в дозе до 250 мг или аймалин до 100 мг внутривенно в течение 10–20 минут, а также амиодарон в указанной выше дозе. При отсутствии эффекта показана ЭИТ. Алгоритм купирования пароксизмов желудочковой тахикардии представлен на рисунке 3.
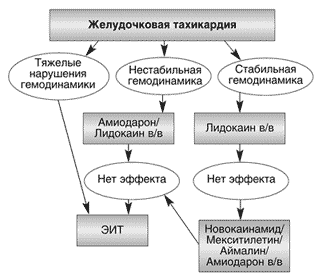
Рис. 3. Алгоритм купирования пароксизмов желудочковой тахикардии
Для купирования пароксизмов полиморфной желудочковой тахикардии типа «пируэт» можно использовать лидокаин или сернокислую магнезию внутривенно, а также ЭИТ. При наличии синдрома удлиненного интервала QT не следует применять препараты, замедляющие реполяризацию желудочков, в частности, амиодарон, новокаинамид, аймалин и др., хотя при полиморфной желудочковой тахикардии без удлинения интервала QT использование этих препаратов допустимо. Различают врожденное и приобретенное удлинение интервала QT. Врожденный синдром удлиненного QT–интервала представляет собой сочетание увеличения длительности QT–интервала на обычной ЭКГ с пароксизмами желудочковой тахикардии «пируэт», клинически проявляющимися синкопальными состояниями и нередко заканчивающимися «внезапной смертью» у детей и подростков. Приобретенное удлинение QT интервала может возникнуть при атеросклеротическом или постинфарктном кардиосклерозе, при кардиомиопатии, на фоне и после перенесенного мио– или перикардита. Увеличение дисперсии интервала QT (более 47 мс) может также являться предиктором развития аритмогенных синкопальных состояний у больных с аортальными пороками сердца. Пациентам с врожденным удлинением интервала QT необходим постоянный прием b–блокаторов в сочетании с препаратами Магнерота (2 табл. 3 раза в день). Для купирования приобретенного удлиненного интервала QT применяется внутривенное введение Кормагнезина–400 из расчета 0,5–0,6 г магния в 1 час в течение первых 1–3–х суток с последующим переходом на ежедневный пероральный прием Магнерота 2 табл. 3 раза не менее 4–12 недель. Имеются данные, что у больных острым инфарктом миокарда, получавших подобную терапию, отмечены нормализация величины и дисперсии интервала QT и частоты желудочковых нарушений ритма.
Недавно было проведено исследование 26 школьников с удлинением QT–интервала (QTдолж= 0,329±0,005 с, QTизм = 0,362±0,006 с) и пролапсом створок митрального клапана, которые получали пропранолол 10 мг два раза в сутки и препараты магния из расчета 200 мг в сутки. В этой группе пациентов значительное увеличение QTдолж на ЭКГ – на 9,1% после лечения (до лечения – 0,329±0,005 сек, после лечения – 0,359±0,005, р<0,01) обусловлено суммарным отрицательным хронотропным действием b–блокатаров и магния: ЧСС до лечения – 84,3±4,5 в 1 мин, после лечения – 70,9±2,6 в 1 мин (р<0,001).
Нормализующее длительность QT–интервала действие препаратов магния нивелирует возможное удлинение интервала QT на ЭКГ под действием b–блокаторов (за счет урежения ритма), что документируется отсутствием статистически достоверной разницы после лечения между QTизм и QTдолж (QTизм – 0,363±0,007 с, QTдолж – 0,359±0,005 с, р>0,05).
Профилактика пароксизмальных аритмий
При пароксизмальных суправентрикулярных аритмиях (мерцание и трепетание предсердий, наджелудочковая тахикардия) профилактическую терапию целесообразно назначать главным образом при наличии частых (возникающих несколько раз в месяц) приступах. Исключение составляют больные со злокачественными, тяжело протекающими или угрожающими жизни пароксизмами, когда такое лечение необходимо и при более редких атаках. Обычно же при редких пароксизмах для больного выгоднее купировать их разовыми приемами антиаритмиков, чем принимать последние длительно для профилактики. Такой же тактики рекомендуется придерживаться при редких приступах доброкачественной желудочковой тахикардии.
Для профилактики пароксизмов наджелудочковых аритмий наиболее эффективны амиодарон, соталол и пропафенон; могут быть эффективны также этацизин, аллапинин и дизопирамид. Последние четыре препарата, относящиеся к классу IC, целесообразно назначать лишь больным с нерезко выраженной органической патологией сердца, при отсутствии снижения сократительной способности миокарда. При наличии выраженных изменений миокарда и снижения сократительности левого желудочка предпочтительно использование амиодарона; возможно назначение b–адреноблокаторов (атенолола, метопролола и др.), начиная с малых доз.
Учитывая возможность развития побочных действий и привыкания к антиаритмическим препаратам при длительном непрерывном их приеме, мы рекомендуем проводить профилактическую терапию в виде прерывистых курсов, прекращая лечение по достижении эффекта и возобновляя его по мере необходимости.
При злокачественных видах желудочковой тахикардии профилактическая терапия необходима вне зависимости от частоты приступов, и проводиться она должна непрерывно. Однако для уменьшения вероятности развития побочных эффектов и привыкания возможно чередование эффективных антиаритмиков, например, амиодарона и соталола. По данным рандомизированных исследований , последние два препарата наиболее эффективны при профилактике угрожающих жизни желудочковых аритмий.
В последние годы в клиническую практику все шире входит использование имплантируемых кардиовертеров–дефибрилляторов для снижения риска смерти больных, имеющих злокачественные желудочковые аритмии . Изучаются возможности сочетанного применения этих аппаратов и медикаментозных антиаритмических средств.
В заключение необходимо подчеркнуть, что целью антиаритмической терапии является не только устранение и предупреждение пароксизмальных аритмий, но и улучшение жизненного прогноза, а для этого очень важно не допустить негативного гемодинамического и проаритмического действия назначаемых препаратов.
1. Дощицин В.Л. Лечение аритмий сердца. М.,»Медицина», 1993.– 320 с.
2. Дощицин В.Л., Чернова Е.В. Неотложная помощь больным с нарушениями сердечного ритма. Российский кардиологический журнал, 1996, №6, с.13–17
3. Кушаковский М.С. Аритмии сердца (2–е издание). Санкт–Петербург, «Фолиант»,1998.–640 с.
4. Ардашев В.Н., Стеклов В.И. Лечение нарушений сердечного ритма. М.,1998.,165 с.
5. Фомина И.Г. Нарушения сердечного ритма. М., «Русский врач», 2003. – 192 с.
6. Бунин Ю.А. Лечение тахиаритмий сердца. М. 2003.– 114 с.
8. ACC/AHA/ESC guidelines for management of patients with atrial fibrillation. European Heart J., 2001, 22, 1852–1923
9. Руда М.Я., Меркулова И.Н., Драгнев А.Г. и др. Клиническое изучение нового антиаритмического препарата Ш–го класса нибентана. Сообщение 2: эффективность у больных с суправентрикулярными нарушениями ритма. Кардиология, 1996, №6, с.28–37
По данным министерства здравоохранения больше половины украинцев страдают от болезней сердца и сосудистой системы.
Развитие болезней сердца чаще всего связано с сидячим образом жизни и низкой активностью. Регулярные физические нагрузки увеличивают выносливость, помогают снизить уровень холестерина и тренируют эластичность сосудов.
В чем основная польза тренировок для сердечно-сосудистой системы:
- Умеренная нагрузка, уровень которой должен определить определить специалист, снижает повышенное кровяное давление и помогает нормализовать восприимчивость к глюкозе у людей, предрасположенных к развитию сахарного диабета.
- Уменьшается одышка, связанная с сердечной недостаточностью и инсультом.
- Снижается риск инфаркта.
Кроме того, при регулярных кардионагрузках становится меньше частота сердечного ритма — как во время занятий, так и в состоянии покоя. Это снижает нагрузку на сердечную мышцу, позволяя сердцу экономнее расходовать свой ресурс.
Однако, каждый тип заболевания имеет серьезные ограничения, которые ни в коем случае нельзя игнорировать. Например, если вы страдаете от гипертонии, которая осложняется значительным избыточным весом, начинать занятия в тренажерном зале нельзя. Первое, что необходимо сделать — похудеть, изменив режим питания. Параллельно нужно приучать себя к ежедневной физической активности — хотя бы 10 минут в день.
Любые физические нагрузки при наличии подобных заболеваний должны согласовываться с врачом. Консультации со специалистом по питанию или фитнес-тренером не заменяют необходимости получить разрешение на тренировки у доктора.
Какие проблемы связаны с тренировками для людей больных сердечно-сосудистыми заболеваниями:
- Гипертония — активные тренировки провоцируют повышение давления. Во время занятий следует обращать внимание на такие симптомы как головокружение, «шум» в голове и головную боль. Гипертоникам не следует пить много воды во время занятий, а также рекомендуется постепенно снижать интенсивность упражнения в ходе тренировки. Также не стоит принимать горячий душ сразу по окончании занятия. Начинать заниматься можно от 15 минут в день.
- Стенокардия — основная задача тренировок, укрепить сердечные сосуды, улучшить транспортировку кислорода к тканям и купировать развитие ишемической болезни сердца. При стенокардии приоритетными являются легкая гимнастика и прогулки на свежем воздухе. Очень важно следить за частотой сердечного ритма — он не должен увеличиваться больше чем на 20%.
- Аритмия — тренировки с отягощениями, как и большинство разновидностей традиционного спорта при аритмии запрещены. К разрешенным видам активности относят плаванье, йогу и умеренные физические нагрузки, которые ваш тренер должен составить вместе с лечащим врачом.
В каких случаях тренировку нужно немедленно прекратить:
- Синусовая тахикардия — с частотой выше 120 ударов в минуту.
- Появление слабости, возникновение тумана перед глазами.
- Стенокардические боли — в груди, челюсти, шее, нижней части рук.
- При появлении аритмии.
- Непривычное затруднение дыхания.
- Нехарактерная излишняя потливость и резкая тошнота.
Грамотно спланированная физическая активность вместе с с правильным питанием является эффективным способом остановить развитие сердечно-сосудистых заболеваний. Главное не вовремя начать работать над собой — потому что бездействие намного опаснее.
Рекомендации подготовлены тренерами сети FitCurves.
Тахикардией называют повышенную частоту биения сердца – 90 и более, в условиях спокойствия организма. Она может соответствовать физиологической норме – в случае высоких физических нагрузок или психологических потрясений, а также быть патологической – как симптоматические проявления различных заболеваний нервной, сердечно-сосудистой, дыхательной и других систем.
При правильном и своевременном обнаружении проблемы, тахикардия поддается лечению, в то время как отсутствие адекватных своевременных мер, может привести к сердечной недостаточности, остановке сердца, инфаркту и ряду других проблем, с высоким риском для жизни больного.
Содержание
Симптомы тахикардии: на что обратить внимание
Проявление симптомов тахикардии прямо зависит от ее выраженности, а также характера основного заболевания, выступающего катализатором. На начальных стадиях развития, пациент может не ощущать симптоматических проявлений, а при незначительных проявлениях – откладывать поход к кардиологу, что способно сыграть «злую шутку», с каждым днем усугубляя ситуацию.
К классическим симптомам тахикардии относят:
- Быстрая утомляемость, даже при незначительных физических нагрузках;
- Пониженная работоспособность, частые головокружения, из-за недостаточного снабжения тканей кислородом, ввиду слишком быстрой перекачки крови;
- Нехватка воздуха, отдышка;
- В состоянии спокойствия или при минимальных физических нагрузках, человек ощущает собственное учащенное сердцебиение, схожее с тем, которое ощущается во время резких стрессовых ситуаций или под высокими физическими нагрузками.
Причины тахикардии
Врачами-кардиологами отмечается множество причин, которые могут вызвать ту или иную форму тахикардии. Например, в раннем возрасте, она может быть вызвана врожденными пороками сердца, в то время как у людей среднего и старшего возраста, тахикардию могут вызывать: воспаление сердечной мышцы, эндокардиты и ряд других заболеваний, зачастую прямо не связанных с функцией сердечно-сосудистой системы.
Точную причину могут определить только высококвалифицированные профильные специалисты, после проведения комплексной диагностики организма с применением современного оборудования (на основе полученных данных).
Экстрасистолами называют преждевременные комплексы (преждевременные сокращения), выявляемые на ЭКГ. По механизму возникновения преждевременные комплексы подразделяются на экстрасистолы и парасистолы. Различия между экстрасистолией и парасистолией являются чисто электрокардиографическими или электрофизиологическими. Клиническое значение и лечебные мероприятия при экстрасистолии и парасистолии абсолютно одинаковы. По локализации источника аритмии электросистолы разделяют на наджелудочковые и желудочковые.
Экстрасистолы, несомненно, являются самым распространенным нарушением ритма сердца. Они часто регистрируются и у здоровых лиц. При проведении суточного мониторирования ЭКГ статистической «нормой» экстрасистол считается примерно до 200 наджелудочковых экстрасистол и до 200 желудочковых экстрасистол в сутки. Экстрасистолы могут быть одиночными или парными. Три и более экстрасистолы подряд принято называть тахикардией («пробежки» тахикардии, «короткие эпизоды неустойчивой тахикардии»). Неустойчивой тахикардией называют эпизоды тахикардии продолжительностью менее 30 с. Иногда для обозначения 3–5 экстрасистол подряд используют определение «групповые», или «залповые», экстрасистолы. Очень частые экстрасистолы, особенно парные и рецидивирующие «пробежки» неустойчивой тахикардии, могут достигать степени непрерывно-рецидивирующей тахикардии, при которой от 50 до 90% сокращений в течение суток составляют эктопические комплексы, а синусовые сокращения регистрируются в виде единичных комплексов или коротких кратковременных эпизодов синусового ритма.
В практической работе и научных исследованиях основное внимание уделяют желудочковой экстрасистолии. Одной из наиболее известных классификаций желудочковых аритмий является классификация B. Lown и M. Wolf (1971).
- Редкие одиночные мономорфные экстрасистолы — менее 30 в час.
- Частые экстрасистолы — более 30 в час.
- Полиморфные экстрасистолы.
- Повторные формы экстрасистол: 4А — парные, 4Б — групповые (включая эпизоды желудочковой тахикардии).
- Ранние желудочковые экстрасистолы (типа «R на Т»).
Предполагалось, что высокие градации экстрасистол (классы 3–5) являются наиболее опасными. Однако в дальнейших исследованиях было установлено, что клиническое и прогностическое значение экстрасистолии (и парасистолии) практически целиком определяется характером основного заболевания, степенью органического поражения сердца и функциональным состоянием миокарда. У лиц без признаков поражения миокарда с нормальной сократительной функцией левого желудочка (фракция выброса больше 50%) экстрасистолия, включая эпизоды неустойчивой желудочковой тахикардии и даже непрерывно-рецидивирующей тахикардии, не влияет на прогноз и не представляет опасности для жизни. Аритмии у лиц без признаков органического поражения сердца называют идиопатическими. У больных с органическим поражением миокарда (постинфарктный кардиосклероз, дилатация и/или гипертрофия левого желудочка) наличие экстрасистолии считается дополнительным прогностически неблагоприятным признаком. Но даже в этих случаях экстрасистолы не имеют самостоятельного прогностического значения, а являются отражением поражения миокарда и дисфункции левого желудочка.
В 1983 г J. T. Bigger предложил прогностическую классификацию желудочковых аритмий.
- Безопасные аритмии — любые экстрасистолы и эпизоды неустойчивой желудочковой тахикардии, не вызывающие нарушений гемодинамики, у лиц без признаков органического поражения сердца.
- Потенциально опасные аритмии — желудочковые аритмии, не вызывающие нарушений гемодинамики, у лиц с органическим поражением сердца.
- Опасные для жизни аритмии («злокачественные аритмии») — эпизоды устойчивой желудочковой тахикардии, желудочковые аритмии, сопровождающиеся нарушениями гемодинамики, или фибрилляция желудочков. У больных с опасными для жизни желудочковыми аритмиями, как правило, имеется выраженное органическое поражение сердца (или «электрическая болезнь сердца», например синдром удлиненного интервала Q–T, синдром Бругада).
Однако, как было отмечено, независимого прогностического значения желудочковая экстрасистолия не имеет. Сами по себе экстрасистолы в большинстве случаев безопасны. Экстрасистолию даже называют «косметической» аритмией, подчеркивая этим ее безопасность. Даже «пробежки» неустойчивой желудочковой тахикардии тоже относят к «косметическим» аритмиям и называют «энтузиастическими выскальзывающими ритмами» (R. W. Campbell, K. Nimkhedar, 1990). В любом случае лечение экстрасистолии с помощью антиаритмических препаратов (ААП) не улучшает прогноз. В нескольких крупных контролируемых клинических исследованиях было выявлено заметное повышение общей смертности и частоты внезапной смерти (в 2–3 раза и более) у больных с органическим поражением сердца на фоне приема ААП класса I, несмотря на эффективное устранение экстрасистол и эпизодов желудочковой тахикардии. Наиболее известным исследованием, в котором впервые было выявлено несоответствие клинической эффективности препаратов и их влияния на прогноз, является исследование CAST. В исследовании CAST («исследование подавления аритмий сердца») у больных, перенесших инфаркт миокарда, на фоне эффективного устранения желудочковой экстрасистолии препаратами класса I С (флекаинид, энкаинид и морицизин) выявлено достоверное увеличение общей смертности в 2,5 раза и частоты внезапной смерти в 3,6 раза по сравнению с больными, принимавшими плацебо. Результаты исследования заставили пересмотреть тактику лечения не только пациентов с нарушениями ритма, но и кардиологических больных вообще. Исследование CAST является одним из основных в становлении «медицины, основанной на доказательствах». Только на фоне приема β- адреноблокаторов и амиодарона отмечено снижение смертности больных с постинфарктным кардиосклерозом, сердечной недостаточностью или реанимированных пациентов. Однако положительное влияние амиодарона и особенно β-адреноблокаторов не зависело от антиаритмического действия этих препаратов.
Выявление экстрасистолии (как и любого другого варианта нарушений ритма) является поводом для обследования, направленного прежде всего на выявление возможной причины аритмии, заболевания сердца или экстракардиальной патологии и определения функционального состояния миокарда.
ААП не излечивают от аритмии, а только устраняют ее на период приема препаратов. При этом побочные реакции и осложнения, связанные с приемом практически всех препаратов, могут быть гораздо более неприятными и опасными, чем экстрасистолия. Таким образом, само по себе наличие экстрасистолии (независимо от частоты и «градации») не является показанием для назначения ААП. Бессимптомные или малосимптомные экстрасистолы не требуют проведения специального лечения. Таким больным показано диспансерное наблюдение с проведением эхокардиографии примерно 2 раза в год для выявления возможных структурных изменений и ухудшения функционального состояния левого желудочка. Л. М. Макаров и О. В. Горлицкая (2003) при длительном наблюдении за 540 больными с идиопатической частой экстрасистолией (более 350 экстрасистол в час и более 5000 в сутки) выявили у 20% больных увеличение полостей сердца («аритмогенная кардиомиопатия»). Причем более часто увеличение полостей сердца отмечалось при наличии предсердной экстрасистолии.
Показания для лечения экстрасистолии:
- очень частые, как правило, групповые экстрасистолы, вызывающие нарушения гемодинамики;
- выраженная субъективная непереносимость ощущения перебоев в работе сердца;
- выявление при повторном эхокардиографическом исследовании ухудшения показателей функционального состояния миокарда и структурных изменений (снижение фракции выброса, дилатация левого желудочка).
Лечение экстрасистолии
Необходимо объяснить больному, что малосимптомная экстрасистолия безопасна, а прием антиаритмических препаратов может сопровождаться неприятными побочными эффектами или даже вызвать опасные осложнения. Прежде всего необходимо устранить все потенциально аритмогенные факторы: алкоголь, курение, крепкий чай, кофе, прием симпатомиметических препаратов, психоэмоциональное напряжение. Следует немедленно приступить к соблюдению всех правил здорового образа жизни.
При наличии показаний для назначения ААП у больных с органическим поражением сердца используют β-адреноблокаторы, амиодарон и соталол. У больных без признаков органического поражения сердца, кроме этих препаратов, применяют ААП класса I: Этацизин, Аллапинин, Пропафенон, Кинидин Дурулес. Этацизин назначают по 50 мг 3 раза в день, Аллапинин — по 25 мг 3 раза в день, Пропафенон — по 150 мг 3 раза в день, Кинидин Дурулес — по 200 мг 2–3 раза в день.
Лечение экстрасистолии проводят методом проб и ошибок, последовательно (по 3–4 дня) оценивая эффект приема антиаритмических препаратов в средних суточных дозах (с учетом противопоказаний), выбирая наиболее подходящий для данного больного. Для оценки антиаритмического эффекта амиодарона может потребоваться несколько недель или даже месяцев (применение более высоких доз амиодарона, например по 1200 мг/сут, может сократить этот период до нескольких дней).
Эффективность амиодарона в подавлении желудочковых экстрасистол составляет 90–95%, соталола — 75%, препаратов класса I C — от 75 до 80% (B. N. Singh, 1993).
Критерий эффективности ААП — исчезновение ощущения перебоев, улучшение самочувствия. Многие кардиологи предпочитают начинать подбор препаратов с назначения β-адреноблокаторов. У больных с органическим поражением сердца при отсутствии эффекта от β-адреноблокаторов применяют Амиодарон, в том числе в комбинации с первыми. У больных с экстрасистолией на фоне брадикардии подбор лечения начинают с назначения препаратов, ускоряющих ЧСС: можно попробовать прием пиндолола (Вискен), эуфиллина (Теопек) или препаратов класса I (Этацизин, Аллапинин, Кинидин Дурулес). Назначение холинолитических препаратов типа белладонны или симпатомиметиков менее эффективно и сопровождается многочисленными побочными явлениями.
В случае неэффективности монотерапии оценивают эффект комбинаций различных ААП в уменьшенных дозах. Особенно популярны комбинации ААП с β-адреноблокаторами или амиодароном.
Есть данные, что одновременное назначение β-адреноблокаторов (и амиодарона) нейтрализует повышенный риск от приема любых антиаритмических средств. В исследовании CAST у больных, перенесших инфаркт миокарда, которые наряду с препаратами класса I C принимали β-адреноблокаторы не было отмечено увеличения смертности. Более того, было выявлено снижение частоты аритмической смерти на 33%!
Особенно эффективна комбинация β-адреноблокаторов и амиодарона. На фоне приема такой комбинации наблюдалось еще большее снижение смертности, чем от каждого препарата в отдельности. Если ЧСС превышает 70–80 уд./мин в покое и интервал P–Q в пределах 0,2 с, то проблемы с одновременным назначением амиодарона и β-адреноблокаторов нет. В случае брадикардии или АВ-блокады I–II степени для назначения амиодарона, β-адреноблокаторов и их комбинации необходима имплантация кардиостимулятора, функционирующего в режиме DDD (DDDR). Есть сообщения о повышении эффективности антиаритмической терапии при сочетании ААП с ингибиторами АПФ, блокаторами рецепторов ангиотензина, статинами и препаратами омега-3-ненасыщенных жирных кислот.
Некоторые противоречия существуют в отношении применения амиодарона. С одной стороны, некоторые кардиологи назначают амиодарон в последнюю очередь — только при отсутствии эффекта от других препаратов (считая, что амиодарон довольно часто вызывает побочные явления и требует длительного «периода насыщения»). С другой стороны, возможно, более рационально начинать подбор терапии именно с амиодарона как наиболее эффективного и удобного для приема препарата. Амиодарон в малых поддерживающих дозах (100–200 мг в день) редко вызывает серьезные побочные явления или осложнения и является скорее даже более безопасным и лучше переносимым, чем большинство других антиаритмических препаратов. В любом случае при наличии органического поражения сердца выбор небольшой: β-адреноблокаторы, амиодарон или соталол. При отсутствии эффекта от приема амиодарона (после «периода насыщения» — как минимум по 600–1000 мг/сут в течение 10 дней) можно продолжить его прием в поддерживающей дозе — 0,2 г/сут и, при необходимости, оценить эффект последовательного добавления препаратов класса I С (Этацизин, Пропафенон, Аллапинин) в половинных дозах.
У больных с сердечной недостаточностью заметное уменьшение количества экстрасистол может отмечаться на фоне приема ингибиторов АПФ и Верошпирона.
Следует отметить, что проведение суточного мониторирования ЭКГ для оценки эффективности антиаритмической терапии утратило свое значение, так как степень подавления экстрасистол не влияет на прогноз. В исследовании CAST выраженное увеличение смертности отмечено на фоне достижения всех критериев полного антиаритмического эффекта: уменьшения общего количества экстрасистол более чем на 50%, парных экстрасистол — не менее чем на 90% и полное устранение эпизодов желудочковой тахикардии. Основным критерием эффективности лечения является улучшение самочувствия. Это обычно совпадает с уменьшением количества экстрасистол, а определение степени подавления экстрасистолии не имеет значения.
В целом последовательность подбора ААП у больных с органическим заболеванием сердца, при лечении рецидивирующих аритмий, включая экстрасистолию, можно представить в следующем виде.
- β-адреноблокатор, амиодарон или соталол.
- Амиодарон + β-адреноблокатор.
- Комбинации препаратов:
- β-адреноблокатор + препарат класса I;
- амиодарон + препарат класса I С;
- соталол + препарат класса I С;
- амиодарон + β-адреноблокатор + препарат класса I С.
У больных без признаков органического поражения сердца можно использовать любые препараты, в любой последовательности или использовать схему, предложенную для больных с органическим заболеванием сердца.
Краткая характеристика ААП
β-адреноблокаторы. После исследования CAST и опубликования результатов метаанализа исследований по применению ААП класса I, в котором было показано, что практически все ААП класса I способны увеличивать смертность у больных с органическим поражением сердца, β-адреноблокаторы стали самыми популярными антиаритмическими препаратами.
Антиаритмический эффект β-адреноблокаторов обусловлен именно блокадой β-адренергических рецепторов, т. е. уменьшением симпатико-адреналовых влияний на сердце. Поэтому β-адреноблокаторы наиболее эффективны при аритмиях, связанных с симпатико-адреналовыми влияниями — так называемые «катехоламинзависимые» или «адренергические аритмии». Возникновение таких аритмий, как правило, связано с физической нагрузкой или психоэмоциональным напряжением.
Катехоламинзависимые аритмии в большинстве случаев одновременно являются «тахизависимыми», т. е. возникают при достижении определенной критической частоты сердечных сокращений, например во время физической нагрузки частая желудочковая экстрасистолия или желудочковая тахикардия возникают только при достижении частоты синусового ритма 130 сокращений в минуту. На фоне приема достаточной дозы β-адреноблокаторов больной не сможет достичь частоты 130 уд./мин при любом уровне физической нагрузки, таким образом предотвращается возникновение желудочковых аритмий.
β-адреноблокаторы являются препаратами выбора для лечения аритмий при врожденных синдромах удлинения интервала Q–T.
При аритмиях, не связанных с активацией симпатической нервной системы β-адреноблокаторы гораздо менее эффективны, но добавление β-адреноблокаторов нередко значительно увеличивает эффективность других антиаритмических препаратов и снижает риск аритмогенного эффекта ААП класса I. Препараты класса I в сочетании с β-адреноблокаторами не увеличивают смертность у больных с им поражением сердца (исследование CAST).
При так называемых «вагусных» аритмиях β-адреноблокаторы оказывают аритмогенное действие. «Вагусные» аритмии возникают в состоянии покоя, после еды, во время сна, на фоне урежения ЧСС («брадизависимые» аритмии). Вместе с тем в некоторых случаях при брадизависимых аритмиях эффективно применение пиндолола (Вискен) — β-адреноблокатора с внутренней симпатомиметической активностью (ВСА). Кроме пиндолола к β-адреноблокаторам с ВСА относятся окспренолол (Тразикор) и ацебутолол (Сектраль), однако в максимальной степени внутренняя симпатомиметическая активность выражена именно у пиндолола.
Дозы β-адреноблокаторов регулируют в соответствии с антиаритмическим эффектом. Дополнительным критерием достаточной β-блокады является снижение ЧСС до 50 уд./мин в состоянии покоя. В прежние годы, когда основным β-адреноблокатором был пропранолол (Анаприлин, Обзидан), известны случаи эффективного применения пропранолола при желудочковых аритмиях в дозах до 960 мг/сут и более, например до 4 г в день! (R. L. Woosley et al., 1979).
Амиодарон. Амиодарон таблетки 0,2 г. (оригинальным препаратом является Кордарон) обладает свойствами всех четырех классов ААП и, кроме того, оказывает умеренное a-блокирующее действие. Амиодарон, несомненно, является самым эффективным из существующих антиаритмических препаратов. Его даже называют «аритмолитическим препаратом».
Основным недостатком амиодарона является высокая частота экстракардиальных побочных эффектов, которые при длительном приеме наблюдаются у 10–75% больных. Однако необходимость в отмене амиодарона возникает у 5–25% (J. A. Johus et al., 1984; J. F. Best et al., 1986; W. M. Smith et al., 1986). К основным побочным эффектам амиодарона относятся: фотосенсибилизация, изменение цвета кожи, нарушение функции щитовидной железы (как гипотиреоз, так и гипертиреоз), повышение активности печеночных трансаминаз, периферические нейропатии, мышечная слабость, тремор, атаксия, нарушения зрения. Большинство этих побочных эффектов обратимы и исчезают после отмены или при уменьшении дозы амиодарона. Гипотиреоз можно контролировать с помощью приема левотироксина. Наиболее опасным побочным эффектом амиодарона является поражение легких («амиодароновое поражение легких») — возникновение интерстициального пневмонита или, реже, легочного фиброза. У большинства больных поражение легких развивается только при длительном приеме сравнительно больших поддерживающих доз амиодарона — более 400 мг/сут. Такие дозы крайне редко применяют в России. Поддерживающая доза амиодарона в России обычно составляет 200 мг/сут или даже меньше (по 200 мг в день 5 дней в неделю). B. Clarke и соавторы (1985) сообщают лишь о трех случаях из 48 наблюдений возникновения этого осложнения на фоне приема амиодарона в дозе 200 мг в сутки.
В настоящее время изучается эффективность дронедарона, деривата амиодарона без йода. Предварительные данные свидетельствуют об отсутствии экстракардиальных побочных эффектов у дронедарона.
Соталол. Соталол (Соталекс, Сотагексал) таблетки 160 мг применяется в средней суточной дозе 240–320 мг. Начинают с назначения 80 мг 2 раза в день. При рефрактерных аритмиях иногда используют прием соталола до 640 мг/сут. β-адреноблокирующее действие соталола проявляется начиная с дозы 25 мг.
На фоне приема соталола имеется повышенный риск развития желудочковой тахикардии типа «пируэт». Поэтому прием соталола желательно начинать в стационаре. При назначении соталола необходимо тщательно контролировать величину интервала Q–T, особенно в первые 3 дня. Корригированный интервал Q–T не должен превышать 0,5 с. В этих случаях риск развития тахикардии типа «пируэт» менее 2%. С увеличением дозы соталола и степени удлинения интервала Q–T значительно увеличивается риск развития тахикардии типа «пируэт». Если корригированный интервал Q–T превышает 0,55 с — риск тахикардии типа «пируэт» достигает 11%. Поэтому при удлинении интервала Q–T до 0,5 с необходимо уменьшить дозу соталола или отменить препарат.
Побочные эффекты соталола соответствуют типичным побочным эффектам β-адреноблокаторов.
Этацизин. Этацизин таблетки 50 мг. Наиболее изученный отечественный препарат (создан в СССР). Для лечения аритмий применяется с 1982 г. Быстрое достижение клинического эффекта позволяет с успехом использовать Этацизин у лиц без органического поражения сердца для лечения желудочковых и наджелудочковых нарушений ритма: экстрасистолии, всех вариантов пароксизмальных и хронических тахиаритмий, в том числе мерцательной аритмии, при синдроме Вольфа–Паркинсона–Уайта. Наиболее эффективен Этацизин у пациентов с ночными аритмиями, а также при желудочковой экстрасистолии.Средняя суточная доза Этацизина составляет 150 мг (по 50 мг 3 раза в день). Максимальная суточная доза — 250 мг. При назначении этацизина для предупреждения рецидивирования мерцательной аритмии, наджелудочковых и желудочковых тахикардий его эффективность, как правило, превосходит эффективность других АПП класса I. Препарат хорошо переносится, необходимость в отмене возникает примерно у 4% больных. Основные побочные эффекты: головокружение, головная боль, «онемение» языка, нарушение фиксации взора. Обычно побочные реакции наблюдаются сравнительно редко, и их выраженность уменьшается после первой недели приема Этацизина.
Аллапинин. Отечественный препарат Аллапинин, таблетки 25 мг (создан также в СССР) применяется в клинической практике с 1986 г. Назначают по 25–50 мг 3 раза в день. Максимальная суточная доза составляет 300 мг. Аллапинин довольно эффективен при наджелудочковых и желудочковых аритмиях. Основные побочные явления — головокружение, головная боль, нарушение фиксации взора. Необходимость в отмене возникает примерно у 6% больных. Одной из особенностей аллапинина и теоретически его недостатком является наличие β-адреностимулирующего действия.
Пропафенон (Ритмонорм, Пропанорм), таблетки 150 мг, ампулы 10 мл (35 мг). Назначают по 150–300 мг 3 раза в день. При необходимости дозу увеличивают до 1200 мг/сут. Пропафенон, кроме замедления проведения, слегка удлиняет рефрактерные периоды во всех отделах сердца. Кроме того, пропафенон обладает небольшим β-адреноблокирующим действием и свойствами антагонистов кальция.
К основным побочным эффектам пропафенона относятся головокружение, нарушение фиксации взора, атаксия, тошнота, металлический вкус во рту.
Хинидин. В настоящее время в России используют в основном Кинидин Дурулес, табл. по 0,2 г. Разовая доза составляет 0,2–0,4 г, средняя суточная доза — от 0,6 до 1,0 г. Максимальная суточная доза хинидина в прежние годы (когда хинидин был основным антиаритмическим препаратом) достигала 4,0 г! В настоящее время такие дозы не используются и примерной максимальной суточной дозой хинидина можно считать 1,6 г.
В небольших дозах (600–800 мг/сут) хинидин хорошо переносится. Побочные явления возникают обычно при более высоких дозах. К наиболее частым побочным эффектам при приеме хинидина относятся нарушения функции желудочно-кишечного тракта: тошнота, рвота, понос. Реже отмечаются головная боль, головокружения, ортостатическая гипотония. Самое опасное осложнение от приема хинидина — возникновение желудочковой тахикардии типа «пируэт». По данным литературы, это осложнение наблюдается у 1–3% больных, принимающих хинидин.