Причина мужского бесплодия
Когда нужно насторожиться?
Если раньше диагноз бесплодие ставился после четырех лет безуспешных попыток забеременеть, то сегодня этот срок сократился до 2 лет. Медики объясняют это тем, что многолетнее бесплодие труднее поддается лечению, чем недавно обнаруженное. А потому парам, ведущим регулярную половую жизнь (секс не реже 1 раза в неделю) и не предохраняющимся от беременности в течение двух лет, есть смысл насторожиться и обратить внимание на свое репродуктивное здоровье. Чем раньше вы это сделаете, тем выше шансы в будущем стать счастливыми родителями.
Причины бесплодия
Если верить статистике, с проблемой бесплодия ежегодно сталкивается около 4,5 миллионов семей, причем причин бездетности множество, но основных – всего пять.
Читайте также: БЕСПЛОДИЕ ПОСЛЕ 40 ЛЕТ: КАКОВЫ ШАНСЫ?
Причина №1 — мужское бесплодие
Как показывает практика, в 40% случаев зачатие невозможно из-за проблем с подвижностью, активностью и жизнеспособностью мужского семени. Вот почему в первую очередь медики рекомендуют обследоваться мужчине. Для этого необходимо провести спермограмму – анализ, определяющий количество и активность сперматозоидов. Если доля активных спермиев менее 50%, медики говорят о мужском бесплодии и назначают ряд дополнительных обследований. К примеру, при обнаружении большого количества лейкоцитов в мужском семени, врач-андролог назначает бакпосев спермы – анализ, позволяющий выявить сопутствующую инфекцию (пролечив ее, мужчина имеет большие шансы повысить свою фертильность). Если же в спермограмме обнаружено большое число аномальных сперматозоидов, пациенту придется сдать морфологический анализ спермы, с помощью которого можно определить характер патологии и подобрать адекватное лечение мужского бесплодия.
Getty Images/Fotobank
Причина №2 – ановуляторный цикл
Из школьного курса биологии всем известно, что зачатие наступает в результате слияния мужского семени с женской яйцеклеткой. Второй, наиболее распространенной причиной бесплодия является нарушение созревания и выхода яйцеклетки. Какие же факторы мешают этому процессу? По мнению гинекологов, причиной отсутствия овуляции могут быть стресс, гормональный сбой, недавно перенесенная инфекция или же поликистоз яичников (заболевание, при котором невозможно созревание и выход яйцеклетки). Чаще всего ановуляторный цикл сопровождается нерегулярными менструациями, хотя бывают случаи, когда женщина не знает о своих проблемах. Заподозрить отсутствие овуляции поможет измерение базальной температуры (в течение двух-трех циклов), а также анализ на гормональное зеркало и УЗИ. Установив причину ановуляторного цикла и пролечив заболевание, приведшее к таким последствиям, можно добиться возобновления овуляции, что в свою очередь повышает шансы на беременность в несколько раз.
Читайте также: КАК ЛИШНИЙ ВЕС ВЛИЯЕТ НА ВОЗМОЖНОСТЬ ЗАБЕРЕМЕНЕТЬ И РОДИТЬ
Причина №3 – непроходимость фаллопиевых труб
Третья, наиболее частая причина бесплодия – спаечный процесс в фаллопиевых (маточных) трубах. Аднексит, хламидиоз, эндометриоз, ранее перенесенные аборты – все эти факторы влияют на проходимость труб, поскольку спайки, возникающие в результате вялотекущего воспалительного процесса, сужают просвет между внутренними стенками труб, делая их непроходимыми. В результате созревшая яйцеклетка и вполне жизнеспособный сперматозоид могут просто не встретиться, а без этого, сами понимаете, зачатие не произойдет. Чтобы проверить проходимость маточных труб, врач-гинеколог обычно назначает ряд исследований, среди которых наиболее информативный – гистерсальпингография (исследование, во время которого в матку вводится контрастное вещество, после чего проводится рентгеновский снимок, на котором хорошо видна полость матки и просвет труб). От результатов этого анализа зависит очень многое, но далеко не все. В конце концов, непроходимость труб – ситуация поправимая. Современные технологии позволяют восстановить проходимость фаллопиевых труб с помощью гидротубации и пластической хирургии.
Причина №4 — патология матки
Огромное влияние на возможность зачать и выносить ребенка оказывает состояние матки, ее строение, врожденные дефекты, а также воспалительные изменения эндометрия. Миомы, полипы, рубцы на стенках матки, возникшие в результате родов, перенесенных операций или абортов –все эти изменения также могут повлиять на способность женщины к зачатию. Оценить состояние матки поможет гистероскопия – исследование, в ходе которого в полость матки вводится оптический прибор, позволяющий обследовать стенки этого органа, оценить состояние эпителия, обнаружить новообразования и другие патологии, препятствующие зачатию. В случае обнаружения новообразований (полипы, фибромы и миомы) врач, скорее всего, посоветует удалить их хирургическим путем. После этого обычно проводится курс гормонально-заместительной терапии, задача которой восстановить нормальный гормональный фон женщины, и можно снова попытать счастья зачать ребенка.
Причина №5 – иммунологическая несовместимость
У 15% бесплодных пар медики обнаруживают иммунологическую несовместимость – это когда иммунная система женщины слишком активно реагирует на семя партнера. Почему это происходит – медики не знают, но факт остается фактом: в некоторых случаях при попадании сперматозоидов во влагалище женский организм начинает вырабатывать специфические антитела, которые меняют состав цервикальной слизи. В результате чего она становится слишком вязкой, и сперматозоиды быстро теряют свою подвижность. При подозрении на иммунологическую несовместимость врачи проводят дополнительные исследования, позволяющие выявить антиспермальные антитела в организме женщины, после чего чаще предпринимаются попытки забеременеть с помощью ВМИ – внутриматочная инсеминация женщины (сперму мужа вводят непосредственно в полость матки в обход влагалища и цервикального канала, где сперматозоиды могут погибнуть в результате иммунного ответа).
Благодарим за предоставленную информацию акушера-гинеколога клиники «Добробут» Александра Попкова.
Ирина Черная
Диагностика и принципы лечебной тактики
Сегал А. С., профессор кафедры урологии МГМСУ
Бесплодие является сложной и нерешённой медико-социальной проблемой. Статистика свидетельствует, что в мире от 8 до 15% супружеских пар бездетны не по своему желанию. Примерно в половине случаев это связано с нарушением репродуктивной функции мужчины.
Бесплодие у мужчин, по сути, не является нозологической формой, однако, благодаря чёткой очерченности феномена, клинической и социальной значимости оно приобрело самостоятельное значение. Мужское бесплодие прямо или косвенно обусловлено большим количеством весьма разнообразных по природе заболеваний или факторов. Отсюда проистекает определенный парадокс, который состоит в том, что в настоящее время для специалиста не представляет трудности установить, страдает ли мужчина бесплодием (т.е. определить его фертильность), но весьма сложно и трудоёмко выявить причину патоспермии, вызвавшую бесплодие и тем более добиться успеха в его лечении.
В этой связи целесообразно обратить внимание на два обстоятельства:
- Следует признать, что современная медицина не располагает глубокими систематизированными данными о причинах формирования различных видов патоспермий, поскольку нарушения происходят на клеточном уровне и включают микробиологические, биохимические, иммунологические и цитологические компоненты.
- Полиэтиологический характер и многообразие механизмов развития мужского бесплодия определяют часто возникающую необходимость участия в курации этой категории больных, помимо уролога или андролога, также терапевта, эндокринолога, невропатолога, генетика и других специалистов.
Под бесплодием принято понимать отсутствие зачатия при регулярной половой жизни без контрацепции у лиц детородного возраста в течение, по крайней мере, 12 месяцев.
В настоящее время отсутствует единая, общепризнанная и имеющая терминологическую точность классификация мужского бесплодия. В то же время сохраняется целесообразность выделения экскреторной формы, когда нарушено выведение сперматозоидов по семявыносящим путям (обструкция вследствие перенесенного воспалительного поражения, агенезия, травма, ретроградная эякуляция и др.) и секреторной формы – нарушение сперматогенеза.
Секреторное бесплодие может быть следствием непосредственного поражения яичек (первичный, гипергонадотропный гипогонадизм) или результатом гипоталамо-гипофизарной недостаточности (вторичный, гипогонадотропный гипогонадизм). Целесообразно выделять и аутоиммунное бесплодие.
Вполне обоснованно различать первичное и вторичное бесплодие. При первичном бесплодии неизвестно случаев беременности от данного мужчины, при вторичном – беременность ранее наступала, но отсутствует при регулярных интравагинальных сношениях в течение одного года. При вторичном бесплодии шансы на восстановление фертильности выше, реже встречаются врожденные и грубые нарушения сперматогенеза. Установлено, что у здоровых супругов при частоте половых актов 2 раза в неделю вероятность наступления зачатия составляет 20-25% за один менструальный цикл, 5 раз в неделю – 40-42%.
Содержание
Обследование мужчины
Исходя из того, что мужская репродуктивная функция нарушена примерно в 50% случаев бесплодного брака, становится очевидной необходимость обследования мужчин в каждом подобном случае, причём незамедлительно, учитывая также его простоту и доступность.
Анамнез
Тщательный сбор анамнеза, причем у обоих супругов, играет важную роль при выявлении причины бесплодия.
Важно установить продолжительность вынужденного бесплодия, что имеет также и прогностическое значение.
При анализе копулятивной функции следует учитывать, что её нарушения составляют около 2% от всех причин бесплодия. Средняя частота менее двух интравагинальных сношений в месяц может быть расценена как этиологический фактор инфертильности. Очевидно, что различные формы анэякуляции и экстравагинальных семяизвержений приводят к бесплодию.
Важно учитывать возможное наличие ряда системных заболеваний, влияющих на фертильность: сахарный диабет, туберкулез, органические расстройства нервной системы, хронические поражения двигательной системы, почечная и (или) печеночная недостаточность.
Обращается внимание на заболевания, сопровождающиеся гипертермией, поскольку повышение температуры тела выше 38?С может угнетать сперматогенез в течение до полугода.
Из оперативных вмешательств следует отметить пособия при заболеваниях уретры, предстательной железы, шейки мочевого пузыря, паховой грыже, а также ретроперитонеальные вмешательства, в том числе, сопровождающиеся лимфаденэктомией.
Особое внимание уделяется перенесенным операциям по поводу варикоцеле, гидроцеле, перекрута семенного канатика, крипторхизма и срокам опущения яичек в мошонку.
Вазорезекция – наиболее частая причина хирургической обструкции семявыносящего протока, которая приводит также к образованию антиспермальных антител.
Важно установить наличие в прошлом воспалительных поражений уретры, предстательной железы, семенных пузырьков и, особенно, придатка яичка (эпидидимит). Крайне отрицательное прогностическое значение имеет перенесенный одно- или двусторонний орхит, возникающий обычно на фоне инфекционного паротита, а также травма яичек.
Целенаправленно уточняется воздействие всевозможных отрицательно действующих на репродуктивную систему мужчин факторов: поступление в организм ядов и токсических веществ, алкоголизм, длительный приём лекарственных препаратов (цитостатики, гормоны, циметидин, нитрофураны и т.д.), высокая температура внешней среды, ионизирующее излучение, электромагнитные поля сверхвысокой частоты, недостаточное питание и др.
Наиболее частыми причинами мужского бесплодия являются варикоцеле, обнаруживаемое примерно в 40% случаев мужской инфертильности, аномалии развития яичек (аплазия, гипоплазия, крипторхизм) и инфекционно-воспалительные поражения придаточных половых желез (предстательной железы, семенных пузырьков, придатков яичек).
Физикальное обследование
Обращается внимание на состояние вторичных половых признаков, формирование которых происходит под контролем андрогенов. Их недостаточное развитие и выраженность свидетельствуют об андрогенной недостаточности в периоде полового созревания.
Характеризуя телосложение пациентов, исследуется соотношение роста с длиной нижних конечностей (трохантерный индекс в норме равняется 1,96). Настораживающим моментом являются излишне длинные конечности (трохантерный индекс меньше 1,96; длина размаха рук превышает рост).
Определяется степень выраженности и топография подкожно-жировой клетчатки. Её избыточное развитие и отложение в области таза, бедер, лобка также является косвенным признаком гипогонадизма. Об этом свидетельствует и недостаточный темп оволосения на теле и лице, горизонтальный уровень оволосения на лобке. Недостаточное развитие мышечной системы, контролируемое тестостероном, также является симптоматичным. Гинекомастия характерна для синдрома Клайнфельтера (хромосомная аномалия, приводящая к бесплодию), реже она встречается при эстрогенсекретирующих опухолях надпочечников или яичек.
Далее приступают к исследованию половых органов.
Наличие выделений воспалительного характера из уретры является основанием для углубленного обследования на ИППП. Гипоспадия и эписпадия могут быть причиной бесплодия в тех случаях, когда эякулят не попадает во влагалище или оказывается в его дистальном отделе.
Исследование яичек производится при положении больного стоя. В норме яички пальпируются в нижней половине мошонки. При различных патологических состояниях может иметь место их высокое расположение в мошонке, внутри пахового канала, эктопическое расположение (т.е. вне нормального пути опускания яичка), наконец, яички могут не пальпироваться в случаях их отсутствия (агенезия) или локализации в брюшной полости.
В норме яички располагаются в мошонке вертикально, а придатки находятся позади или медиальнее.
Объём яичек мужчины составляет около 15 см3, для их измерения используются различные модели орхидометров. Определению объема яичек при диагностике бесплодия придается особое значение, учитывая, что около 97% объема занимают извитые семенные канальцы. Яички объемом менее
15 см3 или 40 мм длиной считаются гипоплазированными или гипотрофированными. Существует четко выраженная корреляция между общим объемом яичек и числом сперматозоидов в эякуляте. В норме яички имеют эластическую консистенцию. Мягкая консистенция обычно сочетается со снижением сперматогенеза. При гипогонадотропном гипогонадизме яички обычно маленькие и мягкие. Маленькие и плотные яички свойственны синдрому Клайнфельтера. Твердая консистенция яичка, особенно в сочетании с его увеличением, требует исключения опухоли.
В норме придаток яичка имеет продолговатую форму, мягкую консистенцию. Тотальное или локальное увеличение и уплотнение придатка яичка в большинстве случаев является следствием воспалительного поражения. Нередко пальпируемые в области головки придатка кистозные образования имеют доброкачественную природу и не влияют на фертильность. Семявыносящие протоки пальпируются в норме вплоть до наружных колец паховых каналов в виде тонких, плотных трубчатых, гладких структур.
В настоящее время доказана способность варикоцеле вызывать пато-спермию и приводить к бесплодию, при этом корреляция между степенью выраженности расширения вен семенного канатика и патоспермии отсутствует. Различают субклиническую степень варикоцеле (изменения выявляются лишь путем допплерографии), 1-ую степень (расширение определяется пальпаторно при приеме Вальсальвы), 2-ую степень (расширенные вены легко пальпируются в виде «виноградной грозди» или «клубка червячков»), 3-ю степень (расширенные вены видны на глаз через кожу мошонки). Для исключения воспалительного поражения придаточных половых желез выполняется трансректальная пальпация предстательной железы и семенных пузырьков. Далее исследуются: моча, полученная тремя порциями, и секрет простаты, а также спермальная плазма на наличие признаков воспаления.
Лабораторные и специальные исследования
Анализ эякулята является кардинальным тестом, позволяющим сделать заключением о сохранности фертильности, наличии и степени её нарушения, и, наконец, бесплодии.
Перед исследованием необходимо половое воздержание в течение 3-х суток. С целью выработки унифицированного подхода к ведению данной категории больных приводим нормативы при исследовании эякулята, предложенные ВОЗ.
В норме после разжижения эякулята при комнатной температуре в течение 20-30 минут показатели следующие:
- Объем эякулята более 2,0 мл;
- рН от 7,2 до 7,8;
- Концентрация сперматозоидов более 20 млн/мл, но не более 200 млн/мл;
- Сперматозоидов с прогрессивным движением вперед (категория «а” + «в”) более 50%, из них половина с быстрой линейной прогрессией (категория «а”);
- Морфологически нормальных сперматозоидов более 50% или более 30% с нормальной морфологией головки;
- Содержание лейкоцитов менее 1 млн/мл;
- Отсутствие антиспермальных антител (MAR < 10%);
- Агглютинация сперматозоидов не выявляется.
Приведенные показатели соответствуют понятию «нормозооспермия».
Если первый анализ эякулята нормальный, то нет необходимости в повторном исследовании. В случаях выявления патоспермии анализ следует повторить. Если результаты второго анализа значительно отличаются от первого, необходимо повторить исследование через несколько недель – прежде, чем принимать любые решения относительно лечения.
Различные нарушения эякулята в отечественной литературе классифицируются следующим образом:
- Асперматизм (разновидность анэякуляторного сношения) – полное отсутствие эякулята.
- Аспермия – полное отсутствие как сперматозоидов, так и клеток сперматогенеза в эякуляте.
- Азооспермия – отсутствие в эякуляте сперматозоидов при наличии клеток сперматогенеза.
- Олигозооспермия – концентрация сперматозоидов менее 20 млн/мл.
- Астенозооспермия – менее 50% сперматозоидов с движением категории «а”+ «в” или менее 25% категории «а”.
- Тератозооспермия – менее 50% морфологически нормальных сперматозоидов или менее 30% с нормальной морфологией головки.
- Некрозооспермия – преобладание в эякуляте мёртвых сперматозоидов, встречается реже.
- Олигоастенотератозооспермия – нарушение всех трёх показателей.
Очевидно, что абсолютное бесплодие может быть обусловлено лишь крайней степенью патоспермии (аспермия, азооспермия, некрозооспермия, тяжелые формы олигоастенотератозооспермии). В остальных случаях для характеристики ситуации рекомендуем, исходя из клинических и морально-психологических соображений, пользоваться термином «снижение фертильности».
В случаях уменьшения размеров яичек и (или) концентрации сперматозоидов менее 5 млн/мл следует определить уровень фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов, а также тестостерона (Тест), что позволит установить характер гипогонадизма. Очевидно, что первичный гипогонадизм сопровождается повышением уровня гонадотропных гормонов, а вторичный – их понижением. Следует учитывать, что нормальные значения концентрации гормонов в периферической крови отличаются при использовании диагностических наборов различных фирм-произво-дителей.
Показаниями для тестикулярной биопсии (открытой или пункционной) является азооспермия в сочетании с нормальным объемом яичек и нормальным уровнем ФСГ. При этом только анализ гистологической картины способен ответить на вопрос: имеет ли место обтурационный (сперматогенез значительно угнетён, но в целом сохранён) или секреторный (блок созревания сперматозоидов, синдром одних клеток Сертоли) генез патоспермии.
Рентгенологическое исследование гипоталамо-гипофизарной области показано пациентам с резко выраженной гиперпролактинемией. При подозрении на хромосомную аномалию выполняется исследование кариотипа.
На основании сопоставления данных анамнеза, объективного исследования, анализа эякулята и дополнительных тестов выносится суждение о наличии абсолютного бесплодия или снижения фертильности на почве выявленного основного заболевания. Если основное заболевание или причинный фактор не обнаружены, то делается заключение об идиопатическом характере имеющейся патоспермии.
Общеизвестно, что мужское бесплодие крайне трудно поддаётся лечению или временной коррекции. Учитывая многообразие причинных факторов, становится очевидной бессмысленность попытки оперировать в данном вопросе какими-либо усредненными статистическими данными. Возможности лечения бесплодия, возникшего, скажем, на почве простатита, отличаются от таковых в случае варикоцеле и, тем более, хромосомной аномалии.
Принципы лечения бесплодия у мужчин
В настоящее время при лечении мужского бесплодия наиболее признанными являются следующие положения:
- Все диагностические и лечебные действия в отношении обоих супругов должны быть координированы;
- Попытки лечения должны быть ограничены определенными временными параметрами;
- Исключаются всевозможные неблагоприятно действующие факторы, рекомендуется адекватный ритм половой жизни, улучшаются условия труда, рекомендуется полноценное питание. Отменяются медикаментозные средства, не относящиеся к крайне необходимым;
- Если основное заболевание (причинный фактор) установлено, то лечение носит патогенетический характер. В случаях идиопатической патоспермии применяются общеукрепляющие и витаминные препараты, включая токоферол: средства, улучшающие микроциркуляцию, биогенные стимуляторы метаболических процессов;
- При воспалительных поражениях уретры и придаточных половых желез производится их санация;
- Коррекция крипторхизма осуществляется в возрасте до 3 лет;
- Выявленное варикоцеле, независимо от степени выраженности, подлежит оперативному устранению;
- При проведении гормональной терапии длительность непрерывного курса должна соответствовать 2,5 месяца, учитывая продолжительность цикла сперматогенеза 72-76 дней;
- Целью терапии андрогенами первичного (гипергонадотропного) гипогонадизма является поддержание нормального мужского фенотипа и активизация копулятивной функции. Шансы на коррекцию бесплодия в данной ситуации минимальные;
- Для лечения бесплодия на почве вторичного (гипогонадотропного) гипогонадизма относительно успешно используются антиэстрогенные препараты, аналоги ФСГ, ЛГ и, в последнее время, ГТ-РГ. Избыточное влияние пролактина блокируется бромкриптином;
- Выявление аутоиммунного бесплодия требует специальных методов лечения;
- При экскреторной азооспермии попытки оперативного восстановления проходимости семявыносящих путей целесообразно ограничить неосложнёнными ситуациями, позволяющими рассчитывать на относительно стабильный результат. В остальных случаях, с учетом современных возможностей вспомогательных репродуктивных технологий, можно сразу приступать к попыткам получения сперматозоидов из придатка яичка (МЕЗА, ПЕЗА) или самого яичка (ТЕЗЕ) с последующим ЭКО-ИКСИ (экстракорпоральное оплодотворение путем инъекции единичного сперматозоида в цитоплазму яйцеклетки).
Г.С. Лебедев1,2, Н.А. Голубев2, И.А. Шадеркин1, В.А. Шадеркина3, О.И. Аполихин4, А.В. Сивков4, В.А. Комарова4
- 1 Институт цифровой медицины Первого Московского государственного медицинского университета им. И.М. Сеченова;
- 2 ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России;
- 3 Урологический информационный портал UroWeb.ru;
- 4 ФГБУ «НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина» – филиал «НМИЦ радиологии» Минздрава России
Бесплодие представляет собой глобальную проблему, которая затрагивает около 15% сексуально активных, не предохраняющихся от зачатия супружеских пар, что составляет примерно 48,5 млн пар во всем мире . Одна из восьми пар сталкивается с проблемами при планировании первого ребенка и одна из шести – при планировании второго .
Неспособность к зачатию затрагивает как мужчин, так и женщин. Согласно статистике, в 20-30% случаев причиной бесплодия является только мужской фактор. Еще у 20-30% супружеских пар мужское бесплодие сочетается с женским. Таким образом, в общей сложности, мужской фактор является причиной бесплодия примерно в 50% случаев (рис.1) .
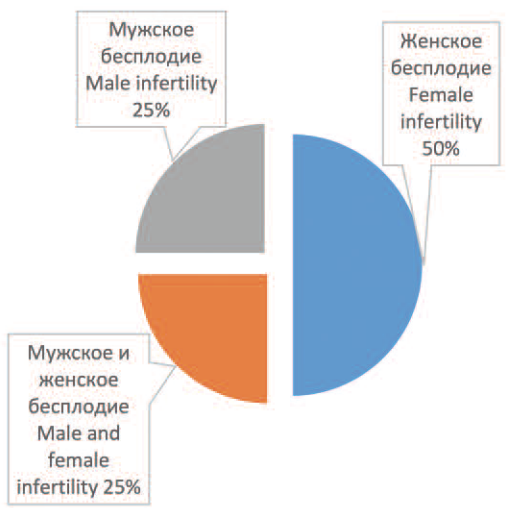
Рис. 1. Частота мужского и женского бесплодия по данным статистики
Fig. 1. The frequency of male and female infertility according to statistics
Cбор эпидемиологических данных о мужском бесплодии весьма затруднен в связи с рядом причин:
- в опрос включаются только данные, полученные у непредохраняющихся от зачатия супружеских пар или партнеров, планирующих ребенка, и поэтому большой сегмент пациентов с бесплодием никогда не вводится в базу данных ;
- информацию о мужском бесплодии собрать достаточно сложно, особенно в некоторых странах, где этому препятствуют культурологические и патриархальные сообщества. К таким регионам относятся Северная Африка и Ближний Восток, где в бесплодии чаще всего обвиняется женщина, тогда как мужчины часто отказываются проходить исследования на фертильность ;
- мужское бесплодие часто не считают заболеванием.
Более того, клинические и демографические исследования разнятся в эпидемиологической оценке бесплодия. Так, на-пример, ряд клинических исследований оценивают бесплодие, как неспособность зачатия пары в течение одного года, другие – в течение пяти лет .
Данные систематического обзора A. Agarwal и соавт., включившего в анализ результаты 16 исследований, свидетельствовали о высокой частоте (20-70%) мужского фактора среди бесплодных пар во всем мире . При этом процент бесплодных мужчин варьировал от 2,5% до 12%. Наиболее высокая частота мужского бесплодия отмечена в странах Центральной и Восточной Европы (8-12%) и Австралии (89%). В Северной Америке этот показатель составляет 4,5-6%, в то время как в США – 9,4% (данные Центра контроля за заболеваниями (CDC)) . Предполагается, что в регионах Африки, которые расположены южнее Сахары, показатели мужского бесплодия достаточно высоки. Однако вследствие трудности сбора данных они могут быть некорректно занижены (табл.1). Авторы пришли к заключению, что не менее 30 миллионов мужчин во всем мире бесплодны с самыми высокими показателями в Африке и Восточной Европе.
Таблица 1. Распространенность мужского фактора бесплодия в различных регионах
Table 1. Prevalence of male infertility factor in various regions
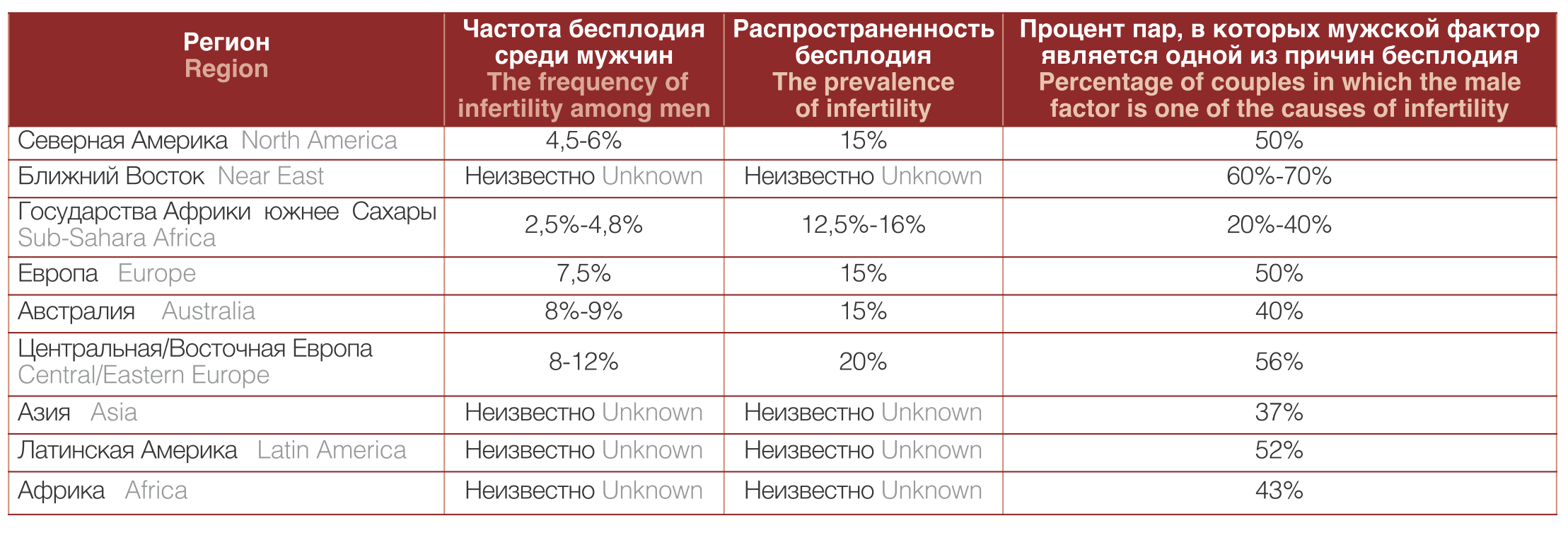
Целью национального опроса семейного положения (National Survey of Family Growth), проведенного в 2002 году в США, являлась оценка фертильности мужчин в возрасте от 15 до 44 лет. За бесплодие принимали отсутствие беременности у партнерши в течение 12 месяцев регулярных незащищенных половых отношений. Согласно подсчетам, частота мужского фактора в США составила 12% (95% ДИ: 7,0-23,2). Более длительный период отсутствия беременности коррелировал с возрастом мужчины (3545 лет vs 17-24 лет) – ОР: 2,49 (95% ДИ:1,03-6,03), отсутствием биологических детей – ОР: 1,53 (95% ДИ: 1,07-2,19), отсутствием медицинской страховки – ОР: 1,73 (95% ДИ: 1,02 – 2,94). Результаты этого опроса были сопоставимы с данными других проспективных когортных исследований, проведенных в США . Распространенность бесплодных пар в Европе сопоставима с таковой в Америке и составляет 15%, при этом частота мужского бесплодия равна 7,5% . Результаты крупного британского опроса с участием 15621 женщин и мужчин свидетельствовали о том, что с проблемой бесплодия сталкивались каждая восьмая женщина (12,5%, 95% ДИ 11,7%-13,1%) и каждый десятый мужчина (10,1%, 95% ДИ 9,2–11,1) .
ОСНОВНЫЕ ПРИЧИНЫ МУЖСКОГО БЕСПЛОДИЯ
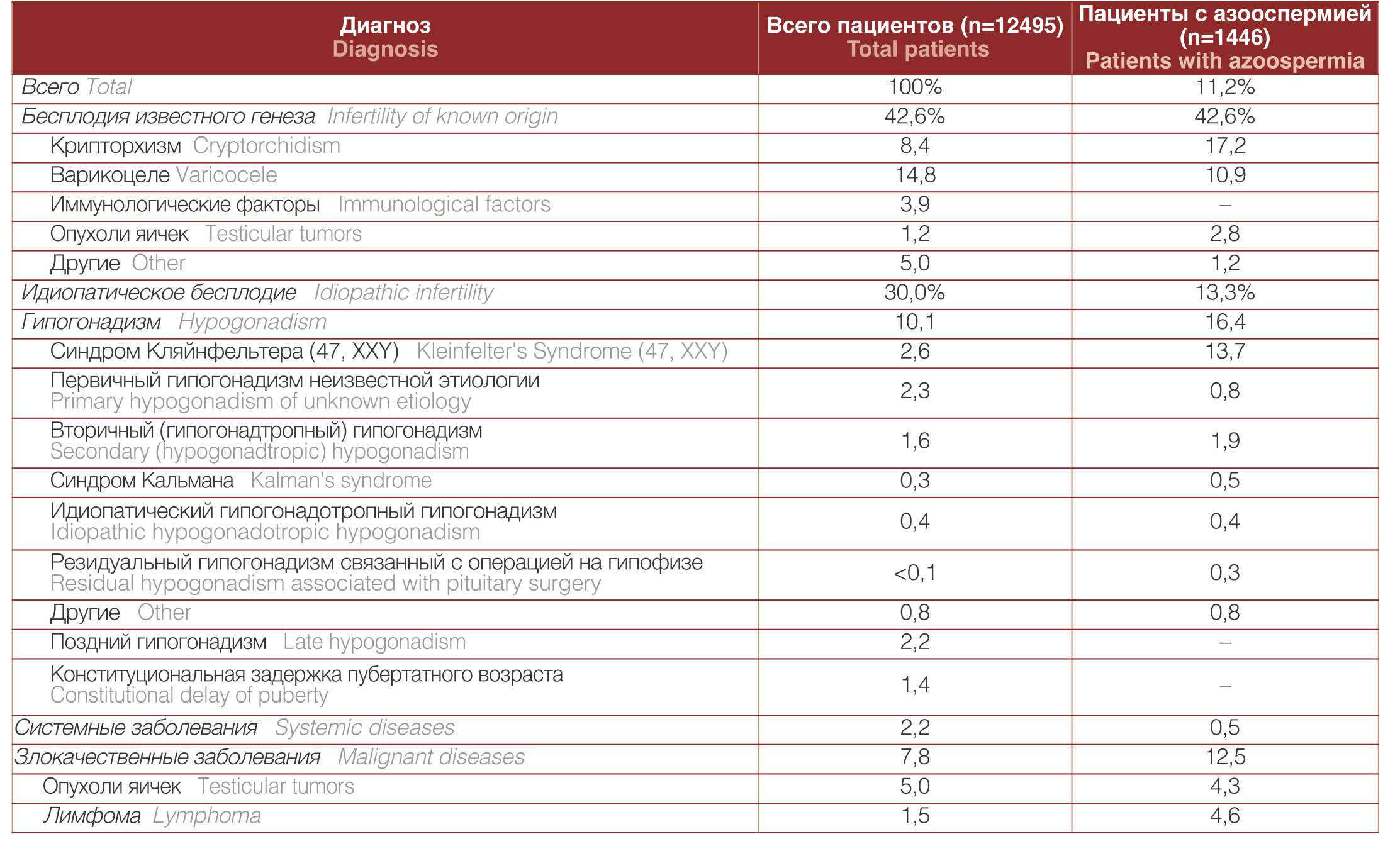
В 30-40% случаев истинная причина мужского бесплодия не выявляется (идиопатическое мужское бесплодие). У этих мужчин, как правило, в анамнезе нет заболеваний, способных повлиять на фертильность, однако спермограмма выявляет снижение общего числа сперматозоидов (олигозооспермия), снижение подвижности сперматозоидов (астенозооспермия) и патологические формы сперматозоидов (тератозооспермия). В таблице 2 приведены основные факторы, являющиеся причиной мужского бесплодия . Предполагается, что мужское бесплодие связано с воздействием внешних факторов, таких, как загрязнение окружающей среды, накопление свободных радикалов, генетические отклонения.
В исследовании «Для будущих Семей», проведенном в 5 городах США (Лос-Анджелесе, Миннеаполис, Колумбии, Нью-Йорке и Айова-Сити), принимали участие мужчины, которые были партнерами беременных женщин, посещающих пренатальные клиники. Образцы спермы были собраны у 763 мужчин (73% белой, 15% американоидной расы/латиноамериканцы, 7% негроидной и 5% азиатской или другой этнической расы) с использованием строгого контроля качества и четко определенных протоколов. Объем эякулята (по весу), концентрация спермы и подвижность сперматозоидов были измерены в каждом центре. Морфология спермы (строгие критерии ВОЗ, 1999 и ВОЗ, 1987) была определена в центральной лаборатории. Средняя длительность воздержания составляла 3,2 дня. Средние (медиана; 5–95 процентиль) параметры были: объем эякулята 3,9 (3,7; 1,5-6,8) мл; концентрация спермы 60 (67; 12–192) × 106/мл; общее количество сперматозоидов 209 (240; 32– 763) × 106; подвижность в %, 51 (52; 28–67); и общее количество подвижных сперматозоидов, 104 (128; 14–395) × 106, соответственно. Нормальная морфология сперматозоидов равнялась 11% (10; 3–20) и 57% (59; 38–72) нормальных форм, по критериям ВОЗ, 1999 (строгие критерии) и ВОЗ, 1987, соответственно .
Таблица 2. Распространенность мужского бесплодия и связанных с ним факторов
Table 2. The prevalence of male infertility and related factors (distribution for 10469 patients)
ФАКТОРЫ, ВЛИЯЮЩИЕ НА ФЕРТИЛЬНОСТЬ
Факторами, которые оказывают негативное влияние на мужскую фертильность, являются ожирение, курение и воздействие тепла. Отрицательное воздействие ожирения на сперматогенез и уровни тестостерона хорошо изучены. Первым крупным эпидемиологическим исследованием, определившим эту взаимосвязь, была работа M. Sallmen и соавт. . В исследовании приняли участие 20 620 семей из США. Результаты продемонстрировали четкую взаимосвязь между индексом массы тела (ИМТ) и мужским бесплодием – ОР: 1,12 (95% ДИ 1,01-1,25). Позднее эти данные были подтверждены другими исследованиями, включая датское и норвежское, показавшими взаимосвязь между ожирением и мужским фактором бесплодия – ОР: 1,53 (95% ДИ 1,32– 1,77) и 1,36 (95 %ДИ 1,32–1,77), соответственно .
В проспективном когортном исследовании изучалось влияние курения на качество спермы. Результаты показали значительное снижение как общего количества (p=0,012), так и концентрации (p=0,023) сперматозоидов .
Влияние теплового воздействия на сперматогенез изучено мало. Исследования на животных, а также эксперименты с воздействием тепла на яички говорят о негативном влиянии повышенных температур на сперматогенез и фертильность . Более того, известно, что крипторхизм ассоциируется с нарушением сперматогенеза, что частично связано с воздействием температуры тела . Однако рандомизированных исследований, доказавших четкую взаимосвязь между этими двумя факторами, не проводилось.
Некоторые исследования изучали влияние тепла, связанного с профессиональной деятельностью (например, у сварщиков) на фертильность . Доказательства влияния подобной деятельности на сперматогенез достаточно слабые. Более того, воздействие экстремально высоких температур при сварке не может отображать влияния нормальных температур в общей популяции. Для более подробной оценки влияния тепла на качество спермы требуется проведение дополнительных проспективных исследований с изучением температуры мошонки, параметров спермы, фертильности, включая число родившихся детей.
Одной из возможных причин мужского бесплодия являются инфекционно-воспалительные заболевания половых органов, которые по данным научного центра акушерства, гинекологии и перинатологии составляет 22,1% . Инфекция приводит к развитию воспалительного процесса в половых железах, вызывает повреждение сперматогенного эпителия. В патогенезе воспалительных заболеваний большую роль играют инфекции, передающиеся половым путем. В исследовании немецких ученых приводятся прямые и косвенные доказательства влияния микоплазм, уреаплазм, хламидий и гонококков на мужскую фертильность, а также указывается, что такие возбудители как вирус папилломы человека, вирус гепатита В, вирус простого герпеса могут оказывать отрицательное действие на успех вспомогательных репродуктивных технологий .
В ряде работ указывается на влияние различных экологических факторов на изменение фертильности мужчин , подчеркивается влияние образа жизни, вредных привычек и сидячей работы на изменение сперматозоидов .
В России по данным Росстата в последнее 5 лет, начиная с 2015 г., отмечено снижение уровня рождаемости, а в 2017-2018 годы число умерших россиян превысило число родившихся (рис. 2) .
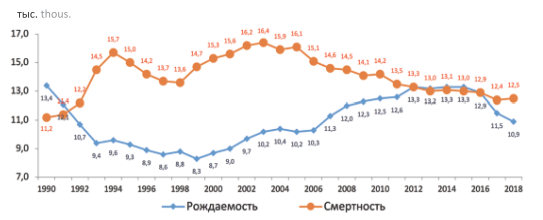
Рис. 2 Демографические показатели в РФ 1990-2018 гг.
Fig. 2 Demographic indicators in the Russian Federation 1990-2018
По данным Росстата уровень рождаемости в 2018 году составил 10,7 рождений на 1000 человек населения, занимая 184 место в мире, в то время как уровень смертности был равен 13,4 случая смерти на 1000 человек населения, занимая 8 место в мире.
Одной из причин снижения рождаемости в России может быть увеличение доли бесплодных пар. Согласно данным отечественных исследователей доказана роль мужского фактора бесплодия, частота которого в России может достигать 17-30-50% .
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Собрана и обобщена информация о показателях бесплодия у мужского населения Российской Федерации за 2000-2018 гг. на основании данных официальной статистики Министерства здравоохранения «Заболеваемость населения России. Статистические материалы» и данных ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России. Фиксировались показатели мужского бесплодия в абсолютных цифрах и на 100 тыс. мужского взрослого населения в Российской Федерации и ее регионах. Данные о мужском бесплодии за 2010 год отсутствуют в официальной статистике.
В связи с отсутствием в регионах страны четкой структуры андрологической службы нам не удалось найти дополнительных источников информации о частоте мужского бесплодия кроме статических сборников.
РЕЗУЛЬТАТЫ
Общее число и число впервые выявленных мужчин с бесплодием в РФ
Общее число мужчин с бесплодием в течение 20002018 гг. увеличилось с 22348 до 47886 человек (+2,1 раза). С 2000 по 2011 год общее число мужчин с бесплодием увеличилось с 22348 до 44256, затем до 2014 было уменьшение их числа до 36003, а затем отмечена отчетливая динамика увеличения числа зарегистрированных мужчин с бесплодием (рис. 3). Зафиксирована такая же динамика количества больных с первично установленным мужским бесплодием: отмечен прирост на 82%. В течение изучаемого периода количество первично выявленных больных от общего количества зарегистрированных составляло примерно 1/3.
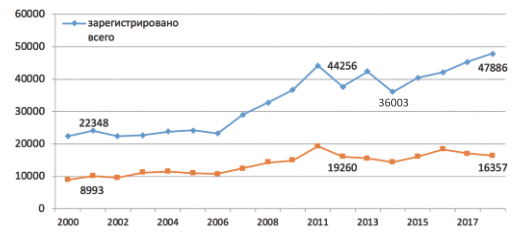
Рис. 3 Динамика общего числа и числа впервые выявленных зарегистрированных мужчин с бесплодием.
Fig. 3 The dynamics of the total number and newly identified registered men with infertility
Динамика общего количества мужчин с бесплодием в Федеральных округах (ФО) свидетельствует об увеличении частоты регистрации этого заболевания во всех округах, кроме Дальневосточного, где отмечено практически одинаковое количество мужчин с бесплодием в 2000 и 2018 г. Увеличение заболеваемости в Центральном ФО составило 103%, в Северо-Западном – 145%, Приволжском ФО – 51%, Уральском ФО – 252,8%, Сибирском ФО – 59%, в Южном ФО за изучаемый период отмечено снижение общего количества мужчин с бесплодием (-8%), что связано с образованием Северо-Кавказского федерального округа путем выделения части субъектов из состава Южного федерального округа. В Северо-Кавказском федеральном округе в 2018 году зафиксировано 9324 бесплодных мужчин (рис. 4).
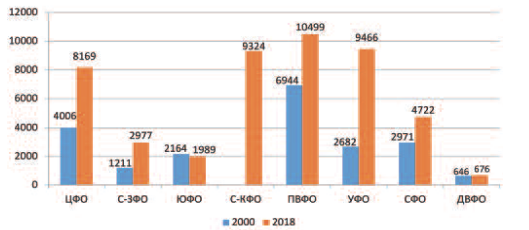
Рис. 4 Динамика общего числа мужчин с бесплодием в Федеральных округах России.
Fig. 4 The dynamics of the total number of men with infertility in the Federal Region Districts of Russia
Динамика первично выявленных мужчин с бесплодием свидетельствует о различной динамике этого заболевания в федеральных округах России. Так в Центральном, Северо-Западном, Уральском и Сибирском ФО отмечен прирост на 35%, 116%, 314% и 90%, соответственно, в Южном ФО первичная заболеваемость снизилась почти в 2 раза, а Приволжском и Дальневосточном ФО осталась без динамики (рис. 5).
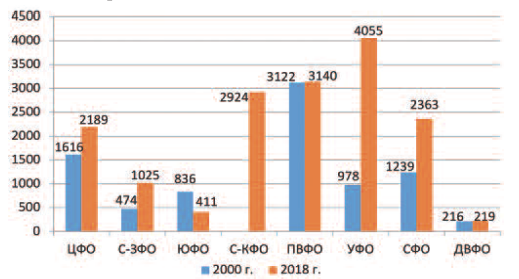
Рис. 5.Динамика числа первично выявленных мужчин с бесплодием в ФО России
Fig. 5 The dynamics of the number of initially identified infertility men in the Federal Region of Russia
Общее количество и число впервые выявленных мужчин с бесплодием на 100 тыс. мужского населения
За 18-летний период отмечен рост как общего числа больных с мужским бесплодием, так и первично выявленных больных на 100 тыс. мужского населения. В 2000 и 2018 году эти показатели составляли 44; 90,8; 17,7 и 31, соответственно, и прирост составил 106 и 75%. Значимое увеличение случаев заболеваемости отмечено в период с 2006 по 2011 и с 2014 по 2018 годы (рис. 6).
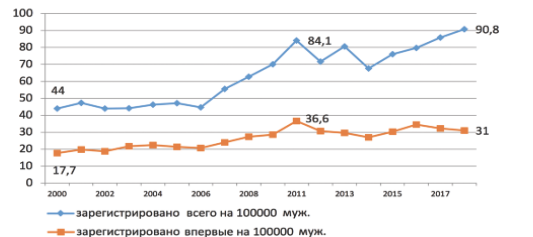
Рис. 6 Динамика общей и первичной заболеваемости мужским бесплодием на 100 тыс. мужского населения в РФ
Fig. 6 Dynamics of the general and primary incidence of male infertility per 100,000 male population in the Russian Federation
Заболеваемость мужским бесплодием на 100 тыс. мужского населения значительно отличается в регионах Российской федерации. Наиболее высокие цифры заболеваемости отмечены в Северо-Кавказском ФО, в котором они превосходят общероссийские показатели в 3 раза. Также высокие цифры заболеваемости зафиксированы в Уральском ФО. Обращает на себя внимание крайне низкие цифры заболеваемости в Дальневосточном ФО, которые почти в 3 раза меньше средне-российских (рис. 7).
Рис. 7 Динамика общей и первичной заболеваемости мужским бесплодием в федеральных округах РФ
Fig. 7 Dynamics of the general and primary incidence of male infertility in the federal districts of the Russian Federation
Эпидемиология мужского бесплодия в Федеральных округах РФ
Центральный ФО (ЦФО) В ЦФО в 2018 году было зарегистрировано 8169 мужчин, страдающих бесплодием, что соответствует 56,5 случаям на 100 тыс. мужского населения, у 2189 мужчин (15,1 на 100 тыс. мужского населения) заболевание было диагностировано впервые. В ФО 5 регионов имеют высокий уровень общей заболеваемости мужским бесплодием, в 13 регионах заболеваемость ниже средне-российского уровня, при этом уровень заболеваемости на 100 тыс. мужского населения колеблется от 563,7 до 1,1.
Северо-Западный ФО (СЗФО) В СЗФО в 2018 году бесплодие диагностировано у 2977 мужчин, что составило 58,3 на 100 тыс. мужского населения, впервые оно было диагностировано у 1025 человек (20,1 на 100 тыс. населения). Самый высокий уровень заболеваемости отмечен в Архангельской области без автономного округа (302,3 на 100 тыс.) и в республике Коми (104,8), в то время как в 8 регионах заболеваемость была значительно снижена, в том числе и в г. Санкт-Петербург, где этот показатель составил 44,0 и был ниже средне-российского в 2 раза.
Южный ФО (ЮФО) В ЮФО зафиксировано 1989 мужчин с диагностированным мужским бесплодием (33,4 на 100 тыс. мужского населения). Этот показатель в 3 раза ниже средне-российского. Также низок уровень первичной выявляемости этой патологии, в 2018 г. зарегистрировано всего 411 мужчин с бесплодием. Высокий уровень заболеваемости на 100 тыс. мужского населения отмечен лишь в Астраханской обл. (120,1) и Ростовской – 48,4), в других 6 регионах ФО этот показатель колеблется от 2,0 до 24,8.
Северо-Кавказский ФО (СКФО) СКФО имеет самую высокую заболеваемость и первичную выявляемость мужского бесплодия в Российской Федерации. В 2018 году было зафиксировано 9324 случаев, что составило 281,4 на 100 тыс. мужского населения. Почти 1/3 случаев (2924) заболевания были выявлены впервые. Наиболее высокая заболеваемость отмечена в республике Дагестан (674,1 на 100 тыс. мужского населения) и республике Северная Осетия-Алания (320,4). Низкую заболеваемость наблюдали в Карачаево-Черкесской и Кабардино-Балкарской республиках, соответственно 2,5 и 10,0.
Приволжский ФО (ПФО) В ПФО наблюдалось 10499 мужчин с бесплодием (99,6 на 100 тыс.), у 3140 диагноз МБ был поставлен впервые. Уровень заболеваемости в регионе соответствует средне-российским данным, но в республике Мордовия и Оренбургской области зафиксирован высокий уровень заболеваемости, 318,0 и 304,8 случаев на 100 тыс. мужского населения, соответственно. В этих же регионах высок уровень первичной диагностики мужского бесплодия (163,3 и 53,9 на 100 тыс. мужского населения). В двух регионах (Кировская и Самарская области) отмечен низкий уровень общей (3,5 и 4,1) и первичной заболеваемости (1,1 и 0,4).
Уральский ФО (УФО) УФО является вторым после Северо-Кавказского округом по частоте зарегистрированных случаев мужского бесплодия на 100 тыс. мужского населения. Этот показатель в 2018 году равен 217,9 и превышал средне-российский уровень в 2,4 раза. Самой высокой в России оказалась заболеваемость в Курганской области (1035,7), превышая средний уровень в РФ в 11,4 раза. Высокая заболеваемость зафиксирована в Тюменской области (503,4) и Ханты-Мансийской АО (242,4). Наряду с этим в Челябинской области заболеваемость составила всего 21,7 на 100 тыс. мужского населения. Первичная заболеваемость в этом регионе также оказалась высокой и составила 93,3 с наиболее высоким показателем в Курганской область (456,3).
Сибирский ФО (СФО) В СФО было зафиксировано 4722 случая мужского бесплодия, что составило 78,1 на 100 тыс. мужского населения. Этот показатель несколько ниже среднероссийского, однако в некоторых регионах (респ. Хакасия, Новосибирская обл.) он равнялся 426,5 и 218,3. Наряду с этим в республике Алтай и республике Тыва отмечена крайне низкая заболеваемость: 7,2 и 8,6, соответственно. В СФО показатель первичной заболеваемости на 100 тыс. мужского населения составил 39,1, превысив средне-российский уровень, равный 28,5. Наиболее высоким этот показатель был в республике Хакасия, где он составил 373,7.
Дальневосточный ФО (ДВФО) В ДВФО отмечена самая низкая в России заболеваемость мужским бесплодием, всего в регионе проживает 676 мужчин с данным заболеванием (22,7 на 100 тыс. МН). Из этого числа 424 мужчины проживали в Магаданской области и заболеваемость в этом регионе равна 783,6. Наибольшее число лиц с впервые установленным диагнозом бесплодия так же отмечено в Магаданской обл. (258,7).
В таблице 3 представлены данные о частоте мужского бесплодия в ФО Российской Федерации по данным официальной статистики.
Таблица 3. Распространенность мужского бесплодия и связанных с ним факторов
Table 3. The prevalence of male infertility and related factors (distribution for 10469 patients)
ОБСУЖДЕНИЕ
По данным Росстата уровень рождаемости в 2018 году составил 10,7 рождений на 1000 человек населения, при этом уровень смертности превысил уровень рождаемости. Для решения демографических проблем правительством РФ в 2019 году принят национальный проект «Демография», основная цель которого – добиться естественного прироста численности населения и увеличить продолжительность жизни. Уже принят большой «демографический пакет», который, прежде всего, направлен на поддержку рождаемости .
Одной из причин снижения рождаемости в России может быть увеличение доли бесплодных пар. Согласно данным отечественных исследователей доказана роль мужского фактора бесплодия, частота которого в России может достигать 17-30-50% . Однако, ни в мире и ни в Российской Федерации до настоящего времени нет четкого представления о распространенности мужского бесплодия и его причинах. В имеющихся публикациях представлены разрозненные и не систематизированные данные .
В интервью «Российской газете» руководитель Центра акушерства, гинекологии и перинатологии академик В.Кулаков отметил, что на момент 2005 года в России насчитывается примерно 4 млн бесплодных мужчин . Нами же показано, что по данным официальной статистики в 2018 году было зарегистрировано лишь 47 886 мужчин, страдающих бесплодием, при этом на 1 января 2017 года в России проживало 42 803 169 мужчин в возрасте 16-59 лет и, следовательно, частота бесплодных мужчин составляет 0,11%, не соответствует данным мировой литературы . Только объективная оценка заболеваемости даст возможность правильно организовать специализированную андрологическую службу для оказания медицинской помощи бесплодным мужчинам. Такие разные показатели заболеваемости свидетельствуют об отсутствии:
- национальной государственной программы, направленной на сохранение и восстановление репродуктивного потенциала мужчин;
- единой системной работы медицинских учреждений необходимого профиля;
- координаторов по репродуктивному здоровью на уровне регионов, способных объединить специалистов необходимого профиля;
- адекватной регистрации мужского бесплодия в регионах, особенно в учреждениях частного медицинского сектора;
- получения статистической информации от частных клиник, занимающихся ведением бесплодных пар,
- единого национального регистра бесплодных пар.
Необходимо отметить значительный разброс частоты регистрации мужского бесплодия как в ФО РФ, так и в регионах одного округа. В некоторых регионах (Ивановская, Рязанская, Новгородская области, Калмыкия, Карачаево-Черкессия, Сахалинская, Амурская области, Еврейская АО) заболеваемость мужским бесплодием на 100 тыс. мужского населения приближается или равна 0 В то же время в Ярославской обл., Дагестане, Курганской обл., Магаданской обл. заболеваемость на 100 тыс. мужского населения превышает средне-российскую в 6,2; 7,4; 11,4 и 8,6 раз, соответственно. Такое различие может быть объяснено вышеперечисленными причинами и особенностями местного здравоохранения. Реорганизация андрологической службы в регионах, создание «мужских консультативных кабинетов» и организация строгой отчетности о заболеваемости не только в государских медицинских учреждениях, но в частном секторе, другие меры организационного характера могли бы скорректировать данную ситуацию.
ВЫВОДЫ
- За период 2000-2018 гг. в Российской Федерации по данным официальной статистики отмечено увеличение общего количества зарегистрированных мужчин с бесплодием с 22348 до 47886, прирост в 2,1 раза. Первичная заболеваемость увеличилась с 8993 в 2000 году до 16357 – в 2018 году, прирост в 1,8 раза. На территории РФ показатели заболеваемости мужским бесплодием отличаются не только в ФО, но и в регионах одного и того же округа¸ что свидетельствует о недостатках при сборе медицинских статистических данных;
- Общая заболеваемость мужским бесплодием и заболеваемость на 100 тыс. мужского населения по данным официальных статистики значительно ниже мировых данных;
- Различия в статистических данных свидетельствуют об отсутствии в РФ достоверной информации о мужском бесплодии, что недопустимо в условиях объявления национальной проекта «Демография»;
- Отсутствие внимания органов медицинского управления к проблеме мужского бесплодия;
- Для получения реальных сведений о мужском бесплодии необходимо:
- создание национальной государственной программы, направленной на сохранение и восстановление репродуктивного потенциала страны,
- разработка единой системной работы медицинских учреждений необходимого профиля,
- организация работы в регионах координаторов по репродуктивному здоровью, способных объединить специалистов необходимого профиля,
- создание единых требований к регистрации выявленного заболевания (в данном случае мужского бесплодия), и контроль кодирования заболевания по Международной системе классификации болезней при заполнении статистических талонов,
- организация получения статистической информации от частных клиник, занимающихся ведением бесплодных пар,
- создание единого национального регистра бесплодных пар.
- организация и проведение эпидемиологических пилотных исследований.
Перечисленные меры организационного и медицинского характера позволят собрать достоверные статистические данные по мужскому бесплодию.
ЛИТЕРАТУРА
Статья опубликована в журнале «Экспериментальная и клиническая урология» №4 2019, стр. 4-13
Тематики и теги
Прежде чем говорить о мужском бесплодии, следует разобраться с термином «бесплодие». Это не диагноз, это нарушение, которое имеет место в браке в том случае, если семейная пара живет регулярной половой жизнью и ни коем образом не предохраняется от беременности на протяжении двенадцати месяцев.
В принципе, нельзя четко разделить проблему бесплодия на женский и мужской фактор, так как зачастую в бесплодных парах есть нарушения у обоих партнеров. Тем не менее, по современным данным в 50% случаев причиной бесплодия является мужчина.
Как правило, при наличии бесплодия у мужчин симптомы отсутствуют. Представители сильного пола могут отлично себя чувствовать и выглядеть абсолютно здоровыми. Как все нормальные мужчины, они способны вести активную половую жизнь и получать от этого удовольствие.
Узнают они о том, что бесплодны, чаще всего случайно. Например, пара решает завести ребенка и перестает предохраняться. Проходит месяц, два, шесть, двенадцать, а беременность так и не возникает. Первой начинает обследоваться женщина. После того, как у нее исключаются все возможные нарушения и дается заключение «здорова», обследуется мужчина.
Ему назначают целую кучу различных анализов, в результате которых выявляются признаки бесплодия у мужчин — один или несколько видов нарушений.
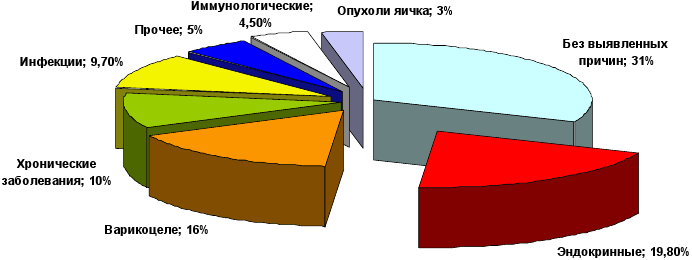
ОСНОВНЫЕ ПРИЧИНЫ МУЖСКОГО БЕСПЛОДИЯ
Мужское бесплодие имеет несколько меньше причин, по сравнению с женским. Однако это вовсе не означает, что оно легче поддается терапии. Давайте подробнее остановимся на причинах мужского бесплодия.
1. Венерические заболевания. Как правило, именно инфекции передающиеся половым путем становятся основной причиной развития воспалительного процесса в мужской половой системе. А также некоторые микроорганизмы способны поражать непосредственно половые органы и вызывать ухудшение качества спермы. Например, доказано отрицательное влияние хламидий на способность к зачатию.
2. Воспалительные процессы. Воспалительные процессы являются основной причиной нарушения сперматогенеза (продукции спермы). Из-за таких распространенных заболеваний как простатит и уретриты различной этиологии существенно снижается подвижность сперматозоидов, что может стать причиной мужского бесплодия или существенному снижению шансов зачатия.
3. Травмы, опухоли и повреждения другой этиологии. Влияние травм и опухолей яичек на репродуктивную функцию очевидно. Однако существуют и другие причины развития бесплодия у мужчины. Например, перенесенный в детстве эпидемический паротит («свинка») вполне может сделать мужчину бесплодным.
4. Нарушения в гормональном фоне. Эта причина довольно важна как в формировании как мужского, так и женского бесплодия. Однако у мужчин она становится актуальнее с возрастом, когда снижается выработка такого гормона как тестостерон. Вследствие этого нарушается эрекция и процесс выброса и образования спермы.
5. Врожденная патология половых органов. Примеров таких заболеваний довольно много: начиная от фимоза (невозможность обнажения головки полового члена) и заканчивая недоразвитием наружных половых органов, неправильным строением внутренних половых органов. Причиной бесплодия в таких случаях чаще всего служит невозможность совершения мужчиной полноценного полового акта.
6. Вредные привычки. Алкоголь и курение действительно существенно отражаются на качестве спермы: сперматозоиды двигаются гораздо медленнее, а, следовательно, вероятность зачатия резко падает.
7. Влияние высоких температур. Доказано, что слишком высокая температура негативно сказывается на процессах сперматогенеза, что может явиться причиной развития мужского бесплодия.
8. Стресс. Конечно, это не самая важная причина развития бесплодия, однако забывать о ней все же не стоит. Современный мужчина постоянно живет в условиях недостатка сна и постоянного нервного напряжения, что, безусловно, не может не сказаться на функции половой системы.
9. Воздействие химических веществ. Конечно, самыми вредными являются различные химические производства. Однако такому вредному фактору подвергается не так много мужчин. А вот автомобильным топливом «дышат» практически все. Стоит помнить о крайне неблагоприятном влияние паров бензина на репродуктивную функцию.
Что нарушается при мужском бесплодии?
- нарушается процесс выработки сперматозоидов в яичках;
- нарушается процесс доставки сперматозоидов во влагалище женщины;
- сперматозоиды не способны достичь яйцеклетки и не могут оплодотворить яйцеклетку;
- какие-то мужские факторы оказывают негативное влияние на состояние женских половых органов. В результате оплодотворение и/или вынашивание возникшей беременности становится невозможным.
Группа риска по мужскому бесплодию
Бесплодие развивается у мужчин, которые подвержены стрессам, имеют врожденные и генетические нарушения, в особенности содержащегося в сперме белка PLCz, аутоиммунные заболевания, нарушения гормональной регуляции, перенесли инфекционные заболевания (эпидемический паротит, брюшной тиф и др.), травмы и операции мошонки и тазовых органов. А также у тех, кто имел контакты с химическими веществами или ионизирующим излучением, страдает гипертермией и нарушением кровообращения, страдает наркоманией, злоупотребляет алкогольными напитками или зависим от табака.
У этих мужчин резко снижается активность сперматозоидов, возникают дефекты в их строении. Очень часто при обследовании выявляются сперматозоиды с двумя головками, недоразвитым хвостиком и другими аномалиями.
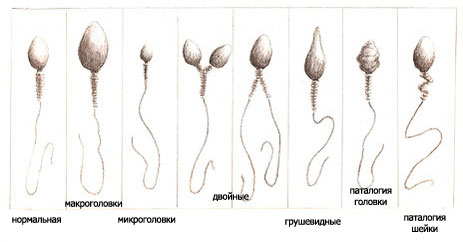
Особое внимание представителям сильного пола следует обращать на следующее: количество выделяемой спермы при половом акте, есть ли нарушение потенции, возникают ли боли в области половых органов.
Если имеет место хотя бы один из указанных признаков, следует как можно скорее обратиться к урологу или андрологу. Только этот специалист может установить конкретную причину такого состояния и назначить соответственное лечение. Бабки с помощью травок, настоев, заговоров и других народных методов здесь вряд ли помогут. Только заберут бесценное время.
Различают несколько видов бесплодия:
Секреторное бесплодие. Самая частая форма мужского бесплодия. Причиной ее развития является нарушение функции яичек, вследствие чего вырабатывается либо недостаточное количество сперматозоидов, либо они недостаточно подвижны. Лечение зависит от причины нарушения работы яичек. Чаще всего прибегают к медикаментозной или гормональной терапии.
Иммунологическое бесплодие. Вызывается развитием аутоиммунного процесса, который может запускаться различными факторами, в том числе и травмой. Для борьбы с данным видом бесплодия индивидуально подбирается комплексная медикаментозная терапия.
Обтурационное бесплодие. Возникает при наличии какого-либо препятствия для выделения спермы. Это может быть киста, опухоль или рубец. Как правило, данный вид бесплодия лечится хирургическим устранением преграды.
Относительное бесплодие – наименее исследованная форма. К данной формулировке прибегают в том случае, когда каких-либо отклонений в состоянии здоровья нет, но беременность все равно не наступает. Довольно часто причиной данного вида бесплодия является стресс. Соответственно, лечением его занимается не репродуктолог, а психотерапевт.
ДИАГНОСТИКА МУЖСКОГО БЕСПЛОДИЯ
В первую очередь, врач выясняет у пациента наличие каких-либо жалоб, связанных с половой системой (боли в низу живота, затруднения мочеиспускания и т.д.). Следующим этапом является сбор анамнеза. Выясняется, были ли у близких родственников мужчины схожие проблемы с зачатием ребенка, есть ли какие-либо хронические заболевания. Также важно выяснить, какие болезни перенес пациент (особое внимание уделяют паротиту, туберкулезу, орхиту и патологиям мочевыделительной системы).
Далее выясняется половая функция. Обратите внимание, что нормальной частотой половых сношений для пары, которая пытается завести ребенка, считается примерно 2 раза в неделю.
Далее переходят непосредственно к обследованию. Осматриваются половые органы, изучается тип телосложения мужчины.
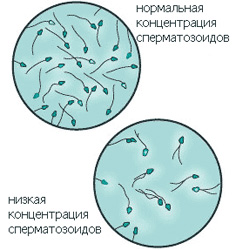 Наиболее важным этапом диагностики мужского бесплодия является исследование спермы. При невозможности получения спермы естественным путем, проводится специальная пункция. Эякулят исследуется в лаборатории, после чего дается заключение о наличии сперматозоидов в сперме, их количестве и функциональном состоянии.
Наиболее важным этапом диагностики мужского бесплодия является исследование спермы. При невозможности получения спермы естественным путем, проводится специальная пункция. Эякулят исследуется в лаборатории, после чего дается заключение о наличии сперматозоидов в сперме, их количестве и функциональном состоянии.
Также необходимо провести инфекционный скрининг. Если явного воспалительного процесса не выявлено, то необходимо сдать анализы на инфекции передающиеся половым путем, а также на скрытые инфекции. В первую очередь исследуется отделяемое уретры и секрет предстательной железы.
Если не выявлены какие-либо инфекционные патологии и нарушения в сперматогенезе, приступают к исследованию гормонального фона. Для этого исследуют сыворотку крови на содержание половых гормонов.
Из инструментальных методов чаще всего используется ультразвуковое исследование и термография.
Иногда мужское бесплодие развивается вследствие опухоли гипофиза. Не смотря на то, что при данном состоянии нарушается содержание гормонов в крови, их концентрация не изменяется под воздействием гормональной терапии. При подозрении на данную патологию необходимо выполнить рентгенографию турецкого седла и черепа.
ЛЕЧЕНИЕ МУЖСКОГО БЕСПЛОДИЯ
После выяснения причины, вызвавшей развитие бесплодия, врач подберет вам индивидуальную программу лечения. Существует несколько этапов терапии мужского бесплодия:
Лечение с помощью медикаментозных препаратов. Назначение того или иного лекарства зависит от причины бесплодия. Например, для излечения венерического заболевания или воспалительного процесса назначают антибактериальные препараты, если имеются нарушения в гормональной сфере, то прибегают к заместительной гормональной терапии. Если же бесплодие возникло вследствие ухудшения качества спермы, то в первую очередь необходим прием витаминных комплексов, иммунокоррегирующих препаратов, иногда прибегают к лечению гомеопатическими препаратами. Кстати, на изменение качества спермы довльно сильное влияние оказывает диета. Мужчинам, страдающим данным недугом, рекомендуется увеличить употребление продуктов с высоким содержанием витамина D. К таковым относится морская рыба. Также рекомендовано профилактическое употребление рыбьего жира. И не стоит забывать, что витамин D синтезируется в человеческом организме под воздействием солнечного света.
Хирургическое лечение. Применяется, чаще всего, для лечения обтурационного бесплодия. В качестве препятствия на пути сперматозоидов могут выступать послеоперационные рубцы, варикоцеле, грыжи или опухоли. Безусловно, данную проблему не решить с помощью консервативных методов лечения. Но и с помощью операции не всегда удается добиться желаемого результата, особенно если пациент уже достиг зрелого возраста. Несколько выше шансы на излечение хирургическим путем у подростков, а наиболее благоприятный прогноз достигается при оперировании в детском возрасте.
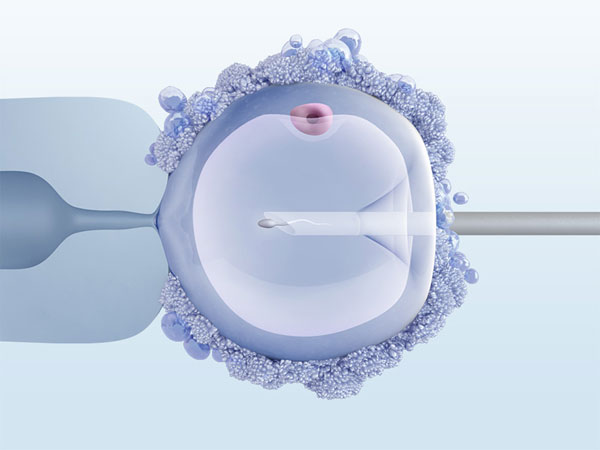 Метод ИКСИ. Данный метод является одной из разновидностей экстракорпорального оплодотворения. Также его называют «введение сперматозоида в цитоплазму». Применяется он в случае, когда мужчина имеет нормальные сперматозоиды, однако по какой-либо причине они не достигают яйцеклетки. Вероятность зачатия при данном методе превышает 60%. Выполняется процедура в лабораторных условиях. У женщины забирается яйцеклетка и с помощью микроинъекций в нее вводят сперматозоиды мужчины. Затем, уже оплодотворенную яйцеклетку «подсаживают» в половые пути женщины. Далее развитие беременности не отличается от обычной.
Метод ИКСИ. Данный метод является одной из разновидностей экстракорпорального оплодотворения. Также его называют «введение сперматозоида в цитоплазму». Применяется он в случае, когда мужчина имеет нормальные сперматозоиды, однако по какой-либо причине они не достигают яйцеклетки. Вероятность зачатия при данном методе превышает 60%. Выполняется процедура в лабораторных условиях. У женщины забирается яйцеклетка и с помощью микроинъекций в нее вводят сперматозоиды мужчины. Затем, уже оплодотворенную яйцеклетку «подсаживают» в половые пути женщины. Далее развитие беременности не отличается от обычной.
Донорство спермы. К данному методу прибегают в тех случаях, когда в семье мужчины имеются тяжелые наследственные заболевания, либо сперматозоиды в сперме вовсе отсутствуют. Используется данный метод довольно редко. Заключается он в искусственном оплодотворении женщины донорской спермой.
Существуют также и различные нетрадиционные методики лечения. Не стоит надеяться только на них, однако они могут прекрасно дополнить основные компоненты терапии. К нетрадиционному лечению мужского бесплодия относят фитотерапию, иглорефлексотерапию и мануальную терапию.
ПРОФИЛАКТИКА МУЖСКОГО БЕСПЛОДИЯ
Необходимо начинать профилактику мужского бесплодия еще с раннего детства. Очень важно ни в коем случае не пропускать профилактические осмотры у уролога и хирурга. Также очень важны такие факторы как соблюдение режима труда и отдыха, полноценный сон, частые прогулки на свежем возрасте и умеренная физическая нагрузка.
Также очень важна полноценность рациона. В нем обязательно должны присутствовать в достаточном количестве мясо, рыба, яйца, орехи, зелень и овощи. Кстати, вегетаринцы относятся к группе риска развития бесплодия, так как употребляют недостаточно белка.
Также не стоит слишком много времени проводить в банях и саунах, подолгу принимать горячие ванны. Также отрицательно влияет на сперматогенез чрезмерно узкое нижнее белье.
Рекомендуется отказаться от употребления спиртных напитков и курения.
Также важную роль в сохранении мужского репродуктивного здоровья играет регулярная половая жизнь. Естественно, с постоянным партнером.




