Препараты для лечения гарднереллеза у женщин
Бактериальный вагиноз (гарднереллез) – инфекционное заболевание, возникающее на фоне дисбаланса микрофлоры влагалища: увеличения уровня гарднерелл и других условно-патогенных бактерий и уменьшения содержания лактобактерий.
Для мужчин это заболевание не опасно, но они могут являться носителем инфекции. Поэтому при диагностировании вагиноза у женщин, курс лечения должны проходить оба партнёра.
Содержание
- Причины
- Симптомы
- Диагностика
- Лечение
- Питание при бактериальном вагинозе
- Профилактика
- О болезни
- Бактериальный вагиноз при беременности
- Возможен ли бактериальный вагиноз у мужчин?
- Бактериальный вагиноз у ребенка
- Диагностика гарднереллеза
- Лечение бактериального вагиноза
- Можно ли заниматься сексом при бактериальном вагинозе?
Причины
Возникновению гарднереллеза способствуют следующие факторы:
-
Приём антибиотиков, включая вагинальные препараты (свечи и т.д.);
-
Наличие внутриматочной спирали;
-
Инфекционные заболевания;
-
Плохая экологическая ситуация;
-
Частая смена сексуальных партнёров;
-
Несбалансированный рацион, ограниченное потребление кисломолочных продуктов;
-
Ношение синтетического, тесного белья;
-
Постоянное спринцевание;
-
Использование интимной косметики, тампонов и прочего.
Бактериальный вагиноз также может появиться на фоне патологий внутренних органов:
-
Сбоев в работе эндокринной системы, в том числе и при беременности;
-
Стрессов;
-
Нарушений бактериального баланса микрофлоры кишечника и мочеполовой системы;
-
Повышенных физических и эмоциональных нагрузок;
-
Снижения иммунитета.
Симптомы
В случае развития заболевания появляются:
-
Жжение и зуд;
-
Обильные выделения с рыбным запахом;
-
Неприятные ощущения при мочеиспускании и сексуальной близости;
-
Отёчность наружных половых органов.
При бактериальном вагинозе воспалительные процессы охватывают влагалище, мочеиспускательный канал и шейку матки.
Чем опасен бактериальный вагиноз?
При сопутствующем гарднереллезе после родов и при наличии внутриматочных контрацептивов могут появиться осложнения: эндометрит, аднексит и др. Данное заболевание негативно сказывается на беременности, которая в большинстве случаев заканчивается преждевременными родами.
Диагностика
Для точного диагностирования заболевания проводится:
-
Визуальный осмотр;
-
Бимануальное исследование;
-
Мазок на микрофлору;
-
РН-метрия – при вагинозе рН > 4,5;
-
ПЦР-анализ – позволяет установить ДНК патогенных бактерий;
-
Аминный тест – положительная реакция подтверждает гарднереллез.
Лечение
Лечение данной патологии проводится поэтапно:
-
I этап – снижение уровня болезнетворных микроорганизмов. Для этих целей применяется антибактериальная терапия;
-
II этап – восстановление микрофлоры влагалища. В этом случае используются пробиотики, свечи с лактобактериями, иммуномодуряторы.
Контрольный мазок назначается через полтора-два месяца. До этих пор при половых актах рекомендуется использовать презервативы.
Возможные методы лечения:
-
Аппарат «Гинетон» – низкочастотный УЗ, воздействие которого лежит в основе данной аппаратной методики, позволяет устранить очаг инфекции и улучшает проникновение лекарств в ткани.
Лечение беременных
Лечебная терапия во время беременности отличается от стандартной схемы тем, что:
-
Не назначаются антибиотики;
-
Лечение проводится после первого триместра.
Питание при бактериальном вагинозе
В период лечения рекомендуется диетическая пища, поэтому из рациона следует исключить жирное, жареное, приправы, копчёности, спиртные напитки. Особенно полезны кисломолочные продукты, фрукты и овощи в любом виде. Благоприятное влияние на микрофлору оказывает нежирная морская рыба и морская капуста.
Профилактика
Минимизировать риск возникновения бактериального вагиноза помогут следующие рекомендации:
-
Не использовать внутриматочные контрацептивные средства;
-
Не вступать в случайные половые связи без презервативов;
-
Своевременно лечить воспаления органов малого таза;
-
Соблюдать интимную гигиену;
-
Поддерживать нормальный иммунитет;
-
Избегать стрессов.
Бактериальный вагиноз представляет собой инфекционный невоспалительный синдром, который характеризуется значительным снижением или вовсе отсутствием нормальной лактофлоры во влагалище и ее заменой на полимикробные ассоциации анаэробов. Основу его медикаментозного лечения составляет применение системных и интравагинальных форм антибактериальных ЛС, активных в отношении возбудителей заболевания, в сочетании с иммуномодулирующими и эубиотическими препаратами.
Еще сравнительно недавно в качестве синонима бактериальному вагинозу использовался термин «гарднереллез», поскольку считалось, что среди условно-патогенных микроорганизмов, вызывающих это заболевание, главную роль играют микроаэрофильные бактерии вида Gardnerella vaginalis. Однако последующие исследования показали, что наряду с ними спектр микроорганизмов, «ассоциированных с бактериальным вагинозом», включает множество других представителей условно-патогенной флоры. Это облигатно-анаэробные бактерии рода Prevotella (Bacteroides), Fusobacterium, Peptostreptococcus, Mobiluncus, микроаэрофилы Mycoplasma hominis. Из бактероидов у 53-97% больных вагинозом обнаруживают виды B.bivius, B.disiens, B.melaninogenicus. Среди грамположительных анаэробных кокков в мазках 29-95% пациенток встречаются виды P.anaerobis, P.prevotii, P.tetradius, P.asacharolyticus. У 15% обследуемых пациенток выявляются грамотрицательные анаэробы лептотрихии (Leptotrix). В силу такой полиэтиологической природы бактериального вагиноза термин «гарднереллез» в настоящее время практически не используется.
Немаловажным является и тот факт, что примерно у 30% женщин бактериальный вагиноз сочетается с кандидозным вульвовагинитом, у 15-20% — с трихомонадным кольпитом, у 15% — с хламидиозом, у 10% — с трихомониазом.
Частота, факторы риска, осложнения
Частота развития вагинальных инфекций в мире в настоящее время возросла до 40-50%. В наибольшей степени бактериальному вагинозу подвержены женщины репродуктивного возраста — от 16 до 45 лет.
К основным факторам развития бактериального вагиноза относятся:
— раннее начало половой жизни, большое число половых партнеров;
— длительное использование внутриматочных контрацептивов, химическая контрацепция;
— спринцевание антисептиками, использование антибиотиков;
— прерывание беременности;
— перенесенные ранее воспалительные заболевания урогенитального тракта, в т.ч. хроническая герпетическая инфекция;
— нарушение гормонального статуса, сопровождающееся нарушением менструального цикла, преимущественно по типу олигоменореи или аменореи;
— обострение хронических соматических заболеваний.
У 60% женщин с бактериальным вагинозом выявляются нарушения микроэкологии кишечника (дисбактериоз), что позволяет предполагать наличие дисбиотического процесса в организме с выраженным проявлением либо в репродуктивной, либо в пищеварительной системе. У каждой 3-4-й пациентки с бактериальным вагинозом при микробиологическом исследовании обнаруживаются грибы рода Candida.
Большая опасность бактериального вагиноза заключается в том, что он является одной из причин воспалительных заболеваний органов малого таза у женщин, раннего прерывания беременности, послеоперационных осложнений после перенесенных гинекологических операций, преждевременных родов, послеродового эндометрита, хориоамнионита (воспаления плодных оболочек). При бактериальном вагинозе увеличивается риск инфицирования ВИЧ и другими половыми инфекциями.
Клиническая картина
До 60% женщин, страдающих бактериальным вагинозом, отмечают патологические выделения из половых путей с аминовым запахом, которые можно рассматривать как специфический признак заболевания. При клиническом обследовании также отмечаются покраснение в области слизистой оболочки больших и малых половых губ, отечность слизистой влагалища.
Круг жалоб пациенток, помимо неприятного аминового запаха, может включать боли в нижних отделах живота различной интенсивности, жжение в области слизистых оболочек влагалища, больших и малых половых губ, повышение температуры тела, иногда общую слабость, снижение работоспособности, дискомфорт в области наружных половых органов. Вместе с тем во многих случаях заболевание протекает бессимптомно.
Бактериальному вагинозу иногда сопутствуют соматические патологии, среди которых чаще встречаются гастроэнтерологические (до 45%), урологические (до 25%), неврологические (до 25%) и пульмонологические (до 25%) заболевания. Из сопутствующих гинекологических заболеваний у пациенток преобладают хроническое воспаление матки и придатков (60%) и хроническое воспаление шейки матки (25%).
Поскольку бактериальный вагиноз вызван в основном внеклеточными возбудителями, это всерьез затрудняет диагностику таких сопутствующих внутриклеточных инфекций, как хламидиоз и уреаплазмоз. Это обстоятельство является одной из причин повторных жалоб пациенток на наличие патологических выделений из половых путей, болезненность внизу живота, дискомфорт в области наружных половых органов. В связи с этим по окончании лечения бактериального вагиноза пациентке требуется дополнительное обследование на внутриклеточные инфекции, правильное проведение контроля излеченности. Подчеркнем, что при смешанных вагинальных инфекциях, например при сочетании бактериального вагиноза с внутриклеточными возбудителями (хламидии, уреаплазмы, микоплазмы), терапия начинается с препаратов, активных в отношении именно бактериального вагиноза, т.к. его возбудители имеют внеклеточное расположение. Дальше уже проводится терапия инфекций, вызванных внутриклеточными возбудителями.
Лечение
Принципы комплексной терапии бактериального вагиноза основаны на применении иммуномодуляторов, содержащих интерферон-альфа, антибактериальных средств общего и местного действия.
Иммунокорригирующая терапия назначается пациенткам с первого дня лечения. В ее рамках наиболее широко применяются ректальные свечи Виферон (1000000 МЕ), содержащие рекомбинантный интерферон альфа-2b и комплекс антиоксидантов (витамины A и С). Стандартный режим применения Виферона при рассматриваемом заболевании — по 1 свече 2 раза в сутки с интервалом в 12 ч. Курс лечения составляет 5-10 дней. Важное свойство иммуномодуляторов — способность усиливать действие антибактериальных средств.
Именно антибактериальные препараты, активные в отношении выявленных у пациентки ассоциаций микроорганизмов, составляют основу общей терапии бактериального вагиноза. Первая линия терапии предполагает пероральный прием препаратов группы нитро-5-имидазолов, таких как метронидазол (Флагил, Трихопол, Клион и др.), орнидазол (Тиберал, Гайро, Дазолик и др.), которые активны в отношении Gardnerella vaginalis и анаэробных бактерий, включая анаэробный стрептококк и Trichomonas vaginalis. Стандартный режим приема этих ЛС — по 500 мг 2 раза в сутки в течение 5 дней.
Вторая линия терапии включает местное применение ЛС в интравагинальных формах, которые могут сочетаться с пероральными средствами. Помимо монопрепаратов того же метронидазола (свечи Флагил, вагинальные таблетки Трихопол), это могут быть препараты на основе линкозамидного антибиотика клиндамицина (свечи Далацин, Клиндацин), оказывающего бактериостатическое (в высоких дозах – бактерицидное) действие против Gardnerella vaginalis, Mycoplasma hominis, Peptostreptococcus spp., Bacteroides spp. и других возбудителей вагиноза. Местные формы метронидазола применяются 1 раз в день (500 мг) в продолжение 1 недели, препараты клиндамицина – тоже 1 раз в сутки (100 мг), в течение 3-7 суток.
Одним из оптимальных средств для местной терапии бактериального вагиноза в настоящее время признаны суппозитории Нео-Пенотран, в составе которых метронидазол (500 мг) дополнен миконазола нитратом (100 мг) – антимикотиком из группы имидазолов, обладающим активностью в отношении грибков (в т.ч. Candida albicans), а также грамположительных бактерий. Таким образом, Нео-Пенотран одновременно сочетает антибактериальное, противогрибковое и противопротозойное действие. Комбинация двух эффективных стандартных лекарственных веществ для терапии бактериального вагиноза обеспечивает препарату высокую клиническую и микробиологическую эффективность, которая составляет порядка 95% . Важно отметить, что побочные эффекты на прием Нео-Пенотрана при этом практически отсутствуют.
Оптимальной схемой терапии является применение по 1 свече Нео-пенотран 2 раза в день в течение 7 дней.
Также в клинической практике лечения вагинальных инфекций используется новая форма препарата – суппозитории Нео-пенотран форте, содержащие 750 мг метронидазола и 200 мг миконазола нитрата. За счет увеличенной дозировки активных компонентов суппозитории Нео-Пенотран форте обладают пролонгированным эффектом и применяются всего 1 раз в сутки (на ночь) в течение 7 дней. Это способствует повышению удобства и комплаентности лечения. Высокая терапевтическая результативность препарата в отношении наиболее часто встречающихся вагинальных инфекций — бактериальных вагинозов, вагинальных кандидозов, трихомонадных вагинитов, а также вагинитов, вызванных смешанными инфекциями, позволяет назначать его больным еще до получения результатов лабораторной диагностики и при сочетанной микробной ассоциации.
Если говорить о правилах рационального применения вагинальных свечей, то необходимо напомнить, что они с осторожностью используются одновременно с контрацептивными диафрагмами и презервативами ввиду возможного повреждения резины основой суппозиториев. У пациенток с трихомонадным вагинитом необходимо одновременное лечение полового партнера. При беременности и кормлении грудью суппозитории Нео-Пенотран форте можно применять после I триместра беременности под наблюдением врача при условии, что предполагаемая польза для матери превышает риск для плода. На время лечения следует прекратить грудное вскармливание, поскольку метронидазол проникает в грудное молоко. Кормление грудью можно возобновить через 24–48 ч. после окончания терапии.
Для восстановления и поддержания нормального микробиоценоза влагалища после окончания основной терапии пациенткам нередко назначаются интравагинальные формы эубиотиков – Ацилакт (свечи, содержащие лактобациллы вида Lactobacillus acidophilus), Бифидумбактерин (свечи на основе Bifidobacterium bifidum). Кроме этого, необходимо включение в курс комплексной терапии препаратов, улучшающих микроэкологию кишечника, таких как Линекс, Бифидумбактерин форте (порошок), Аципол и т.п.
Физиотерапевтические процедуры при бактериальном вагинозе включают магнитотерапию, ультрафонофорез с гидрокортизоном, электрофорез с йодидом калия (5%), горный воздух, ингаляции валерианой, кислородный коктейль.
Эффективность комплексной терапии оценивается по показателям нормализации общих и местных клинических проявлений заболевания, а также субъективных ощущений пациенток. Как правило, при строгом соблюдении рекомендаций лечащего врача снижение или исчезновение местных симптомов (уменьшение покраснения и отечности, восстановление складчатости стенок влагалища) наблюдается на 2-3 день лечения, общих клинических проявлений — на 5-7 день, субъективных признаков заболевания — в среднем на 3 день.
Клиническая эффективность комплексной терапии бактериального вагиноза коррелирует с нормальными результатами лабораторных исследований.
Контроль излеченности бактериального вагиноза проводится после очередной менструации или через 3-4 недели после завершения курса терапии.
В Клиническом госпитале на Яузе проводится выявление и подтверждение диагноза «бактериальный вагиноз» (гарднереллез – это второе название данного заболевания), а также причин его вызвавших. Схема лечения бактериального вагиноза подбирается индивидуально с учетом состояния пациентки, сопутствующих патологий, а также этиологических факторов.
О болезни
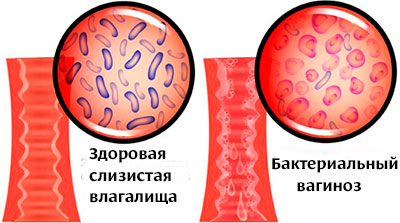 Бактериальный вагиноз не относится к инфекциям, передающимся половым путем. Gardnerella vaginalis (гарднерелла) относится к условно-патогенным микроорганизмам, то есть в небольшом количестве может присутствовать и в нормальной микрофлоре влагалища. Однако при возникновении дисбактериоза и резком снижении количества лактобактерий во влагалище изменяется кислотность. Среда становится более щелочной и гарднерелла начинает активно размножаться, провоцируя развитие характерной симптоматики. Иными словами бактериальный вагиноз – это дисбиоз влагалища.
Бактериальный вагиноз не относится к инфекциям, передающимся половым путем. Gardnerella vaginalis (гарднерелла) относится к условно-патогенным микроорганизмам, то есть в небольшом количестве может присутствовать и в нормальной микрофлоре влагалища. Однако при возникновении дисбактериоза и резком снижении количества лактобактерий во влагалище изменяется кислотность. Среда становится более щелочной и гарднерелла начинает активно размножаться, провоцируя развитие характерной симптоматики. Иными словами бактериальный вагиноз – это дисбиоз влагалища.
Наиболее частые причины возникновения дисбиоза влагалища:
- Применение препаратов для контрацепции местного действия, в состав которых входит 9-ноноксинол (презервативы со спермицидной смазкой, свечи).
- Спринцевания растворами, содержащими ионы хлора (Мирамистин).
- Беспорядочная половая жизнь.
- Наличие в анамнезе патологии, для лечения которой применялись антибиотики широкого спектра действия, а также препараты местного действия с противомикробным действием.
- Снижение иммунитета.
- Использование средств для интимной гигиены (ежедневные прокладки, гели, влажные салфетки).
- Ношение синтетического белья.
- Дисбактериоз кишечника.
Как проявляется бактериальный вагиноз? Симптомы, оказывается, присутствуют не всегда. Существует две формы течения болезни:
- бессимптомная;
- с характерной клинической картиной.
В первом случае женщины субъективно не ощущают дискомфорта в области гениталий, и заболевание диагностируют случайно во время одного из профилактических осмотров.
Если же у пациентки второй вариант развития недуга, то наиболее характерно для бактериального вагиноза появление выделений – обильных, белых, с тухлым запахом рыбы. Этот запах типичен для гарднереллёза. Также возникает зуд в области входа во влагалище, чувство жжения, усиливающееся после полового акта.
Несмотря на довольно простую, на первый взгляд, симптоматику, гарднереллез опасен возможностью присоединения вторичной инфекции — таких микроорганизмов, как микоплазмы, уреаплазмы, хламидии, кандиды и др. и развитием воспалительных осложнений (эндометрит, вагинит/кольпит, сальпингоофорит). Тогда к клинике бактериального вагиноза могут добавиться такие симптомы воспаления, как боли внизу живота, при половых контактах.
Бактериальный вагиноз при беременности
 У беременных женщин также может возникнуть дисбаланс микрофлоры влагалища и развиться гарднереллез. Это повышает риск активизации иной патогенной флоры и возникновения различных осложнений, в том числе угрозы нормальному течению беременности и состоянию плода.
У беременных женщин также может возникнуть дисбаланс микрофлоры влагалища и развиться гарднереллез. Это повышает риск активизации иной патогенной флоры и возникновения различных осложнений, в том числе угрозы нормальному течению беременности и состоянию плода.
Контроль микрофлоры влагалища при постановке беременной на учёт позволит вовремя выявить дисбаланс и принять профилактические меры.
Возможен ли бактериальный вагиноз у мужчин?
Нет. Гарднереллез у мужчин обычно не развивается, поскольку гарднерелла не характерна для мужской микрофлоры. Но не передается ли бактериальный вагиноз мужчине половым путем?
Действительно микроорганизм при половом контакте может попадать на слизистые мужчин, но в норме через пару дней его рост подавляется, патологические симптомы отсутствуют.
В ряде случаев, на фоне сниженной иммунной защиты гарднерелла может задержаться в мужском организме. Тогда он станет носителем микроба и может способствовать рецидивированию гарднереллёза у половой партнёрши. В таких случаях, чтобы вылечить бактериальный вагиноз рекомендуется одновременное лечение обоих половых партнёров.
Если гарднерелла у мужчин сочетается с другими патогенными организмами, то может развиться воспалительный процесс в мочеполовой системе (уретрит, простатит, цистит и др.).
Бактериальный вагиноз у ребенка
Гарднерелла в определенном количестве присутствует в нормальной микрофлоре девочек. При нарушении баланса микроорганизмов у них так же, как у взрослых женщин, может развиться бактериальный вагиноз.
Диагностика гарднереллеза
В Клиническом госпитале на Яузе диагностика данного заболевания осуществляется по характерному симптомокомплексу с лабораторным подтверждением, что исключает саму возможность постановки неверного диагноза.
Заподозрить бактериальный вагиноз можно уже на этапе гинекологического осмотра по типичным признакам — специфическому запаху и консистенции выделений. Однако решающая роль принадлежит микроскопическому и бактериологическому исследованиям влагалищного мазка. Для вагиноза характерными будут следующие изменения в анализах:
- Резкое снижение количества палочки Додерляйна (молочнокислых бактерий);
- Наличие активно размножающихся гарднерелл, гемофилюсов (условно-патогенная микрофлора);
- Наличие «ключевых» клеток — слущенного эпителия влагалища, окруженного бактериями из семейства кокковых.
Лечение бактериального вагиноза
Эффективная терапия данной патологии состоит из трех этапов:
- Устранение причины дисбактериоза: нормализация микрофлоры кишечника, использование белья из натуральных тканей, отказ от средств, содержащих 9-ноноксинол.
- Противомикробное лечение бактериального вагиноза, направленное на снижение популяции возбудителя: назначаются препараты общего (таблетки) и местного (свечи, мази) действия, содержащие антибиотик. Схема лечения гарднереллёза (дозировка, длительность курса) определяются индивидуально.
- Восстановление местного иммунитета и нормальной микрофлоры во влагалище: для этого применяются современные иммуномодуляторы, а также средства, в состав которых входят живые лактобактерии. Одновременно с помощью пробиотиков стараются восстановить и нормальную микрофлору кишечника, что важно для поддержания хорошего иммунитета.
При необходимости пациентов консультируют смежные специалисты, например, иммунолог (для определения причин сбоев в иммунной системе и их устранения).
Можно ли заниматься сексом при бактериальном вагинозе?
Если не выявлены сопутствующие половые инфекции, то можно, с защитой презервативом.
Половой партнёр при отсутствии какой-либо симптоматики и патогенной микрофлоры у него в лечении не нуждается. Однако, если бактериальный вагиноз у женщины плохо поддаётся лечению, курс терапии может быть назначен обоим партнёрам, так как мужчина может в течение какого-то времени быть носителем гарднерелл.
Клинический госпиталь на Яузе гарантирует своим пациенткам деликатный и индивидуальный подход в каждом конкретном случае. Если есть причины для беспокойства, не откладывайте на потом решение проблем со здоровьем, запишитесь на консультацию к гинекологу прямо сейчас!
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом акушером-гинекологом Палкиной О.И., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Лечение БВ должно быть комплексным — этиотропным, патогенетическим и симптоматическим. При обнаружении смешанной инфекции назначают препараты, воздействующие на сопутствующие возбудители.
Все штаммы ГВ чувствительны к пенициллину, ванкомицину, линкомицину, клиндамицину. Цефалоспорины и аминогликозиды менее активны. Приблизительно половина штаммов ГВ резистентна к тетрациклину. Препараты группы метронидазола достаточно эффективны в отношении всех штаммов ГВ, особенно in vivo.
Препаратами выбора являются нитроимидазолы. Эти препараты применяются с начала 60-х годов как антимикробные агенты против бактерий и простейших. При использовании в низких дозах они избирательно воздействуют на анаэробные микроорганизмы. Токсичность нитроимидазолов для аэробных микроорганизмов и клеток млекопитающих низка. Рекомендуемые схемы лечения:
тинидазол по 2 г однократно в первые 2 дня, затем по 0,5 г в течение 3-го и 4-го дней одновременно с аминокапроновой кислотой по 2 г 3 раза в день
метронидазол по 0,5 г 3 раза в день или по 0,5 г 2 раза в день в течение 7 дней
атрикан по 0,5 г 2 раза в день в течение 5 дней (данные препараты принимают после еды, запивая достаточным количеством жидкости; следует воздерживаться от приема алкоголя)
клиндамицин (далацин Ц) по 300 мг 2 раза в день в течение 7 дней или по 150 мг 4 раза в день в течение 7 дней. Клиндамицин принимают с пищей, запивая водой (1 стакан). Установлена несовместимость клиндамицина с эритромицином, ампициллином, глюконатом кальция, магния сульфатом, аминофиллином и барбитуратами.
Препараты нитроимидазола и клиндамицин противопоказаны в 1 триместре беременности и в период лактации. Безопасность клиндамицина для детей в возрасте до 1 мес. не установлена.
В связи с этим разработаны и рекомендованы альтернативные схемы:
клиндамицина фосфат в форме 2% вагинального крема (препарат сleocyn) вводится интравагинально с помощью стандартного аппликатора по 5 г 1 раз в сутки на ночь в течение 7 дней
метронидазол — гель 0,75% вводится интравагинально по 5 г 1 раз в сутки в течение 7 дней.
Однако в литературе имеются указания на то, что метронидазол достаточно хорошо всасывается из слизистой оболочки влагалища и попадает в общий кровоток, поэтому даже местное применение этого препарата во время беременности противопоказано. В подобных случаях предлагается использовать пимафуцин в виде интравагинальных свечей на ночь в течение 7-10 дней. Пимафуцин обладает выраженной противогрибковой и противопротозойной активностью. Клинический опыт также позволяет рекомендовать пимафуцин с целью лечения БВ беременных.
Надежно использование 2% вагинального крема клиндамицина в течение 7 дней, солкотриховака и тиберала. Последний препарат дает сегодня наилучшие результаты в лечении заболевания. Он применяется по 1 табл. 2 раза в день в течение 5 дней. На втором этапе проводится нормализация флоры влагалища с помощью эубиотиков (ацилакт, лактобактерин и др.). Это позволяет восстановить нарушенную микрофлору влагалища и обеспечить надежное излечение.
Комплексная терапия БВ включает местное лечение: массаж и инстилляции в уретру, спринцевания и влагалищные ванночки, микроклизмы с соответствующими местнодействующими средствами, выбор которых зависит от этиологии воспалительного процесса (наличие или отсутствие смешанной инфекции).
Критериями эффективности лечения БВ являются динамика клинических симптомов заболевания, исчезновение субъективных ощущений, нормализация лабораторных показателей. Эффективность лечения следует оценивать через 10-12 дней после завершения терапии.
Во время лечения и контрольного наблюдения целесообразно использование барьерных методов контрацепции. Половым партнерам следует рекомендовать обследование и при необходимости лечение.
Кроме того, проф. Б. Глухеньким было предложено использование кирина в комплексном лечении гарднереллеза. Кирин использовался у 33 больных с гарднереллезным вагинитом в комбинации с метронидазолом. Контрольную группу составили 43 пациента, где применялся только метронидазол. Кирин назначался однократно в дозе 4 г, метронидазол в контрольной и исследуемой группе вводился перорально по 0,5 г. два раза в сутки, в течение 7 дней. Клинико-бактериологическое излечение после первого курса терапии наступило у 23 из 33 больных исследуемой группы (кирин + метронидазол) и только у 21 из 45 пациентов контрольной группы (метронидазол). Проведенное исследование продемонстрировало, что кирин может улучшить результаты комбинированной терапии гарднереллеза.
Комплексная терапия БВ включает местное лечение: массаж и инстилляции в уретру, спринцевания и влагалищные ванночки, микроклизмы с соответствующими местнодействующими средствами, выбор которых зависит от этиологии воспалительного процесса (наличие или отсутствие смешанной инфекции).
Критериями эффективности лечения БВ являются динамика клинических симптомов заболевания, исчезновение субъективных ощущений, нормализация лабораторных показателей. Эффективность лечения следует оценивать через 10-12 дней после завершения терапии.
Во время лечения и контрольного наблюдения целесообразно использование барьерных методов контрацепции. Половым партнерам следует рекомендовать обследование и при необходимости лечение.
Бактериальный вагиноз и вагинальный кандидоз
Бактериальный вагиноз — инфекционный невоспалительный синдром, который характеризуется дисбиозом влагалищного биотопа, когда исчезает лактофлора и начинают безудержно размножаться строго анаэробные микроорганизмы. В 1954 году был выделен микроб Hacmophylus vaginalis, который был признан единственным возбудителем неспецифического вагинита. В дальнейшем микроб был более точно идентифицирован и выделен в особую группу. Он получил название гарднереллы в честь первооткрывателя.
В начале 80-х годов было доказано, что при этом заболевании ведущую роль играют строгие анаэробы. А в 1984 году оно получило название бактериального вагиноза, что подчеркивало его невоспалительный характер и отсутствие полового пути передачи. Это доказывается тем, что среди мужчин такая нозологическая форма не регистрируется. Микроэкология влагалища определяется уровнем гликогена в эпителиальных клетках, который зависит от функции яичников, т.е. от эстрогенной насыщенности. Это определяет pH содержимого и концентрацию лактобацилл. Состояние местного иммунитета определяет абсолютное доминирование лактофлоры и низкое значение pH (< 4,5) в микроэкологии влагалища. При оценке влагалищного микроценоза мы в первую очередь обращали внимание на общее количество бактерий. В норме оно составляет 107—108 колоний образующих бактерий на 1 г влагалищного содержимого (КОЕ/мл). При этом 95—98% от этого числа составляют разнообразные лактобактерии. Главная их черта — это высокая продукция перекиси водорода. Вторая отличительная черта нормального микроценоза состоит в низкой концентрации всех остальных бактерий, которых может быть до 30—50 видов. Это все те условно патогенные микроорганизмы, которые вызывают гнойно-воспалительные заболевания в акушерстве и гинекологии. Но их очень мало.
При бактериальном вагинозе общее количество бактерий возрастает до астрономических цифр (до 1010—1012). При этом исчезает лактофлора, а преобладает симбиоз гарднерелл и облигатных анаэробов.
О причинах этих изменений мы знаем очень мало. Механизмы изменения VAG-экосистемы можно представить в виде следующей схемы:
— гормональные факторы;
— микробный антагонизм,
— лечение антибиотиками;
— нарушение иммунокомпетентности;
— сексуальное поведение.
Следует отметить, что под нарушением иммунокомпетентности следует понимать, прежде всего, местные нарушения, т.к. исследования показали, что общее состояние иммунной системы у здоровых женщин и женщин с бактериальным вагинозом отличается мало.
В исследованиях на подростках было доказано, что частота выявления бактериального вагиноза (BV) одинакова и у тех, которые живут половой жизнью, и у тех, которые половых контактов не имели. У лесбиянок, среди которых очень мало заболеваний, передающихся половым путем, частота бактериального вагиноза та же, что и в общей популяции. У мужчин ни гарднереллы, ни облигатные анаэробы не обнаруживаются видимо в силу того, что они не приживляются ни на коже полового члена, ни в уретре. Лечение полового партнера не гарантирует от рецидивов заболевания, которые при BV достигают 50—60% в течение года после лечения.
Проблема лечения BV стоит очень остро, т.к. количество осложнений у таких пациентов после всех оперативных вмешательств увеличивается очень резко (в 3—6 раз). Установлена эпидемиологическая связь неопластических процессов шейки матки с BV.
При BV увеличивается риск заражения венерическими заболеваниями. Это связано с резким падением окислительно-восстановительного потенциала тканей и увеличением pH вагинального секрета.
В акушерской практике при BV наблюдаются преждевременные роды, излитие вод, внутриутробное инфицирование плода, послеоперационные эндометриты.
Среди женщин, которые считают себя здоровыми и не предъявляют жалоб, BV выявляется в 24% случаев по микробиологическим данным. Только у 50% женщин состояние влагалищного микроценоза можно представить как норму. У женщин, которые имеют какие-либо жалобы, BV выявляется в 62% случаев. Данные санкт-петербургских исследователей говорят о том, что частота выявления BV среди таких женщин может достигать 80%. Среди беременных BV встречается у 30% женщин.
Все вышесказанное доказывает, что проблема лечения и диагностики BV стоит очень остро.
Диагностика BV
клиническая микробиологическая
скрининг верификация диагноза
1. pH > 4,5
2. «ключевые сетки» микроскопия вагинального мазка, окрашенного по Граму
3. положительный аминный тест
4. наличие гомогенных обильных выделений, которые равномерно распределяются по стенкам влагалища
Специфичность и чувствительность предложенных тестов составляет 60—80%, поэтому диагноз устанавливают по трем положительным тестам из четырех. Верификация диагноза всегда должна быть микробиологической, и происходит на основании микроскопии вагинального мазка, окрашенного по Граму. Чувствительность и специфичность этого метода достигает 100%.
В настоящее время мы считаем, что должна быть интегральная оценка влагалищного микроценоза. В первую очередь должны быть исключены ЗППП. Что касается определения условно патогенной флоры, то должна быть проведена и микроскопия вагинального мазка и посев вагинального отделяемого на факультативно анаэробную флору.
При окраске мазка по Граму в первую очередь оценивается облигатно анаэробный компонент, потому что, если присутствуют в огромном количестве те микроорганизмы, которых в норме не бывает, то это характерно для BV. Поэтому сначала оценивают общее количество микроорганизмов и их отдельные морфотипы. Обязательно обращают внимание на выраженность лейкоцитарной реакции, т.к. BV может сочетаться с любой другой патологией. Необходимо оценить состояние эпителиальных клеток, т.к. здесь можно определить состояние эстрогенной насыщенности, поверхностный, промежуточный и парабазальный слои клеток выделить. Определяется также наличие «ключевых» клеток, которые поистине являются ключевыми в диагностике BV.
Посев на факультативно анаэробные компоненты должен включать в себя посев на условно патогенные бактерии (факультативные анаэробы), на грибы, на лактобациллы и генитальные микоплазмы.
Имея все эти результаты, мы можем провести интегральную оценку генитального микроценоза, наличие отклонений и необходимость лечения.
При лечении BV целью является восстановление нормальной экосистемы. Для этого необходимо ликвидировать все микроорганизмы, ассоциированные с BV. В основном это облигатные анаэробы.
Необходимо также восстановить лактофлору и не допустить роста других патогенных возбудителей. Если этого не сделать, то очень часто после первого лечения BV возникают вагиниты «пинг-понг». На фоне уничтожения облигатных анаэробов возникает другой этиологический агент, который при этом получает селективные преимущества, размножается очень интенсивно и приводит к развитию той же клинической симптоматики. Но лечение здесь уже потребуется другое. При выборе этиотропного лечения следует иметь ввиду, что наиболее эффективными препаратами являются метронидазол и клиндамицин. Спорным считается применение аугментина и уназина. Их эффективность не превышает 80%, тогда как эффективность метронидазола и клиндамицина достигает 95—98%. Неэффективными считаются ампициллин, эритромицин, полижинакс, тетрациклин, гель уксусной кислоты, любые орошения.
После лечения BV необходимо провести контроль на отсутствие грибов, т.к. основное осложнение после лечения антианаэробными препаратами — это кандидозы, которые регистрируются в 15—20% случаев.
При лечении кандидозов препаратом выбора является дифлюкан (150 мг per os однократно) в сочетании с вагинальным лечением далацином или флагилом.
Профилактическое применение дифлюкана предотвращает развитие осложнений. При сочетании вагиноза и кандидоза применение дифлюкана необходимо в качестве лечения.
Для восстановления лактофлоры применяют лактобактерин в течение 7—10 дней вагинально. Основными осложнениями этиотропного лечения являются кандидозы и высокий титр условно патогенных микроорганизмов, в котором, как правило, присутствуют энтеробактерии, стафилококки, энтерококки и т.д. Они устойчивы к метронидазолу и клиндамицину, поэтому лечить такое состояние очень сложно. В тех случаях, где отмечается высокий титр условно патогенных микроорганизмов, число рецидивов BV в течение полугода после лечения встречается в 24% случаев. На фоне применения эубиотиков число рецидивов снижается почти в 2 раза.
В заключении необходимо остановиться на кандидозах, количество которых в последнее время значительно выросло. Если 15 лет назад грибы во влагалищном отделяемом встречались в 3—4% случаев, то в настоящий момент этот показатель достигает уровня 18—20%. Увеличивается число рецидивирующих и длительно текущих форм вагинального кандидоза, причем этиологическая роль грибов Candida не-albicans возросла до 20%. Эффективность терапии антимикотиками значительно снижается в этом случае. Основная масса противогрибковых препаратов предназначена для лечения грибов рода albicans.
Гинекологи и венерологи до сих пор считают кандидозы заболеванием, передающимся половым путем. Но следует говорить о них как о заболеваниях, сопутствующих ЗППП. Грибы рода Candida могут вести себя как абсолютный патоген и быть моновозбудителем вагинального кандидоза, который сочетается с гонореей, хламидиозом.
В то же время грибы могут вести себя как условный патоген и участвовать в полимикробных ассоциациях, вызывающих вагиниты и вагинозы. В этом случае лечение этой патологии только антимикотиками не принесет успеха.
В настоящее время выделяют 3 формы Candida-инфекции.
1. Нормоценоз. У 10—15% женщин грибы находятся в очень низком титре и не определяются при микроскопии мазка. У таких женщин нормальные показатели pH и соотношение сукцинат/лактат. При этом определяется высокий титр лактобацилл. 2. Истинный кандидоз, когда грибы выступают в роли моновозбудителя. При этом состоянии определяются нормальные показатели pH и соотношения сукцинат/лактат, высокие титры лактобактерий, отсутствие облигатно анаэробных бактерий. При всем этом определяется высокий титр грибов Candida.
3. Вариант вагиноза, когда примерно в 15—20% случаев определяется сочетание вагиноза и кандидоза. При этом показатели pH поднимаются до 6, резко меняется соотношение сукцинат/лактат т.к. молочной кислоты становится очень мало. Лактобациллы определяются в низком титре или они исчезают вовсе, в высоком титре присутствуют грибы Candida. Также в высоком титре высеиваются анаэробы.
При первом состоянии лечения обычно не требуется. При втором состоянии эффективным будет лечение антимикотиком, а в третьем случае не будет эффекта без применения антиаэробного препарата в сочетании с антимикотиком. Из предрасполагающих факторов следует отметить сахарный диабет. Кандидоз может быть первым маркером развивающегося сахарного диабета, особенно у девочек.
Первый антимикотик нистатин был открыт в 1950 г. и до настоящего времени их насчитывается немного. Это объясняется тем, что первые антимикотики очень долго оставались довольно эффективными.
В последнее время появились новые синтетические антимикотики, которые обладают меньшей токсичностью. Они вмешиваются в синтез ферментов, которые строят стенку гриба. Это чревато возникновением частых мутаций, что способствует формированию устойчивости. Поэтому проблема определения чувствительности гриба в последнее время стоит очень остро. В заключении необходимо остановиться на свойствах Дифлюкана, который является препаратом нового поколения. Он способен создавать большую концентрацию в тканях влагалища. После однократного приема Дифлюкана в дозе 150 мг per os в течение 3—4 суток поддерживается терапевтическая концентрация в тканях влагалища, т. е. одна доза является курсовой.
При лечении кандидозов эффективность Дифлюкана клиническая достигала 90%, а микологическая — 84%. Побочных эффектов почти не отмечалось.
Лечение Дифлюканом отличается высокой комплаентностью, которая во многом определяется возможностью однократного приема препарата per os независимо от приема пищи.
Эффективность лечения во многом зависит от степени обсеменения и от рода возбудителей. При кандидозе, вызванном грибами рода С. albicans, в случае низкой и средней степени обсеменения эффективность лечения после приема одной капсулы достигает 100%. При высокой степени обсеменения 100% элиминации гриба удавалось добиться после второй капсулы, прием которой назначался через 6 дней после первой.
При кандидозе, вызванном грибами рода Candida не-albicans, эффективность лечения Дифлюканом составляет 75% независимо от количества принятых доз.
А. С. АНКИРСКАЯ
профессор, зав. микробиологической лаборатории Центра перинатологии, акушерства и гинекологии.



