Отолитиаз, что это?
Актуальность
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) вызывается быстрым изменением движений головы.Человек чувствует, что все, что его окружает движется или вращается.Наиболее частые причины — это травмы головы или инфекции уха.ДППГ может быть вызвано обломками отолитов в полукружных каналах уха, которые продолжают двигаться после того, как перестает двигаться голова.Это вызывает ощущение постоянного движения, что вызывает противоречие с другой сенсорной информацией.Манёвр Эпли — это метод лечения, который выполняется врачом (или другим работником здравоохранения, имеющим соответствующую подготовку, например,аудиологический исследователь, физиотерапевт) и включает в себя серию из четырех движений головы и тела из положения сидя в положение лежа, переворотов и возвращение обратно в положение сидя.Это , как понимают, работает за счет выведения отолитов из полукружного канала. Это видео демонстрирует, как выполняется манёвр Эпли.
Характеристика исследований
Мы включили в обзор 11 исследований с общим числом участников 745. В пяти исследованиях (334 пациентов) сравнивали эффективность маневра Эпли против фиктивного маневра, в трех других — против других маневров репозиционирования частиц (Семонта, Брандта-Дароффа и Ганса) и в следующих трех — с контролем (без лечения, только лекарственными средствами, постуральными ограничениями). В восьми исследованиях пациентов лечили в отделениях отоларингологии (ухо, горло, нос) больниц, в двух исследованиях — семейные врачи. Все пациенты были взрослыми в возрасте от 18 до 90 лет, с соотношением мужчин и женщин: 1: 1,5.
Основные результаты
Для купирования головокружения (вертиго) маневр Эпли был значительно более эффективным, чем фиктивный маневр или контроль. Ни одно из исследований, в которых сравнивали маневр Эпли с другими методами репозиционирования частиц, не сообщали о купировании головокружения в качестве исхода.
Когда в исследованиях у пациентов рассматривали переход с положительного на отрицательный тест Дикса-Холлпайка (тест для диагностики ДППГ), результаты показывали значительные преимущества в группе лечения маневром Эпли по сравнению с фиктивным маневром или контролем. Не было различий между маневром Эпли по сравнению с маневром Семонта или Ганса. В одном исследовании однократно проведенный лечебный прием Эпли был более эффективным, чем упражнения Брандта-Дароффа, выполняемые трехкратно в день в течение недели.
О неблагоприятных эффектах часто не сообщали. Серьезных неблагоприятных эффектов лечения не было. Частота тошноты во время репозиционного маневра варьировала от 16,7% до 32%. Некоторые пациенты были не в состоянии перенести маневр из-за проблем шейного отдела позвоночника (шеи).
Этот обзор клинических испытаний обнаружил, что маневр Эпли является безопасным и эффективным в краткосрочной перспективе. Другие специфические последовательности физических движений, маневры Семонта и Ганса имеют сходные результаты.
Качество доказательств
Во включенных исследованиях общий риск смещений был низким. Все испытания были рандомизированными, в пяти исследованиях использовали запечатанный конверт или внешние методы распределения. В семи испытаниях было проведено ослепление пациентов в группах лечения, и в большинстве исследований для всех участников результаты лечения пациентов всех видов исходов были сокрыты. Доказательства актуальны по январь 2014 года.
В настоящее время наиболее частой причиной головокружения, связанного с патологией внутреннего уха, считается доброкачественное пароксизмальное позиционное головокружение (ДППГ), которое составляет, по данным различных авторов, от 17 до 35% всех периферических вестибулярных расстройств . Основным проявлением заболевания являются кратковременные приступы системного головокружения, возникающие при перемене положения головы. ДППГ достаточно легко диагностируется и в большинстве случаев излечивается с помощью методик, выполняемых в амбулаторных условиях.
Впервые такое состояние описал Barany в 1921 г. Он привел выписку из истории болезни пациентки, у которой приступы системного головокружения возникали только при укладывании на правый бок, носили кратковременный характер (длились до 30 с), сопровождались тошнотой, при этом визуализировался правосторонний ротаторный нистагм. Если сразу же после прекращения приступа больная поворачивала голову направо, то приступа не возникало, а для его повторного возникновения пациентке необходимо было полежать некоторое время на спине или другом боку.
С того времени был достигнут значительный прогресс в понимании этой патологии. Как было доказано в клинических исследованиях, во время хирургических вмешательств на полукружных каналах и в эксперименте на животных , причиной возникновения головокружения при ДППГ являются фрагменты отолитовой мембраны эллиптического мешочка, которые при свободном перемещении проникают в эндолимфатическое пространство полукружных каналов. В зависимости от расположения частиц по отношению к купуле и полукружному каналу различают купулолитиаз и каналолитиаз. Некоторые вестибулологи для упрощения объединяют эти два термина в один – «отолитиаз».
Каналолитиаз предполагает наличие свободно плавающих отолитов в просвете полукружного канала. Это состояние было впервые описано S.F. Hall и J.A. McClure в 1979 г. . Свободно плавающие в эндолимфе частицы были обнаружены S.K. Agrawal и L.S. Parnes в 30% случаев при операциях по поводу ДППГ. В эксперименте этот феномен был продемонстрирован L.S. Parnes и J.A. McClure . Термин «купулолитиаз», означающий наличие частиц, прилипших к купуле полукружного канала, был введен в научный оборот H.F. Schuknecht .
Для лучшего понимания патофизиологии данного состояния следует коротко напомнить особенности строения полукружных каналов. Три полукружных канала во внутреннем ухе воспринимают угловые ускорения и расположены почти под прямым углом друг к другу. Каждый канал заполнен эндолимфой и имеет расширение, именуемое ампулой. Ампула содержит в себе купулу, покрытую желатинозной массой, которая прикреплена к волосковым клеткам рецептора. Движения купулы могут вызывать стимулирующий и угнетающий ответ, зависящий как от направления движения эндолимфы, так и от того, в каком канале это движение происходит. Необходимо отметить, что купула практически полностью перекрывает просвет ампулы, поэтому частицы отолитовой мембраны, попадая в полукружный канал, могут выйти оттуда только через его гладкое колено. Подавляющее большинство случаев ДППГ обусловлено локализацией отолитов в заднем (вертикальном, сагиттальном) полукружном канале (ЗПК). Это происходит, по–видимому, в связи с тем, что большинство свободно плавающих в эндолимфе обломков отолитов под влиянием силы гравитации попадают в ЗПК, который наиболее низко располагается как при вертикальном, так и при горизонтальном положении тела человека. Однажды попав в ЗПК, осколки отолитов не могут выйти через «купулярный барьер», блокирующий выход из канала. Поэтому частицы отоконий оказываются «в ловушке» и могут покинуть канал только через его гладкое колено .
Возникает вопрос: почему отоконии покидают отолитовую мембрану и, что называется, отправляются в свободное плавание? По мнению большинства исследователей, в 50–70% случаев причину развития такого состояния установить не удается . Однако возникновение этого заболевания может быть связано с черепно–мозговой травмой (7–17%), вирусным лабиринтитом (15%), болезнью Меньера (5%), ототоксическим действием антибиотиков (гентамицин), хирургическими вмешательствами на внутреннем ухе, мигренями, обусловленными нейроциркуляторной дистонией (спазм лабиринтной артерии) и т.д. . Также нельзя исключить тот факт, что в связи с большой распространенностью ДППГ может быть случайной находкой при других заболеваниях, являясь при этом сопутствующей патологией.
Со времен публикаций D.J. Lim в 1984 г. стало известно, что сферический и эллиптический мешочки отличаются высокой метаболической активностью и имеют сложную ультраструктуру. Размер отоконий составляет приблизительно 10 микрон, они обладают большим удельным весом, чем эндолимфа. Отоконии воспроизводятся в течение всей жизни человека и подвергаются дегенерации при естественном старении организма. Резорбция отоконий осуществляется с помощью темных клеток, расположенных в утрикулюсе и саккулюсе. Нарушения в различных звеньях метаболизма отоконий могут привести к изменению их формы, гиперпродукции и неспособности полноценной деминерализации темными клетками. В результате таких нарушений массы отолитов накапливаются в саккулюсе и утрикулюсе и затем попадают в различные отделы перепончатого лабиринта под влиянием силы гравитации . При посттравматических ДППГ частицы отоконий попадают в полукружные каналы вследствие травматического разрушения отолитовой мембраны.
Клиника этого заболевания очень характерна. Пациенты описывают внезапные сильные приступы системного головокружения с горизонтальным или вертикальным движением предметов или их комбинацией, возникающие при определенном положении головы или движениях, чаще всего это переворачивание в кровати, повороты головы в сторону, разгибание и сгибание шеи. Пациенты часто идентифицируют больное ухо, точно указывая, на каком боку у них возникает головокружение, а на каком – нет. Приступы головокружения продолжаются не более 30 с, однако многие люди преувеличивают их продолжительность, говоря о нескольких минутах. Приступы головокружения могут быть единичными, а могут повторяться через разные промежутки времени: от нескольких приступов в неделю до нескольких приступов в течение дня. В дополнение к системным головокружениям многие больные жалуются на тошноту и ощущение покачивания.
Симптомы отсутствуют, если больной избегает провоцирующих движений. При ДППГ не наблюдаются тугоухость, шум в ушах, головная боль и другие симптомы. Название этого заболевания говорит о благоприятном его течении, однако в ряде случаев оно может быть опасным, особенно если приступ системного головокружения возникает при нахождении человека на большой высоте, глубине или при управлении транспортом .
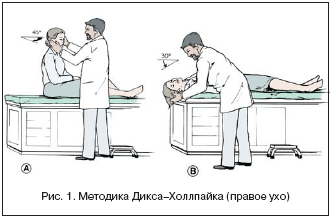
Для подтверждения диагноза ДППГ необходимо провести пробу Дикса–Холлпайка, которая была впервые предложена в 1952 г. (рис. 1) .
Больной сидит на кушетке, при этом голова повернута на 45° в предполагаемую больную сторону, а взгляд фиксирован на лице врача (нос, переносица). Больного резко укладывают на спину, при этом голову запрокидывают назад на 30° назад, сохраняя разворот на 45° в больную сторону. При положительной пробе после небольшого латентного периода (1–5 с) возникают головокружение и ротаторный нистагм, направленный в плоскости ЗПК исследуемого уха (при левостороннем ДППГ – по часовой стрелке, при правостороннем – против часовой стрелки), которые длятся не более 30 с. После исчезновения нистагма больного быстро усаживают в исходное положение, при этом в большинстве случаев возникает реверсивный нистагм – ротаторный, направленный в обратную сторону, менее сильный и продолжительный, в сочетании с легким головокружением.
Проба Дикса–Холлпайка обязательно проводится с двух сторон. Если во время проведения пробы нистагм и головокружение не выявлены, проба считается отрицательной. Проба может быть положительной с двух сторон, особенно это характерно для посттравматического ДППГ. Следует отметить, что нистагм, получаемый при данной пробе, безусловно периферический, т.е. он подавляется фиксацией взора, поэтому без специального оборудования (очков Френзеля или инфракрасной регистрации движения глаз) он может быть не зафиксирован.
Почему в пробе Дикса–Холлпайка возникает раздражение или угнетение заднего полукружного канала? В положении со свешенной головой «критическая масса» частиц отоконий отходит от купулы, индуцируя ампулофугальное отклонение купулы, что приводит к раздражению нейроэпителиальных клеток ампулярного рецептора ЗПК и, следовательно, к возникновению нистагма и головокружения, непродолжительных по времени, т.к. после достижения частицами самой низкой точки канала купула возвращается в нейтральное положение. Когда больного усаживают, масса отоконий движется в противоположном направлении, вызывая ампулопетальное движение купулы, т.е. тормозя нейроэпителиальные клетки, это приводит к возникновению менее сильного нистагма в противоположном направлении.
Следует напомнить, что стимуляция полукружного канала вызывает более сильный ответ, чем его угнетение. При последовательном неоднократном выполнении пробы Дикса–Холлпайка нистагм истощается, и симптоматика головокружения исчезает, т.к. частицы рассеиваются по каналу и не создают критическую массу .
У определенной части больных при проведении пробы Дикса–Холлпайка можно не выявить типичного нистагма, но при этом возникает типичное позиционное головокружение – так называемое «субъективное ДППГ» . Это может происходить по нескольким причинам: во–первых, нистагм может не визуализироваться врачом, во–вторых, может истощаться в результате повторяющихся тестов, в–третьих, из–за наличия легкой формы ДППГ, при которой стимуляция вестибуло–глазодвигательного пути недостаточна.
Дифференциальная диагностика данного заболевания проводится с несколькими патологическими состояниями. При ортостатической гипотензии в отличие от ДППГ головокружение сопровождается ощущением мушек перед глазами, нистагм возникает только при резком вставании и запрокидывании головы. Ключ к диагнозу – сравнение АД в положении больного лежа и стоя.
Вертеброгенное головокружение наряду с ДППГ является одним из наиболее частых вестибулярных нарушений и характеризуется головокружением, появляющимся при поворотах головы и шеи. Возникновение его обусловлено патологическими изменениями дегенеративного, воспалительного, обменного и травматического характера в межпозвонковых суставах и связочном аппарате шейного отдела позвоночника, приводящими к нарушению кровообращения в позвоночной артерии, ирритации симпатического позвоночного сплетения, а также к изменению состояния проприорецепторов в спазмированных шейных мышцах.
Но помимо головокружения при остеохондрозе шейного отдела позвоночника имеется ряд симптомов, таких как тупая, ноющая боль в шее, ограничение движений головы, усиление боли при резком сгибании или разгибании шеи, а также при длительной постоянной нагрузке на шейный отдел позвоночника, иррадиация боли в затылочную область головы, верхние конечности. При обследовании больных может определяться ограничение объема движений в шейном отделе позвоночника (особенно поворотов и наклонов головы). Часто больные предъявляют жалобы на снижение слуха и шум в ушах, усиливающийся при поворотах головы. Кохлеовестибулярные нарушения определяют клиническую картину синдрома позвоночной артерии или заднего шейного симпатического синдрома Барре–Льеу, который характеризуется интенсивными головными болями, шумом в ушах и снижением слуха, приступами головокружения и нарушением зрения.
Опухоли задней черепной ямки помимо позиционного головокружения проявляются выраженными расстройствами равновесия, центральным диагональным или вертикальным нистагмом, направленным вниз и усиливающимся в положении лежа, симптомами поражения лицевого, тройничного и других черепно–мозговых нервов.
Позиционное головокружение встречается также при рассеянном склерозе, однако при этом заболевании характерно возникновение нистагма при запрокидывании головы, когда один глаз находится выше, а другой – ниже горизонтальной плоскости (поражение вестибулярных ядер дна IV желудочка) .
За последние 20 лет методы лечения ДППГ серьезно изменились в связи с прогрессом в понимании патогенеза данного заболевания . Раньше больным советовали избегать триггерных положений, а лекарственная терапия носила симптоматический характер. Позже появились методики и маневры, позволяющие осколкам отолитов вернуться обратно в эллиптический мешочек.
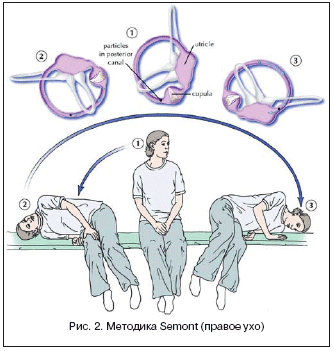
В 1988 г. A. Semont и соавт. описали методику, которая базируется на теории купулолитиаза (рис. 2) . Авторы полагают, что путем выполнения серий быстрых смен положения головы происходит освобождение частиц, прилипших к купуле. При выполнении этой методики пациент сначала находится в положении сидя, с головой, повернутой в сторону, противоположную больной стороне. Затем больного быстро укладывают на бок – в сторону больного уха, при этом положение головы сохраняется, то есть в данном случае пациент находится лицом вверх. Спустя 5 мин. больного перекладывают через исходную позицию на другой бок, при этом голова по–прежнему повернута в «здоровую» сторону (лицом вниз). В этом положении пациент остается на 10–15 мин., а затем медленно садится в исходное положение.
Согласно методике J.M. Epley (рис. 3), предложенной в 1992 г. , пациента укладывают в положение Дикса–Холлпайка по указанному выше способу и оставляют его в этом положении на 1–2 мин. Затем резко переворачивают на бок, при этом голову поворачивают на 180°, чтобы она оказалась в положении, диагонально противоположном позиции Дикса–Холлпайка. Если при этом возникают головокружение и нистагм (продолжение движения отоконий в ампулофугальном направлении к утрикулюсу), то маневр удался. Больной удерживается в этом положении в течение 1–2 мин. Затем его усаживают, и в том случае, если манипуляция была успешной, ни головокружения, ни нистагма не возникает. В оригинальном описании для повышения эффективности вышеуказанной методики автор применял вибрацию черепа, однако в последующих работах было доказано, что метод Epley очень эффективен независимо от использования вибрации .
Большинство врачей после проведения позиционных терапевтических методик рекомендуют больному находиться в вертикальном положении в течение 24–48 ч , хотя многочисленными исследованиями доказано, что это необязательно . Эффективность предложенных методов неоспорима и подтверждена многочисленными исследованиями .
В заключение следует отметить, что, по мнению большинства зарубежных исследователей, ДППГ является отдельной нозологической формой, в основе которой – выход осколков отолитов из отолитовой мембраны утрикулюса и попадание их в эндолимфатическое пространство полукружных каналов, чаще заднего, что клинически проявляется кратковременным (в течение 20–30 с) системным головокружением, связанным с определенным положением головы и тела, иногда сопровождающимся тошнотой, при этом отсутствуют какие–либо признаки поражения слухового анализатора. Все это возникает в большинстве случаев идиопатически или в результате травмы головы. Наличие ДППГ при других заболеваниях внутреннего уха или ЦНС, скорее всего, является случайной находкой, т.е. в данных случаях ДППГ является сопутствующим заболеванием. ДППГ хорошо диагностируется и часто проходит самостоятельно или излечивается с помощью простых методик, без каких–либо хирургических и медикаментозных вмешательств.
Как правило, доброкачественное позиционное головокружение возникает из-за того, что небольшие слуховые камешки (отолиты) отделяются от отолитовой мембраны и выходят из круглого и эллиптического мешочков преддверия — саккулюса и утрикулюса. Эти свободно плавающие слуховые камешки мигрируют в так называемые каналы, которые являются частью органа равновесия. Попадая внутрь каналов, камешки раздражают рецепторные клетки, заставляя их посылать в головной мозг противоречивые сенсорные сигналы при определенных движениях головы, что приводит к головокружению.
Несмотря на то, что точная причина отделения отолитов от желеобразной массы отолитовой мембраны при доброкачественном позиционном головокружении до сих пор неизвестна, предполагаются разные возможные причины. Например, причинами отделения слуховых камешков может быть воспаление органа равновесия во внутреннем ухе, перенесенная спортивная травма или дорожно-транспортное происшествие. Другой причиной может быть пожилой возраст или травма головы.
Рассказывает Екатерина Довлатова,
оториноларинголог, отоневролог-вестибулолог, к.м.н.
Головокружение — одна из самых частых жалоб среди пациентов любого возраста. При этом оно может быть проявлением разных патологических состояний, от безобидных и кратковременных до представляющих опасность для жизни. Естественно, каждая из этих патологий требует своего диагностического и терапевтического подхода. Вот почему так важно знать возможные причины головокружения и своевременно установить, какое именно головокружение возникло у конкретного пациента.
Содержание
Виды головокружений
Ощущения, которые часто называют головокружением, могут быть различными: от чувства легкости в голове до ощущения вращения окружающего пространства. В зависимости от того, что именно беспокоит пациента, различают системное (истинное) и несистемное головокружение — у этих двух типов совершенно разные причины.
Системное головокружение — это ощущение мнимого вращения или линейного смещения окружающего пространства относительно собственного тела или своего тела в пространстве. Оно характерно для поражения вестибулярного анализатора, причем в большинстве случаев его периферической части, в частности, внутреннего уха.
Несистемное головокружение объединяют симптомы:
- нечеткость в голове,
- сложность концентрации,
- нарушение равновесия при ходьбе,
- чувство приближающейся потери сознания и пр.
Эти ощущения чаще являются симптомами не вестибулярной патологии, а сердечно-сосудистой, эндокринной, психогенной и некоторых других. Но, конечно, бывают и исключения из правил, в которых может разобраться только специалист.
Истинное головокружение может возникать при поражении внутреннего уха, вестибулокахлеарного нерва или некоторых отделов головного мозга, являющихся частью вестибулярной системы. По этой причине внезапно возникшее системное головокружение требует незамедлительного обращения к специалисту для исключения угрожающих жизни состояний, например, острого нарушения мозгового кровообращения (ОНМК). Однако согласно статистическим данным, самой частой причиной является не ОНМК, а доброкачественное пароксизмальное позиционное головокружение (ДППГ), которое составляет по разным данным около 25% случаев. К сожалению, несмотря на такую распространенность, правильный диагноз и эффективное лечение получают далеко не все пациенты. Очень часто ошибочно выставляется «остеохондроз» или «ОНМК», и пациент остается без надлежащего лечения.
ДППГ может возникнуть у любого человека, независимо от пола и возраста, но пик заболеваемости приходится на возраст 50-70 лет, а женщины подвергаются заболеванию почти в два раза чаще мужчин. «Виновником» этого заболевания являются отолиты — микроскопические камешки, кристаллы карбоната кальция. В норме они есть у всех и находятся в преддверии внутреннего уха, составляя часть отолитового рецептора, который отвечает за восприятие линейного ускорения. Иногда, в силу разных причин, большая часть которых до сих пор не известна науке, эти отолиты «выпадают» со своего места и попадают в другую часть внутреннего уха — полукружные каналы, — где их быть не должно. Полукружные каналы расположены в трех взаимоперпендикулярных плоскостях, что позволяет нам реагировать на угловое ускорение — повороты и наклоны головы в разные стороны. Присутствие и движение отолитов в одном из каналов приводит к ложному ощущению вращения в той или иной плоскости. Чаще всего поражается задний полукружный канал (около 80% случаев ДППГ), реже — горизонтальный (10%), крайне редко – передний (2%).
Симптомы доброкачественного пароксизмального позиционного головокружения
Характерным проявлением ДППГ являются кратковременные приступы системного головокружения. Основные характеристики приступов:
-
возникают при изменении положения головы и/или тела в пространстве;
-
длятся менее минуты (изредка могут быть дольше);
-
в покое не возникают, не сопровождаются нарушением слуха, зрения или головной болью.
Для поражения заднего полукружного канала наиболее провокационными являются запрокидывание или наклон головы вниз, подъем с постели или, наоборот, укладывание; для горизонтального полукружного канала — повороты с боку на бок в положении лежа. Приступы головокружения могут сопровождаться тошнотой, реже — рвотой, особенно в самом начале заболевания. Кроме того, при приступах головокружения могут развиваться различные вегетативные проявления: изменение пульса, давления, бледность, потливость и/или чувство жара. С течением времени симптомы ДППГ становятся менее яркими под влиянием центральной нервной системы, но полностью они не исчезают, пока отолиты находятся в полукружном канале.
Для диагностики ДППГ требуются специальные диагностические позиционные маневры, самый известный из которых — маневр Дикса-Холлпайка. Во время проведения маневра врач меняет положение пациента так, чтобы придать исследуемому полукружному каналу нужное положение и определить, есть ли в нем движение отолитов. При раздражении полукружного канала отолитами во время маневра, кроме ощущений пациента, перечисленных выше, возникает характерная нистагменная реакция — тогда маневр считается положительным.
Нистагм — это непроизвольные ритмичные движения обоих глаз, которые человек обычно не ощущает. Для каждого полукружного канала характерен свой нистагм, что помогает врачу определить, в каком именно канале развился патологический процесс. Проводятся диагностические маневры на обычной кушетке. Сочетание маневра, возникающей нистагменной реакции и ощущений пациента позволяют подтвердить диагноз ДППГ. При этом в подавляющем большинстве случаев нет необходимости в проведении МРТ головного мозга или КТ височных костей — отолиты все равно не увидеть таким способом из-за их размера — методы нейровизуализации могут понадобиться в сложных случаях.
Для лечения ДППГ используют различные лечебные позиционные маневры. Выбор нужной манипуляции зависит от пораженного полукружного канала и некоторых особенностей пациента. Осуществляется лечебный маневр, как и диагностический, на кушетке, причем иногда сразу вслед за последним. Суть этой процедуры заключается в том, что врач последовательно меняет положение головы и тела пациента таким образом, чтобы отолиты двигались по полукружному каналу и в итоге вернулись обратно в преддверие. При правильном выполнении нужного позиционного маневра эффективность его очень высока – порядка 60-80% случаев удается купировать при первом же посещении. В более сложных случаях врач может рекомендовать дополнительно самостоятельное выполнение упражнений дома до следующей консультации. При этом каких-либо медикаментозных средств, как правило, не требуется — лишь изредка может понадобиться симптоматическое лечение для уменьшения интенсивности проявлений, например, для борьбы с сильной тошнотой или рвотой.
После выздоровления от ДППГ не остается никаких последствий, именно поэтому заболевание называется доброкачественным. Однако нередко случаются рецидивы — где-то в 40-50% случаев. Поскольку точная причина «выпадения» отолитов в большинстве случаев до сих пор не известна, то и предотвратить повторение этого заболевания мы не можем — никаких достоверно работающих средств профилактики рецидива не существует. Поэтому обычно врач не рекомендует менять свой образ жизни после выздоровления. В некоторых случаях может потребоваться исключить дефицит витамина Д. Если рецидив все же произошел, не нужно паниковать — следует обратиться к специалисту в максимально короткий срок для проведения позиционных маневров.
Запишитесь в Центр лечения головокружений сейчас
(Наш оператор свяжется с Вами в течение 15 минут)
- Врачи кандидаты медицинских наук
- Узкоспециализированное оборудование
- Запись исследования на CD
- Бесплатная консультация невролога
Чтобы подтвердить диагноз ДППГ пациент должен записаться на прием к компетентному специалисту – неврологу и провести МРТ головного мозга.
Что такое ДППГ?
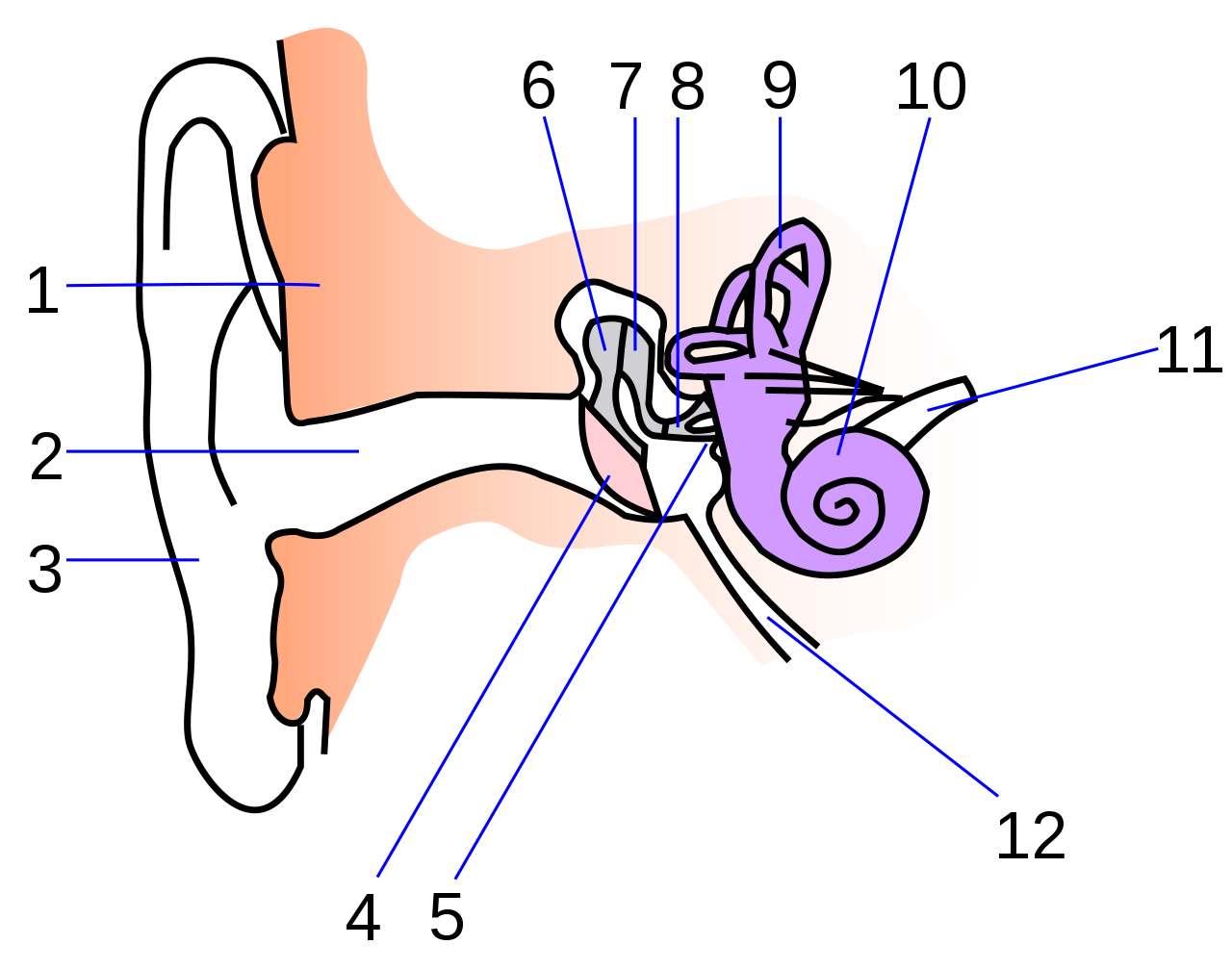 Внутреннее ухо человека. 9 один из полукружных каналов
Внутреннее ухо человека. 9 один из полукружных каналов
ДППГ или доброкачественное пароксизмальное позиционное головокружение – это приступообразное вестибулярное головокружение, вызываемое изменением положения тела или головы.
Симптомы заболевания: кратковременные (до одной минуты) и неожиданные приступы системного головокружения, которые возникают при определенном положении головы во время сгибания и разгибания шеи, при поворотах головы и переворачивании в кровати.
Причиной ДППГ является образование в полукружных каналах внутреннего уха отолитов (кристаллов бикарбоната кальция).
Полукружные каналы – это периферическая часть вестибулярного аппарата. При поворотах головы они воспринимают угловые ускорения.
Полукружные каналы имеются в каждом внутреннем ухе. Расположены они в трех взаимно перпендикулярных плоскостях. В каждом внутреннем ухе находится по три полукружных канала. Всего их шесть.
Каждый полукружный канал содержит особую жидкость – эндолимфу. Когда человек поворачивает голову, эндолимфа перемещается, вызывая движение нервных волосков. Нервные волоски направляют импульс в головной мозг. Посланный импульс изменяется настолько, что человек понимает, как быстро и в какой плоскости он поворачивает туловище или голову.
Эндолимфа полукружных каналов при доброкачественном пароксизмальном позиционном головокружении (ДППГ) содержит отолиты (кристаллы бикарбоната кальция). При поворотах головы эти кристаллы слишком сильно раздражают нервные волоски. Избыток импульсов головной мозг воспринимает как головокружение. Вызванное таким образом головокружение затухает только тогда, когда прекращается импульсация с нервных волосков после остановки поворотов головой. Это происходит примерно через одну минуту.
Лечение ДППГ
Лечение доброкачественного пароксизмального позиционного головокружения заключается в том, чтобы вывести отолиты из полукружных каналов в эллиптический мешочек. Он не имеет нервных волосков: раздражать нечего и головокружение прекращается моментально.
Перед процедурой выполняется вибростимуляция полукружных каналов. Это необходимо для того, чтобы отолиты вышли легко и эффективно. Сочетая вибростимуляцию с лечебными процедурами, можно достичь полного выздоровления. Чаще всего назначается от двух до четырех лечебных процедур.



