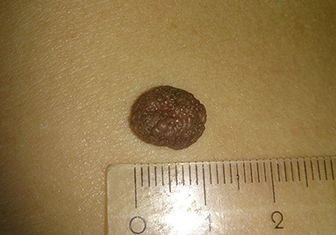
Отличие родинки от бородавки
Содержание
Невус
Невусы (родинки, родимые пятна) — гамартомоподобные пороки развития кожи, могут развиваться как из элементов эпидермиса, так и собственно дермы (соединительной ткани, сосудистых элементов или меланоцитов). Невусы — пигментированные образования, как правило, выступают над поверхностью кожи. Родинки имеются практически у каждого человека, они могут быть врождёнными или возникать на протяжении всей жизни, особенно в пубертатном периоде, у женщин во время беременности, гормональных дисфункций. Клиническая картина характеризуется чрезвычайным разнообразием числа, размеров, морфологического типа и степени пигментации отдельных элементов — пятен, узелков, бляшек — вплоть до субтотального поражения кожного покрова при так называемых гигантских невусах. Крупными врождёнными невусами считают элементы >20 см или занимающие 2,5% поверхности тела, они рассматриваются как фактор риска малигнизации.
• Эпидермальные невусы (бородавчатые или по типу родинок) обнаруживаются чаще при рождении, хотя могут развиваться и в детском возрасте (очень редко у взрослых). Внешне могут быть похожи на папилломы (вирусного генеза), но обычно представлены большими линейными бляшками или массивом мелких папул. Эпидермальные невусы чаще бессимптомные. Малигнизация наблюдается редко, за исключением невусов сальных желёз (в 5% случаев возникает базалиома). Гистологически характеризуются акантозом и гиперкератозом. Для невуса сальных желёз характерно также наличие большого числа сальных и апокриновых желёз. Клеточная атипия не наблюдается. Лечение, в основном, с косметической целью. Профилактическое удаление невуса сальных желёз выполняется из-за клинических проявлений (на нём не растут волосы), а не опасности малигнизации.
• Дермальные невусы •• Соединительнотканные невусы преимущественно врождённые, представлены чаще плотными, одиночными папулами и бляшками телесного цвета. Количество волосяных фолликулов в них может быть значительным («свиная кожа»). Этот вариант невусов является идиопатическим и не связан с другими заболеваниями, за исключением «шагреневой кожи» при туберозном склерозе. Гистологически состоят из плотных конгломератов коллагеновых и эластических волокон. Прогностически безопасны и удаляются исключительно по косметическим показаниям •• Сосудистые невусы (гемангиомы) — выстланные эндотелием сосудистые образования, в основном капиллярные, но могут встречаться и кавернозные структуры, особенно в крупных невусах. Типичными считаются 3 клинических типа: клубничный невус, вишнёвый невус и кавернозная гемангиома. Клубничный невус и кавернозные гемангиомы чаще подвергаются спонтанной регрессии, а вишнёвый невус продолжает расти на протяжении жизни. Оперативное лечение проводится по косметическим показаниям, при функциональных нарушениях (локализация в зоне конъюнктивы, губ) или тромбозе вишнёвого невуса (из-за подозрения на малигнизацию) •• Меланоцитарные невусы отличаются наибольшей клинической важностью, учитывая необходимость дифференциальной диагностики с меланомой •• Патогистология. Невусные клетки располагаются в виде гнёздных скоплений различного размера и конфигурации в дерме, субэпидермально и между клеточными комплексами. Иногда скопления приобретают диффузный характер и располагаются очень близко к эпидермису вдоль базальной мембраны, при этом отмечаются атрофические изменения эпидермиса. Клетки крупные, различной формы и величины, с чётко видимым ядром, иногда несколькими гиперхромными ядрами, расположенными в виде «розеток» или комковатых скоплений. В некоторых элементах форма клеток веретеновидная, что придаёт невусу сходство с нейрофибромой. Содержание пигмента может быть различным. В «молодых» невусах стромальный компонент выражен слабо, со временем соединительнотканная строма начинает преобладать, такой невус рассматривают как «фиброэпителиальный». Локализация невусных клеток среди базальных кератиноцитов и в зоне базальной мембраны без её нарушения характерна для пограничного невуса, а в сочетании с внутридермальным компонентом — для смешанного невуса.
Клинические виды невусов
• Базальноклеточный невус — наследственное заболевание (109400, 601309, ген BCNS, 9q22.3, Â) — характеризуется (обычно доброкачественными) поражениями кожи век, носа, щёк, шеи, верхней челюсти, выглядит как папула телесного цвета, без признаков эрозирования, гистологически не отличается от базальноклеточного рака.
• Бородавчатый невус — поражение эпидермиса, имеющее цвет кожи (или темнее), похожее на бородавку, часто линейное, появляющееся при рождении или в раннем детском возрасте; может быть разных размеров и локализации, единичным или множественным » невус веррукозный.
• Волосатый невус — родинка, покрытая большим количеством растущих волос.
• Гигантский пигментный невус — большой врождённый, с выраженным оволосением, пигментированный невус с преимущественной локализацией на нижних конечностях » пигментно-волосяной невус.
• Голубой невус представляет собой папулу или бляшку на широком основании, различного оттенка серо голубого цвета. Гистологически в дерме находят скопления отростчатых меланоцитов с высоким содержанием пигмента, располагающиеся параллельно эпидермису, что и обусловливает оптический эффект голубизны при падении лучей видимого спектра » Ядассона–Тише невус.
• Интрадермальный невус — невус с локализацией гнёзд меланоцитов в дерме, а не на границе между эпидермисом и дермой.
• Ито невус — пигментация участка кожи, иннервируемого латеральными ветвями надключичного нерва и латеральным кожным нервом плеча; беспорядочно лежащие в дерме невусные клетки.
• Клубничный невус — небольшой сосудистый невус, сходный по размеру, форме и цвету с клубникой — ярко-красное солитарное образование губчатой плотности. Наблюдается у 3% новорождённых и часто спонтанно облитерируется к 6-7 годам жизни. » кавернозная гемангиома » кавернома » пещеристая гемангиома.
• Односторонний невус — врождённый линейный невус, который располагается по ходу нерва либо на одной стороне тела, либо на части конечности также с одной стороны невус линейный.
• Ота невус (окулодермальный меланоз) — пигментация кожи в зоне иннервации тройничного нерва и конъюнктивы глаза в виде синевато-серых пятен; встречается в Азии, чаще у женщин. Лечение косметическое.
• Невус тёмно-синий глазнично-верхнечелюстной.
• Пограничный невус — невус, состоящий из гнёзд невусных клеток вблизи базального слоя, границы эпидермиса и дермы, выглядит как маленькая, слегка возвышающаяся, плоская, без оволосения, пигментированная (тёмно-коричневая или чёрная) опухоль эпидермо-дермальный невус.
• Приобретённый невус — меланоцитарный невус, который не обнаруживается в первое время после рождения, но появляется в детском возрасте или у взрослых.
• Пылающий невус (пятно портвейна) — большой васкуляризованный невус, имеющий пурпурную окраску, обычно расположен на голове и шее. В отличие от других сосудистых невусов, в этом случае не наблюдается пролиферации большого количества сосудистых элементов, а отмечается расширение нормального числа сосудов кожи. С прогрессированием размера сосудов, появляется выпячивание и изменение цвета невуса с розового до пурпурно-красного. См. также Стёрджа–Уэбера синдром в приложении к этой статье.
• Сальный невус (Ядассона) — врождённая гиперплазия сальных желёз с папиллярным акантозом эпидермиса.
• С густыми курчавыми волосами невус — врождённые очаги роста спирально закрученных волос в волосистой части головы » ограниченная аллотрихия.
• Синдром атипического невуса (МКБ–10: D22 Меланоформный невус; *155600, #155601 ) — наследуемое заболевание (Â)) выраженного семейного характера. Распространённость: в США до 5% общей популяции, в конце 90-х годов зарегистрировано около 40 тыс семейных случаев и 4,6 млн спорадических форм. Синоним: диспластический меланоцитарный невус •• Клиническая картина. Обычно пятнистые элементы, но встречаются папулёзные, бляшковидные с центральной папулой или микропапулами, овальной или неправильной формы, иногда с отростками, размером 5 мм и более, с мелкофестончатым чётким контуром, разной интенсивности коричневого цвета (вплоть до чёрного), с эритематозным венчиком по периферии •• Патогистология. Общепринятых критериев диагностики диспластического невуса не существует. Архитектоника диспластического невуса предполагает неравномерную гиперплазию эпидермальных отростков с гипертрофией концевых отделов. Ячейки меланоцитов соседних выростов часто соединяются. Среди эпидермальных меланоцитов отмечается спектр цитологических изменений: от умеренного плеоморфизма до явной атипии. Выраженная степень последней может трактоваться как меланома in situ.
• Синдром красно-голубого пузырчатого невуса (*112200, Â)). Пузыревидные гемангиомы кожи, особенно туловища и верхних конечностей, ночная боль, регионарный гипергидроз, кровоточащие желудочно-кишечные гемангиомы, ангиоматозный гигантизм, медуллобластома мозжечка.
• Слизистой оболочки губчатый белый невус — врождённый кератоз слизистых, проявляющийся утолщённой белой губчатой складкой слизистой оболочки полости рта.
• Сосудистый невус — врождённое неравномерное окрашивание кожи красного цвета из-за разрастания кожных капилляров » невус сосудистый » гемангиома.
• Шпитца (Спитц) невус — доброкачественная ювенильная меланома (см. далее Ювенильный невус).
• Эластический Левандовского невус — скопления гладких или бугристых папул цвета слоновой кости или телесного цвета, встречаются симметрично на туловище и конечностях » коллагенозный невус.
• Ювенильный невус •• Веретеноклеточный и/или эпителиоидно клеточный невус (ювенильная меланома, доброкачественная ювенильная меланома, невус Спитц) — доброкачественный меланоцитарный невус, как правило, приобретённый, имеющий характерное гистологическое строение, отличное от меланоцитарных невусов других типов. Первоначально полагали, что возникает преимущественно у детей, но в настоящее время показано, что ювенильный невус чаще (до 60%) встречается у взрослых •• Клиническая картина. Обычно экзофитное образование полушаровидной формы, реже — плоское; плотной эластической консистенции, с чёткими границами; цвет — от светло красного до тёмно коричневого, иногда чёрного; поверхность гладкая или папилломатозная •• Патогистология. По своей архитектонике невус может быть пограничным, смешанным (наиболее часто), внутридермальным. По клеточному составу может быть веретеновидным, эпителиоидно клеточным и чаще смешанным. Содержание пигмента в меланоцитах вариабельно. Характерно наличие эозинофильных скоплений — фрагментов базальной мембраны (так называемые тельца Камино). Веретенообразные меланоциты вытянутой формы с удлинённым ядром и крупным эозинофильным ядрышком. В эпидермисе меланоциты имеют длинные цитоплазматические отростки и формируют крупные эллипсовидные гнёзда, длинная ось которых обычно перпендикулярна к поверхности кожи. В дерме веретеновидные клетки чаще расположены параллельно друг другу в виде пучков или тяжей. Полигональные или округлые эпителиоидные клетки с обильной мелкозернистой, сетчатой или вакуолизированной цитоплазмой. Часто встречаются гигантские многоядерные клетки.
Лечение показано при диспластических, узловатых и гигантских пигментированных невусах из-за их возможной малигнизации • Показания к иссечению любого пигментированного образования •• Изменение цвета, размера, формы и консистенции •• Болевой синдром •• Регионарная лимфаденопатия • Дальнейшую терапию после эксцизионной биопсии с участком здоровой кожи назначают, исходя из результатов гистологического исследования и локализации образования.
МКБ-10 • D22 Меланоформный невус • I78.1 Невус неопухолевый • Q82.5 Врождённый неопухолевый невус
Приложение. Стёрджа–Уэбера синдром (185300) относят к факоматозам, характерна триада: врождённая кожная ангиома (пылающий невус), обычно по ходу тройничного нерва, чаще односторонняя; гомолатеральная менингеальная ангиома с кальцинозом и неврологическими признаками; ангиомы сосудистой оболочки глаза, часто с вторичной глаукомой; при неполных формах возможны любые два или более признаков, иногда с ангиомами другой локализации » энцефалотригеминальный ангиоматоз » Стёрджа–Уэбера болезнь » невоидная аменция.
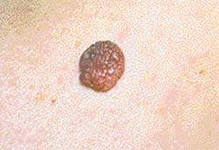 Родинка — это пигментный невус — специфическое образование на коже, относящееся к доброкачественным опухолям, имеющим тенденцию перерождаться в злокачественные.
Родинка — это пигментный невус — специфическое образование на коже, относящееся к доброкачественным опухолям, имеющим тенденцию перерождаться в злокачественные.
Родинки (меланоцитные или невоидные образования, невусы) — ограниченные пигментированные пятна или узелки, состоящие из скоплений меланоцитов (клеток, содержащих пигмент меланин) или невусных клеток. Родинки различаются по цвету. Родинки и родимые пятна, происходящие из кровеносных и лимфатических сосудов, окрашены в бледно-розовый или ярко-красный цвет, пигментные — окрашиваются меланином в коричневый или черный цвет.
Родинки имеют плоскую или шаровидную поверхность, веретенообразную, округлую форму, с широким основанием или сидящие на «ножке». На родинке могут расти волосы.
Родинки бывают разнообразными по размеру: от мелких (с булавочную головку) до размером с детскую ладонь ( родимые пятна). Область родинки желательно не травмировать . Чрезмерное увлечение солнцем является фактором значительного риска малигнизации родинки (превращения в злокачественную опухоль — меланому ). Около 40-50% злокачественных меланом развивается из меланоцитов родимых пятен (остальные — из меланоцитов нормальной кожи); у детей эти опухоли встречаются очень редко и происходят из крупных пигментированных родимых пятен, имеющихся от рождения.
Есть родинки, появляющиеся с рождением, другие появляются в течение жизни. Чаще всего новые родинки возникают в период полового созревания, в течение беременности, во время климакса.Бесцветные родинки, о существовании которых вы раньше и не подозревали, могут темнеть и проявляться.
Встречаются «блуждающие родинки»: они исчезают в одном месте и появляются в другом. Родинки, данные от рождения, обычно менее опасны, чем новоявленные. Предотвратить появление родимых пятен невозможно. Количество родинок заложено в человеке генетически — если хотя бы у одного из родителей много родинок, то, скорее всего, и у вас их будет немало.
Классификация невусов:
- Лентиго — плоское равномерно пигментированное пятно от коричнево-бурого до черного цвета. По сравнению с веснушками лентиго темнее и располагаются более редко; кроме того, их окраска не усиливается и число не возрастает под действием солнечного излучения.
- Эпидермо-дермальные невусы обычно плоские, но иногда возвышаются над уровнем кожи. Окраска варьирует от светло-коричневой до почти черной, размеры — от 1 до 10 мм в диаметре.
- Сложные невусы чаще имеют темную окраску и в той или иной степени возвышаются над уровнем кожи.
- Интрадермальные невусы возвышаются над уровнем кожи; их окраска варьирует от телесной до черной, а поверхность может быть гладкой, покрытой волосами или бородавчатой.
- Невусы Сеттона — это пигментные родимые пятна, окруженные кольцом депигментированной (неокрашенной) кожи. Невусы Сеттона исчезают спонтанно и лишь в редких случаях дают начало меланомам.
- Диспластические невусы — это пигментированные пятна неправильной формы и с нечеткими границами, слегка возвышаются над уровнем кожи, окраска их варьирует от рыжевато-коричневой до темно-бурой на розовом фоне.
Свои родинки надо регулярно осматривать. С появлением каждой новой родинки необходимо обратиться к дерматологу.
Росту родинок и родимых пятен способствует травматизация, раздражение, мацерация: во время бритья мужчины повреждают родинки, а женщины раздражают их, выдергивая волосы. Не оставляйте без внимания изменения кожного покрова, возникшие без видимых причин — будь это узелковые образования, потемневшие участки, найдите время и посетите дерматолога.
Плоские родинки от розового до темно-коричневого цвета относятся к самым безобидным. Эти родинки не травмируются и не создают неудобств. Единственное, о чем нужно помнить — это защита таких родинок (на открытых участках тела) от солнечных лучей, использование кремов с солнцезащитным фильтром. К выпуклым родинкам, тем более, если они часто задеваются одеждой, нужно относиться более внимательно. Если они есть на спине и на других недоступных вашему взгляду местах, то наблюдение нужно поручить кому-нибудь из близких. Если произойдут какие-то перемены — родинка станет больше, из плоской превратиться в выпуклую или изменит свои очертания (это нередко случается у обладателей шоколадного загара после пляжного сезона), надо сразу же обратиться к специалисту. Отличить доброкачественную родинку от недоброкачественной сможет любой опытный дерматолог, который в случае необходимости может отправить на консультацию к онкологу. Невусы могут появляться при стрессовых состояниях организма, во время беременности. Но основным и самым мощным толчком к развитию новых и перерождению в недоброкачественные уже имеющихся родинок чаще всего служат солнечные лучи, а точнее содержащийся в них ультрафиолет.
Часто родинки травмируются во время мытья. Это тоже не очень хорошо. Раковые клетки в невусах, если они там присутствуют, плохо связаны между собой, при травмах они легко разносятся с кровью по всем органам. Если на теле много родинок — мыться только мягкой губкой. А выступающие родинки мыть руками.
Вышеперечисленное может служить показанием к удалению невуса. Метод удаления хирургическим лазером.
Данилов С.С., Коваль Ю.Г.
Получить справочную информацию, а также записаться на процедуру можно по телефону: 956-70-86
Данные проявления очень похожи друг на друга. Оба являются проявлением вируса папилломы человека, которым инфицированы 70-80% всех людей. Стоит знать основные отличия, а также методы лечения этих патологий.
Как выглядят бородавки и папилломы?
Бородавка — это доброкачественное новообразование размером от 1 мм до 10-12 мм. У нее шершавая поверхность и четкие границы. Цвет бородавок обычно телесный, реже — светло-серый или бурый.
Чаще всего бородавки находятся в местах, которые подвергаются механическому воздействию: подошва, локти, ладони, шея, кожа головы. Эти новообразования можно условно разделить на 3 группы:
- Простые. Выступают над поверхностью кожи, могут расти на любом участке тела. Составляют 70% от общего числа бородавок.
- Подошвенные. Расположены на подошвах, чаще всего встречаются в подростковом возрасте. Составляют 25-30% случаев.
- Плоские. Незначительно выступают над поверхностью кожи, могут расти на любом участке тела. Самая немногочисленная группа — 4-5% от общего числа.
Бородавкам подвержены все люди независимо от возраста и социального положения.
Папилломы
Папиллома тоже является доброкачественным образованием. Обычно это небольшие (от 0,1 мм до 9 мм) мягкие выросты телесного или буроватого цвета. Чаще всего они имеют округлую форму и растут на небольшой ножке.
С развитием болезни число этих новообразований на коже увеличивается. Обычно они поражают подмышки, спину, шею и лицо. Папилломы быстрее развиваются у людей со слабым иммунитетом.
В чем отличия папилломы и бородавки?
Несмотря на общую схожесть, есть 3 критерия, по которым их можно отличить:
- Расположение. Бородавки чаще встречаются на подошвах, пальцах рук, локтях и коже лица. Для папиллом более характерно расположение в области подмышек, половых органов, груди, спины и шеи.
- Наличие или отсутствие ножки. Для папиллом характерно наличие ножки — небольшого сужения в области примыкания к поверхности кожи. За счет этого создается эффект висячей капли. У бородавок ножки нет.
- Края и свойства поверхности. Для бородавок характерны четкие края и немного шероховатая поверхность. Папиллома похожа на кочан цветной капусты — у нее рваные края и бугристая поверхность.
Иногда поставить точный диагноз сложно даже специалисту. В таких ситуациях используют дополнительные методы исследования: ПЦР или биопсию. ПЦР определяет ДНК вируса папилломы человека и его тип. Каждый тип вызывает только определенные кожные проявления, благодаря чему можно определить, что за образование на коже. Биопсия — это забор ткани для исследования под микроскопом. Так можно узнать клеточный состав образования и решить, что это — бородавка или папиллома.
Как лечить бородавки и папилломы?
Ни один из методов, которые предложены для лечения, не воздействуют на причину болезни — вирус. Поэтому образования могут спонтанно исчезать и появляться даже после проведенного лечения.
Часто папилломы и бородавки исчезают самостоятельно, если привести в норму иммунную систему. Для этого врач назначает сбалансированное питание, витаминно-минеральные комплексы и иммуномодуляторы. Если эти методы не помогают вывести новообразования, то обращаются к более агрессивным методам:
- радиоволновое удаление — с помощью радиоволнового скальпеля;
- криодеструкции — удаление жидким азотом;
- электрокоагуляции — удаление током;
- лазеркоагуляции — удаление лазером;
- хирургическим методам — иссечение тканей скальпелем.
Также существуют химические методы удаления этих образований. Их суть состоит в выжигании папиллом и бородавок агрессивными средствами (например, салициловой или трихлоруксусной кислотой).
Лечение доброкачественных новообразований лучше доверить профильному специалисту — дерматологу или хирургу. Он сможет установить тип образований и подобрать наиболее подходящее лечение.
Часто задаваемые вопросы
От чего появляются папилломы и бородавки?
Причиной появления папиллом и бородавок являются разные штаммы вируса папилломы человека. Считается, что он пребывает в латентной форме практически у половины населения. Спровоцировать прогрессирование болезни и появление бородавок или папиллом могут снижение иммунитета, хронические заболевания, стресс и другие факторы.
Чем опасны папилломы и бородавки?
Папилломы и бородавки – это доброкачественные новообразования, которые появляются в результате заражения вирусом папилломы человека. Некоторые штаммы вируса могут приводить к развитию онкологических заболеваний. Поэтому при появлении новообразований на коже нужно обратиться к врачу, пройти диагностику и лечение.
Какой врач лечит папилломы и бородавки?
При появлении на теле бородавок или папиллом нужно обратиться к дерматологу или дерматовенерологу. Он может провести удаление кожных новообразований и назначить лечение, а в случае необходимости перенаправить к другому специалисту.
Можно ли самостоятельно лечить папилломы и бородавки?
Самостоятельно лечить папилломы и бородавки не рекомендуется. Это неэффективно и опасно. При удалении наростов в домашних условиях остаются подкожные клетки (корни), и на их месте появляются новые образования большего размера. Кроме того, папилломы и бородавки появляются из-за вируса папилломы человека, правильное лечение которого может подобрать только врач.
 К сожалению, далеко не всегда подобное «украшение» безопасно.
К сожалению, далеко не всегда подобное «украшение» безопасно.
О родинках, бородавках и прочих наростах на коже рассказывает Анна Стенько, доктор медицинских наук, завотделением Института пластической хирургии и косметологии:
— Далеко не всегда новообразование на коже — родинка. Точно определить, что за мушка поселилась на вашем лице, сможет только врач. И как лучше её удалить — тоже.
Пигментные пятна
Причины появления: возрастные изменения кожи, злоупотребление загаром.
Как выглядят: небольшие ровно очерченные участки гиперпигментации.
Чем опасны: разрастание, травмирование.
Как бороться: химические пилинги, инъекции препаратов, уменьшающих образование меланина, применение сывороток.
Кератома
Как выглядит: бляшка или узелок коричневого цвета, покрытый твёрдыми ороговевшими чешуйками.
Причины появления: в молодом возрасте — из-за злоупотребления загаром, в пожилом (старческая кератома) — из-за гормонального дисбаланса.
Чем опасна: разрастанием, ороговением и инфицированием при травмировании.
Как бороться: хирургическим путём.
Демодекоз
Причины появления: болезнь вызывается подкожным клещом. Эти паразиты питаются кожным жиром, выделяемым сальными железами. Носители паразита, по данным Кожно-венерологического института Минздрава (ЦНИКВИ), — 89% людей.
Как выглядит: высыпания типа папул. В запущенных случаях — бугристые язвочки или гнойнички, иногда — розовые угри.
Как бороться: механическое выдавливание.
Гемангиомы
Причины появления: доброкачественные сосудистые опухоли — порок развития сосудов кожи.
Как выглядит: красное пятно или опухолевидное образование.
Чем опасна: при травмировании — инфицирование.
Как бороться: хирургическое удаление.
Бородавки
Причины появления: вирус папилломы человека.
Как выглядят: как кожные узелки.
Как бороться: самолечение противопоказано — велик риск образования рубцов. Косметологи удаляют бородавки замораживанием, током, лазером, хирургическим иссечением.
Контагиозный моллюск
Как выглядит: единичные безболезненные плотные узелки округлой формы, иногда кожа приобретает розовый оттенок или перламутровый блеск. Размеры высыпаний — от просяного зёрнышка до горошины.
Причины появления: вызывается паразитом — сапрофитом, который активизируется при снижении иммунитета.
Чем опасен: разрастанием, увеличением высыпаний в размерах.
Как бороться: механическое выдавливание узелков с последующей обработкой поражённой поверхности противовирусными мазями и иммуномодуляторами.
Меланома (рак кожи)
Причины: генетика, злоупотребление загаром.
Как выглядит: новообразование, возвышающееся над поверхностью кожи, на ножке или на широком основании, с неровными краями, с появлением изъязвления и кровоточивости на поверхности, неравномерно окрашенное.
Чем опасна: самый скоротечный вид онкологии с высокой смертностью.
Как бороться: хирургическое удаление, химиотерапия.
В продолжении: Опасные родинки →