Отек головного мозга у новорожденного
Содержание
Причины, симптомы и лечение отека головного мозга
Отеком головного мозга называют стремительное накопление жидкости в его тканях, чреватое смертельным исходом. Знание симптомов отека мозга у взрослых и детей обеспечит своевременную диагностику и благоприятный прогноз.
Разновидности, причины
Отек мозга бывает:
- вазогенный;
- цитотоксический;
- интерстициальный;
- осмотический.
От вида развивающейся патологии зависят признаки отека головного мозга.
Причины прогрессирования заболевания:
- Вазогенный отек наступает из-за увеличения проницаемости сосудов головного мозга.
- Цитотоксический – это «набухание» клеток головного мозга из-за увеличения количества жидкости у них внутри.
- Интерстициальный отек развивается при повышенном давлении ликвора желудочках мозга.
- Осмотический отек – при повышении осмолярности мозговых тканей.
Наиболее частые причинами, которые вызывают набухание мозга: травма мозга и нарушение в его тканях при разных патологиях.
Отек головного мозга чаще всего наступает при таких патологических состояниях травматического характера:
- ушиб головного мозга;
- перелом основания черепа;
- внутримозговая гематома;
- субдуральная гематома. От ее размера зависит прогноз операции при отеке мозга.
Описываемая патология развивается на фоне таких органических поражений головного мозга:
- ишемический и геморрагический инсульт;
- кровоизлияние под паутинную оболочку;
- опухоли;
- инфекционные заболевания – энцефалит (воспаление мозговых тканей) и менингит (воспаление мозговых оболочек).
Из внечерепных причин к отеку головного мозга могут привести:
- отек Квинке – выраженная аллергическая реакция организма;
- инфекционные болезни – скарлатина, корь, паротит;
- сахарный диабет;
- печеночная недостаточность;
- алкоголизм.
На нашем сайте Добробут.ком вы найдете больше информации о причинах отека мозга у новорожденного ребенка, развитии патологии у пожилых и другие факты.
Признаки отека головного мозга
Симптоматика зависит от того, как быстро развивается отек мозга.
Признаки острого отека головного мозга:
- расстройство сознания – от легкого помрачения до состояния комы при отеке мозга;
- судороги – возникают при прогрессировании отека;
- мышечная атония – развивается после судорог;
- оболочечные симптомы.
Постепенное нарастание отека – дополнительные симптомы отека мозга у взрослых:
- головная боль;
- тошнота и рвота, которая не приносит облегчения;
- двигательные нарушения;
- расстройство зрения и речи;
- галлюцинаторный синдром.
Признаки, свидетельствующие о критическом развитии состояния:
- парадоксальное дыхание (глубокие вдохи с большими промежутками между ними);
- резкое снижение артериального давления;
- нестабильный пульс;
- повышение температуры тела выше 40 градусов по Цельсию.
Появление таких признаков свидетельствует о сдавливании ствола мозга, которое приводит к смерти.
Диагностика
Заподозрить отек мозга следует, если нарастает нарушение сознания, наблюдаются менингеальные симптомы, состояние пациента ухудшается.
Инструментальные методы, которые применяются для подтверждения диагноза отека мозга:
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ). Это важный метод диагностики – можно выявить отек спинного мозга на МРТ, а не только головного.
Из лабораторных методов исследования важными являются общий и биохимический анализ крови.
Люмбальную пункцию с целью диагностики проводить опасно – может возникнуть смещение мозговых структур и заклинивание ствола головного мозга в затылочном отверстии черепа.
Лечение отека головного мозга
Главными принципами терапии отека головного мозга являются:
- дегидратация;
- улучшение процессов обмена в мозге;
- этиотропное лечение;
- симптоматическая терапия.
Какие последствия отека мозга при инсульте и других патологиях будут сопровождать больного, зависит от своевременности и грамотности проведения терапии.
Дегидратационная терапия
Ее цель – выведение лишней жидкости из тканей головного мозга. В основе назначений:
- осмотические диуретики (мочегонные);
- магния сульфат и раствор глюкозы – они усиливают действие диуретиков, а также улучшают мозговое питание;
- L-лизина эсцинат – препарат не является мочегонным, но выводит жидкость.
Улучшение процессов в мозгу
С этой целью назначаются:
- метаболические препараты;
- глюкокортикостероиды;
- оксигенотерапия.
Этиотропная терапия
При лечении отека головного мозга необходимо устранить причины развития патологии и «разрушить» механизм формирования отека. Назначения:
- антибиотики;
- удаление новообразований и гематом;
- шунтирующие операции, после которых улучшается мозговое кровоснабжение
Такое лечение проводят после того, как состояние больного стабилизировалось.
Симптоматическая терапия
Она направлена на устранение судорог, рвоты, болевого синдрома и так далее. Помимо консервативной терапии, могут применить хирургическое лечение:
- декомпрессионная трепанация черепа;
- дренирование желудочков.
Профилактика
Для предупреждения отека мозга следует профилактировать патологии, которые приводят к его развитию, а если они возникли – своевременно диагностировать и лечить их и сопутствующие патологии во избежание нежелательного исхода. Так, например, может наступить смерть от отека мозга и легких.
Связанные услуги:
Вызов скорой помощи 5288
Причины
Отек головного мозга является реакцией на основные повреждающие воздействия, поэтому причиной такого заболевания могут быть различные факторы, такие как опухоль головного мозга, ЧМТ, инсульт, отравления угарным газом или лекарственными препаратами, инфекционные заболевания тяжелой формы, такие как энцефалит, грипп, хирургические вмешательства на головном мозге.
Симптомы
Отек мозга: симптомы – распирающая головная боль, которая выявляется почти одинаково в затылочной, теменной, височной и лобной частях. Также проявляется рвота или тошнота, от которой не становится лучше. Снижается зрение, человек слаб и сонлив. Некоторых преследуют судорожные припадки – невольные сокращения мышц рук и ног, бывает, сопровождается потерей сознания или прикусом языка. Происходит нарушение сознания или оно полностью пропадает, тогда человек отвечает на вопросы не сразу или игнорирует. Признаки отека мозга могут наблюдаться и в нарушении дыхания при сдавливании грудной клетки.
Для диагностики врач исследует анализ жалоб пациента и анамнез заболевания. Узнает, давно ли появились головные боли, сонливость и слабость, могло ли быть травмирование головы, отравление, нет ли неврологической патологии. Производится неврологический осмотр для определения уровня сознания, а также идет поиск признаков слабости в конечностях, косоглазия или асимметрии лица. Проводят осмотр глазного дна. Для отека мозга характерен отек диска зрительного нерва с нечеткими границами. Измеряется внутричерепное давление, проводится люмбальная пункция спинного мозга. При отеке и давлении ликвор вытекает, а бывает и бьет струей из отверстия в спине. Чтобы послойно просмотреть строение головного мозга и выявить признаки болезни, проводится КТ и МРТ. Возможна консультация нейрохирурга.
Лечение
Отечность головного мозга лечится двумя способами: нехирургическим и хирургическим. К нехирургическим методам относят введение большой дозировки препаратов, которые выводят жидкость из организма: гормональные препараты улучшают работу системы, ограничивающую поступление некоторых веществ в ткань, уменьшают проницаемость сосудов головного мозга. Противосудорожные препараты назначают только при появлении судорог. К хирургическим методам относят открытие полости черепа с созданием дефекта костей черепа, при котором быстро снижается внутричерепное давление.
Проводится лечение заболевания, вызвавшего отек мозга:
- нарушение мозгового кровообращения – коррекция артериального давления, прописываются препараты, подпитывающие головной мозг и улучшающие протекание крови;
- ЧМТ – разрушенную ткань мозга и скопления крови убирают; отравления – выводится токсин из крови; опухоли головного мозга – иссекание опухоли; острые инфекционные заболевания – прием противовирусных препаратов.
- лечение всегда направлено на восстановление нормального кислородного обмена в клетках мозга посредством комбинации хирургических и медикаментозных методов. Это улучшает возможности удаления отека. Конечно, чем быстрее и оперативнее была проведена терапия, тем меньше времени потребуется для восстановления организма, возможно избежание серьезных последствий.
Осложнения
Осложнениями и последствиями такого рода заболевания могут стать дислокационный синдром, при котором часть мозга ограничивается внутри полости черепа относительно неподвижных образований, что приводит к полному отсутствию сознания, нарушения ритма дыхания, падения артериального давления. Возможен летальный исход. Отек мозга у новорожденных и других пациентов никак нельзя предугадать, и профилактики для него не бывает, ведь болезнь развивается вторично, на фоне основного заболевания. Известно, что при наличии патологий, способных привести к отеку мозга, назначают фуросемид или сернокислую магнезию. Эти лекарства предупреждают сосредоточение жидкости в тканях головного мозга в излишке.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Дюсенова С.Б. 1 Корнеева Е.А. 1 Домбровская И.Л. 2 1 КГП «Карагандинский государственный медицинский университет» 2 Реабилитационный центр «Умит» Изучили клинические особенности последствий постгипоксических изменений головного мозга у 240 новорожденных, методом ультразвуковой диагностики – нейросонографические признаки перинатальной постгипоксической энцефалопатии (ППЭ). Особенностью при УЗИ головного мозга острого периода ППЭ у 240 новорожденных являлось преобладание перивентрикулярной ишемии мозговой ткани (преимущественно у недоношенных новорожденных), с внутрижелудочковыми кровоизлияниями (преимущественно у доношенных новорожденных) и с отеком мозговой ткани (преимущественно у доношенных детей).  2730 KB постгипоксическая энцефалопатия новорожденные нейросонография ультразвуковая диагностика 1. . http://www.neuroplus.ru/bolezni/travmy/cherepno-mozgovaya-travma.html. 2013. 2. Eugenio Mercuri, Daniela Ricci, Frances M. Cowan, Daniella Lessing, Maria F. Frisone. Head growth in infants with hypoxic-ischemic encephalopathy: correlation with NMR data. Pediatrics 2011; 106: 235-243. 3. American College of Obstetricians and Gynecologist and American Academy of Pediatrics.Neonatal Encephalopathy and Cerebral Palsy. Defining the Pathogenesis and Pathophysiology. Washington, DC: 2010. 4. Freeman J.M. The use of amplitude-integrated electroencephalography: beware of its unintended consequences. Pediatrics. 2011;119:615–617.
2730 KB постгипоксическая энцефалопатия новорожденные нейросонография ультразвуковая диагностика 1. . http://www.neuroplus.ru/bolezni/travmy/cherepno-mozgovaya-travma.html. 2013. 2. Eugenio Mercuri, Daniela Ricci, Frances M. Cowan, Daniella Lessing, Maria F. Frisone. Head growth in infants with hypoxic-ischemic encephalopathy: correlation with NMR data. Pediatrics 2011; 106: 235-243. 3. American College of Obstetricians and Gynecologist and American Academy of Pediatrics.Neonatal Encephalopathy and Cerebral Palsy. Defining the Pathogenesis and Pathophysiology. Washington, DC: 2010. 4. Freeman J.M. The use of amplitude-integrated electroencephalography: beware of its unintended consequences. Pediatrics. 2011;119:615–617.
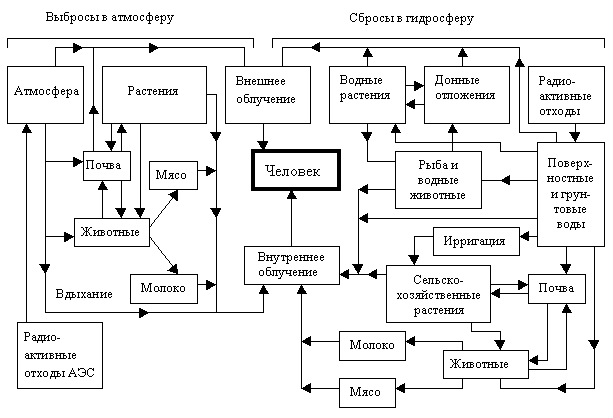
Установление причины острой перинатальной гипоксии у детей вызывает большие трудности , вследствие которых в детском возрасте в 20-30 % случаев проходят под другими ошибочными диагнозами .
Перинатальная гипоксия, повреждая цито-хемо-ангио-архитектонику нервной системы, приводит к полиорганным нарушениям, влияющим на адаптацию организма, степень тяжести и прогноз течения заболевания .
Применяемые в клинической практике методы лечения постгипоксических изменений головного мозга у новорожденных, без учета анатомо-физиологических, возрастных особенностей детского организма.
Цель исследования – изучение клинических особенностей последствии постгипоксических изменений головного мозга у новорожденных.
Материалы и методы исследования
Методом ультразвуковой диагностики изучены нейросонографические признаки перинатальной постгипоксической энцефалопатии (ППЭ), выявлены клинические особенности постгипоксических повреждений головного мозга у новорожденных.
Изучены клинические особенности и результаты обследования головного мозга у 240 новорожденных с постгипоксическими повреждениями головного мозга.
Данная патология требует помимо клинико-неврологического обследования, эхоэнцефалографии, нейросонографии, исчерпывающих методик исследования: компьютерной томографии, магнитно-резонансной томографии, электроэнцефалографии, реоэнцефалографии, допплеросонографии, церебральной ангиографии.
В клинической практике используется адаптированная Международная Классификация Болезней X пересмотра, 2000 г.
Всем детям проведен дифференцированный комплекс консервативно-восстановительной терапии, адаптированный к особенностям возраста ребенка и нюансам морфологического субстрата в остром и реабилитационном периодах.
Результаты исследования и их обсуждение
Среди 240 новорожденных по срокам гестации преобладали доношенные дети 132 (55 %), недоношенные дети составили 108 (45 %). Изучение течения беременности выявило в 100 % случаев наличие патологического фактора – в 15 % случаев установлена патология плода: хроническая фетоплацентарная недостаточность, маловодие, в 85 % – патология матери: анемия, острые вирусные заболевания, гипертония, хронические заболевания.
Хроническая гипоксия плода, выявлена у 40 % беременных женщин. Среди новорожденных: 65 % дети (6-8 баллов по шкале Апгар) – в состоянии легкой степени тяжести асфиксии, дети средней степени тяжести и тяжелые составили соответственно 35 %.
Больные поступали в клинику в сроки от 1 часа до 9 суток от начала заболевания. До 60 % больных поступили из непрофильных клиник – обычных инфекционных больниц, после консультации невропатологов. Причиной поздней диагностики, является недостаточная осведомленность врачебного персонала об постгипоксических изменений головного мозга у новорожденных, сложность диагностики и необходимость дифференцировки с целой группой различных состояний.
У большинства детей в кругу семьи родственники страдали разнообразными цереброваскулярными заболеваниями и переносили инсульты головного мозга. У детей старшего возраста отмечались фоновые заболевания неврологического характера с элементами метеозависимости, протекавшие с обширной группой субъективных жалоб, эпизодами транзиторных нарушений мозгового кровообращения в прединсультном периоде.
При нейросонографических исследовании выявлены:
– диффузные изменения мозговой ткани: отек мозговой паренхимы (36) и перивентрикулярная (субкортикальной) ишемия мозга (70).
Особенностью при УЗИ головного мозга острого периода ППЭ у 240 новорожденных являлось преобладание перивентрикулярной ишемии мозговой ткани (преимущественно у недоношенных новорожденных), с внутрижелудочковыми кровоизлияниями (преимущественно у доношенных новорожденных) и с отеком мозговой ткани (преимущественно у доношенных детей). Перивентрикулярная ишемия мозговой ткани – признак функциональной незрелости мозга выявлялась и у недоношенных новорожденных, и у доношенных детей (15 %), что является проявлением нарушения мозгового кровообращения.
Отечность и ишемия мозговой ткани у детей с перенесенной гипоксией головного мозга, впервые появлялась именно в течение нескольких суток жизни.
Этиологическими факторами перинатальных поражений нервной системы у новорожденных явились: асфиксия у 75 % детей, у 10 % – инфекции, 8 % – эндокринные воздействия и 7 % – травма.
В острый период перинатальных поражений нервной системы у новорожденных чаще всего встречались следующие клинические синдромы:
– с повышенной нейрорефлекторной возбудимостью – 70 детей из 206 (34 %),
– в 2 раза реже встречались дети с синдромом общего угнетения – 17,5 %,
– в 7 раз реже – судорожный синдром (4,8 %).
У детей с церебральной ишемией в клинике преобладали синдромы возбуждения ЦНС, признаки внутричерепной гипертензии и угнетения ЦНС.
Среди новорожденных с внутричерепными кровоизлияниями в остром периоде ППЭ преобладали дети с ВЖК 2 степени (перивентрикулярными кровоизлияниями 2-3 степени) с доминированием в клинике признаков внутричерепной гипертензии, в том числе у 30 % пациентов – с развитием гидроцефального синдрома (у недоношенных новорожденных), а у 25 % детей – с симптомами угнетения ЦНС (у доношенных новорожденных).
У 25 % детей с ВЖК 2 степени выявлялся судорожный синдром (только у доношенных новорожденных).
Факт выявления клинических синдромов у части детей с отсутствием ультразвуковой патологии головного мозга во всех периодах перинатальной постгипоксической энцефалопатии (преимущественно в возрасте 1-3 месяца жизни), указывает на наличие нарушений мозговой гемодинамики как у новорожденных, подтвергшихся гипоксии, так и в более позднем возрасте.
При соотношении детей с ПВК различной степени тяжести встречались легкие формы патологии – 55 % детей с ПВК 1-2 степени.
Изучение сроков появления других нейросонографических признаков ППЭ выявило, что дилятация желудочковой системы мозга и ишемия подкорковых ядер, впервые отмечались у пациентов преимущественно в возрасте 1 -3 месяцев (48–20 %), в 2–4 раза реже – впервые сутки жизни, еще реже (24–10 %) – в возрасте 4-9 месяцев жизни.
Сочетанные формы патологии (ПВК и ишемии подкорковых ядер, гидроцефалии и ишемии подкорковых ядер) впервые выявлялся у детей 1-3 месяцев жизни (55 %), у 90 (37,5 %) детей – данная патология появлялась в возрасте от 4 до 9 месяцев, реже 18 (7,5 %) – в возрасте 6-30 дней.
Изучение обратного развития нейросонографических признаков ППЭ позволили установить, что компенсация патологии при образовании ее в остром периоде ППЭ (1 мес. жизни) составляет лишь 35 %, в раннем восстановительном периоде (1-3 мес. жизни) увеличивается почти в два раза – 75 %, а в позднем восстановительном периоде (4 мес.-З года жизни) сокращается до 31,4 %. Из 240 новорожденных с различными повреждениями нервной системы у 70 (27,5 %) компенсации патологии в дальнейшем не произошло.
Заключение
Нейросонография является ценным методом диагностики постгипоксической патологии головного мозга у новорожденных, позволяющим вследствии неинвазивности, отсутствию лучевой нагрузки, возможности многократного исследования (мониторирование), не требуют специальной подготовки пациентов, выявлять сроки появления нейросонографических признаков ППЭ: ПВК, гидроцефалию, ишемические изменения мозговой ткани и подкорковых ядер, отечность мозговой паренхимы и их сочетания.
Профилактика перинатальной энцефалопатии заключается в возможной минимизации факторов риска при беременности, прежде всего в отказе матери от употребления потенциально опасных для ребенка веществ.
При соблюдении этих условий исключить перинатальную энцефалопатию, полностью нельзя. Своевременное лечение гарантирует полное выздоровление 20-30 % детей.
У остальных возможна незначительная мозговая дисфункция, вегето-сосудистая дистония, временная генерализация гидроцефального синдрома. В случае запоздалого диагностирования и лечебных процедур не исключены тяжелые исходы (ДЦП, эпилепсия, стойкое поражение ЦНС и прочие заболевания мозга), требующие очень серьезного долгого и дорогостоящего лечения .
Эти данные позволяет неонатологам, невропатологам и педиатрам более точно оценивать динамику постгипоксических изменений головного мозга у новорожденных и детей первых трех лет жизни, компенсаторные возможности и адаптационные резервы детского организма.
Библиографическая ссылка
Дюсенова С.Б., Корнеева Е.А., Домбровская И.Л. ПОСЛЕДСТВИЯ ПОСТГИПОКСИЧЕСКИХ ИЗМЕНЕНИЙ ГОЛОВНОГО МОЗГА У ДЕТЕЙ: КЛИНИЧЕСКИЕ ОСОБЕННОСТИ И ДИАГНОСТИКА // Успехи современного естествознания. – 2014. – № 7. – С. 9-11;
URL: http://www.natural-sciences.ru/ru/article/view?id=34133 (дата обращения: 29.10.2020). Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания» (Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления) «Современные проблемы науки и образования» список ВАК ИФ РИНЦ = 0.791 «Фундаментальные исследования» список ВАК ИФ РИНЦ = 1.074 «Современные наукоемкие технологии» список ВАК ИФ РИНЦ = 0.909 «Успехи современного естествознания» список ВАК ИФ РИНЦ = 0.736 «Международный журнал прикладных и фундаментальных исследований» ИФ РИНЦ = 0.570 «Международный журнал экспериментального образования» ИФ РИНЦ = 0.431 «Научное Обозрение. Биологические Науки» ИФ РИНЦ = 0.303 «Научное Обозрение. Медицинские Науки» ИФ РИНЦ = 0.380 «Научное Обозрение. Экономические Науки» ИФ РИНЦ = 0.600 «Научное Обозрение. Педагогические Науки» ИФ РИНЦ = 0.308 «European journal of natural history» ИФ РИНЦ = 1.369 Издание научной и учебно-методической литературы ISBN РИНЦ DOI
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания» (Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления) «Современные проблемы науки и образования» список ВАК ИФ РИНЦ = 0.791 «Фундаментальные исследования» список ВАК ИФ РИНЦ = 1.074 «Современные наукоемкие технологии» список ВАК ИФ РИНЦ = 0.909 «Успехи современного естествознания» список ВАК ИФ РИНЦ = 0.736 «Международный журнал прикладных и фундаментальных исследований» ИФ РИНЦ = 0.570 «Международный журнал экспериментального образования» ИФ РИНЦ = 0.431 «Научное Обозрение. Биологические Науки» ИФ РИНЦ = 0.303 «Научное Обозрение. Медицинские Науки» ИФ РИНЦ = 0.380 «Научное Обозрение. Экономические Науки» ИФ РИНЦ = 0.600 «Научное Обозрение. Педагогические Науки» ИФ РИНЦ = 0.308 «European journal of natural history» ИФ РИНЦ = 1.369 Издание научной и учебно-методической литературы ISBN РИНЦ DOI