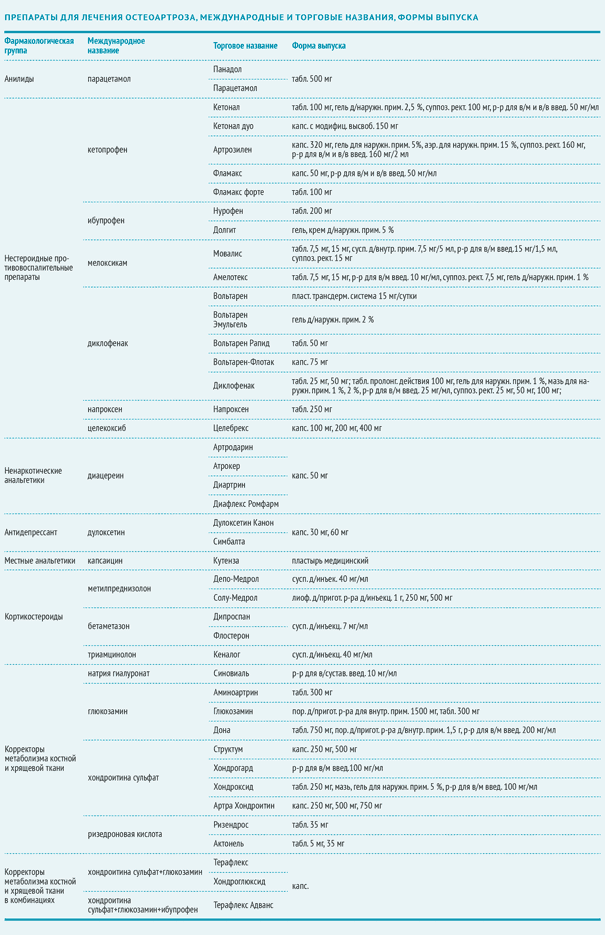
Остеоартрит кистей рук
Остеоартроз кистей рук начинается тогда, когда износ хряща превышает его регенерацию. Скорость продуцирования хрящевой ткани зависит от генетики, общего состояния здоровья, образа жизни и факторов окружающей среды. Но даже несмотря на регенерацию, она имеет свойство истираться — в немалой степени этому способствуют монотонные нагрузки на мелкие суставы кисти (работа за компьютером, станком, онлайн-игры, написание текста от руки, нарезка продуктов, выкручивание белья и другие). Дегенеративные процессы в суставных поверхностях со временем приводят к ухудшению подвижности и даже болям в руках. Такие жалобы наблюдаются у 10-15% всего человечества, в особенности, у лиц старше 45 лет. И эта проблема молодеет с каждым годом, все чаще затрагивая пациентов в возрасте 25-30 лет.
Рассмотрим же что такое остеоартроз кистей рук, симптомы и лечение болезни, общий прогноз, а также способы ее профилактики.
Содержание
- Что такое остеоартроз кистей рук
- Причины развития патологического процесса в кисти
- Признаки деформирующего остеоартроза кистей рук
- Стадии остеоартроза мелких суставов кистей рук
- Какой врач лечит остеоартроз кистей рук
- Как лечить остеоартроз кистей рук
- Остеоартроз суставов кистей рук: лечение определяет прогноз
- Этиология
- Клинические проявления
- Наши врачи
- Лечение
- Понятие и классификация остеоартроза
- Факторы риска остеоартроза
- Патофизиология ОА
- Дифференциальная диагностика
- Симптомы остеоартроза
- Терапия
- Фармакотерапия ОА, рекомендации Международного общества по изучению ОА (OARSI), 2014 год
- Сложности определения
- Факторы риска
- Патогенез: как это происходит?
- Клинические проявления остеоартроза
- Как лечить остеоартроз? Основные задачи терапии
- Корректоры метаболизма костной ткани в лечении остеоартроза
- Лечение артроза кистей рук
- Причины
Что такое остеоартроз кистей рук
Остеоартрозом межфаланговых суставов кистей рук называют целый спектр патологических состояний, при которых страдают суставы пальцев. Дистрофический процесс приводит к истончению и растрескиванию хряща, постепенному разрушению соединительной ткани и, на поздних стадиях, к деформации сустава. При этом нагрузка на связки и мышцы рук нарастает — они пребывают в хроническом перенапряжении, которое выражается болью, припуханием, сокращением амплитуды движений, а также быстрой утомляемостью и снижением работоспособности. Амортизационная функция суставной сумки ухудшается, хрящ перестает удерживать то количество влаги, которое необходимо ему для сохранения эластичности. Стремясь предотвратить дальнейшее разрушение суставов, организм запускает производство остеофитов — шиповидных и других костных наростов, которые ограничивают подвижность и травмируют прилегающие ткани. Это приводит к хроническим болям и воспалительным процессам. Пястно-фаланговый сустав при этом вовлечен слабо или не задействован вовсе (если не имеется генерализованных заболеваний суставов или травм запястья). На ранних стадиях процесс считается условно обратимым, но при отсутствии лечения изменения приобретают стойкий характер, и состояние больных можно только облегчить и поддерживать.
Остеоартроз кистей рук без лечения быстро распространяется на все ткани руки — костную, хрящевую и мышечную. В суставах появляется нежелательное, физически ощутимое трение, наблюдается их дестабилизация, а капиллярное питание рук существенно ухудшается. Мелкая моторика неуклонно ухудшается. Для пациентов становится болезненным выполнение простейших бытовых и профессиональных обязанностей, хватательные движения вызывают дискомфорт, изменяется почерк, появляется раздражительность. На ранних стадиях наблюдается появление неровностей и хорошо различимых на рентгенологическом снимке повреждений суставной капсулы. Для последних стадий характерна утрата трудоспособности, полное исчезновение хрящей.
Причины развития патологического процесса в кисти
Специалисты различают несколько типов кистевых артрозов, среди которых чаще всего встречается профессиональный (связанный с повседневной повышенной нагрузкой на суставы и неблагоприятными условиями труда), травматический, аутоимунный (как следствие ревматоидного артрита) и другие. Болезнь может носить вторичный характер и возникать вследствие:
-
сахарного диабета и других метаболических и гормональных нарушений;
-
перенесенных операций, переломов, вывихов, растяжений;
-
проблем с периферийными артериями и прочих заболеваний, которые ухудшают кровоснабжение рук (шейный, грудной остеохондроз и прочие);
-
ряда инфекционных заболеваний (к примеру, серповидная анемия);
-
частых стрессов;
-
сильного или постоянного переохлаждения.
Помимо генетической предрасположенности, которая обычно наблюдается и у родственников пациента, развитию заболевания способствует малоподвижный образ жизни, чрезмерные нагрузки (спортивные и бытовые), избыточный вес. Если больной уже страдает подагрой или артритом, воспалительными заболеваниями кисти, риск появления артроза повышается в таком случае с каждым годом.
Деформирующий остеоартроз кистей рук имеет половые «предпочтения” — ей особенно подвержены женщины, страдающие от сниженного уровня эстрогена вследствие гормонального сбоя или менопаузы.
Возрастные изменения также провоцируют дегенеративный процесс. Истощение хрящевой ткани и ее постепенное усыхание связано со сниженной выработкой коллаген и протеогликана — эти вещества отвечают за построение хрящевых клеток и сохранение в них питательных веществ.
Признаки деформирующего остеоартроза кистей рук
Кистевой остеоартроз начинается незаметно — достоверно выявить его до появления постоянных болей помогает только рентгенологическое исследование. Кратковременную ломоту и легкий дискомфорт в пальцах пациенты обычно списывают на усталость — и потому к врачу обращается лишь каждый 5-й. Ярче всего симптоматика проявляется при смене климата, переохлаждении, стрессе, физической нагрузке или недосыпании. Постепенно временные интервалы между эпизодами сокращаются и боль становится прискорбной нормой жизни для большинства пациентов. Появляется характерный хруст в пальцах, суставы опухают, из-за чего руки кажутся узловатыми. Затем нарастает скованность (особенно, утренняя), ограничение подвижности, наблюдается деформация кисти. Движения становятся тугими, сгибание пальцев напоминает упражнение на кистевом эспандере. Могут образовываться кисты. Ощущение постоянной нагрузки соответствует реальному патологическому процессу — мелкие суставы начинают искривляться, принимая несвойственную им форму, и груз декомпенсации ложится на мышцы.
Как правило, первыми болезни «сдаются” суставы пальцев, расположенные за ногтями (последняя фаланга пальцев), а также суставы больших пальцев рук. На них появляются безболезненные, но заметные утолщения — т.н. узлы Бушара и узлы Гебердена, — которые легко заметить на тыльной стороне кисти. Часто кожа на них краснеет, становится горячей.
Стадии остеоартроза мелких суставов кистей рук
Как правило, лечение остеоартроза мелких суставов кистей рук запаздывает из-за медленного прогрессирования болезни. Симптомы нарастают постепенно, из-за чего у пациенту трудно воспринимать объективно их усиление. Однако специалисты выделяют 3-4 стадии заболевания, которые позволяют скорректировать терапию и с немалой достоверностью делать прогнозы по течению процесса.
Остеоартроз межфаланговых суставов кистей рук 1 степени характеризуется слабой, еле различимой болью, подвижность суставов сохраняется и пациент может не претерпевать никаких ограничений в повседневной активности. Начинается уплотнение тканей вокруг пораженных суставов.
Остеоартроз межфаланговых суставов кистей рук 2 степени предполагает наличие постоянного, но не слишком сильного болевого синдрома. Амплитуда движений в суставе сокращается, появляются хорошо заметные на рентгеновском снимке остеофиты, которые препятствуют полноценному движению. К концу стадии пальцы могут истончаться из-за того, что мышцы, отвечающие за нормальную активность кисти, больше не задействуются и начинают атрофироваться. На фоне этого процесса суставные узлы становятся особенно заметными, начинают различимо хрустеть при сгибании пальцев из-за сужения просвета в суставе.
Остеоартроз межфаланговых суставов кистей рук 3 степени выражается сильной болью и крайней затрудненностью сгибательных движений. Количество остеофитов возрастает, практически полностью ограничивая подвижность сустава. На снимках наблюдается крайне незначительное количество хрящевой ткани. Атрофирование мышц, отвечающих за мелкую моторику пальцев, завершается. Плотность кости возрастает, заметна серьезная деформация и признаки остеосклеротических изменений.
Какой врач лечит остеоартроз кистей рук
При обнаружении симптомов необходимо обратиться к врачу, чтобы установить стадию и, по возможности, причину заболевания. Обратиться можно к терапевту, ортопеду или ревматологу — они могут провести визуальный осмотр или сразу направить к рентгенологу для подтверждения диагноза. На основании собранного анамнеза, специалист назначает индивидуальный план лечения. Он зависит от степени сужения суставной щели, наличия остеофитов и их количества, присутствия деформации или остеосклероза. Также важно исключить другие похожие заболевания — например, ревматоидный артрит, который отличается более продолжительной утренней скованностью и прочим. Определить эти критерии в домашних условиях невозможно, поэтому осмотр у профильного врача, скорее, обязателен, чем желателен. Если остеоартроз кистей рук носит вторичный характер, может потребоваться сдача анализов или лечение первичных заболеваний.
Как лечить остеоартроз кистей рук
Программа лечения кистевого остеоартроза обычно включает консервативные методы, но иногда ситуация требует оперативного вмешательства для устранения деформаций и остеофитов. В тяжелых случаях также назначают внутрисуставные инъекции глюкокортикостероидов (не чаще 3-х курсов в год) — они снимают боль и воспаление, улучшают подвижность, но не препятствуют развитию болезни и не наращивают хрящевую ткань. Главная цель терапии — замедление деструктивных процессов и снятие клинических проявлений, которые ухудшают качество жизни (т.н. симптоматическое лечение).
Лечение остеоартроза кистей рук препаратами проводится в нескольких направлениях:
-
обезболивание (анальгетики);
-
снятие воспаления (НПВП) системными и местными препаратами;
-
регенерация хряща (хондропротекторы, иногда в комплексе с ризедроновой кислотой);
-
восстановление эластичности хряща и восполнение питательных веществ в нем (прием регидрационных, микро-, макроэлементных и витаминных препаратов, в т.ч. с кальцием и витамином Д);
-
по показаниям — медикаментозное протезирование при помощи инъекций гиалуроновой кислоты.
Также больным показан покой. Чтобы перераспределить нагрузку и предотвратить деформацию суставов, рекомендовано ношение ортезов.
Физиотерапевтические процедуры включают фонофорез, электрофорез, магнитную и ударно-волновую терапию, радиоволновое и лазерное воздействие, грязевые обертывания, парафиновые аппликации, массаж (в т.ч. самостоятельный — для снятия спазмов, укрепления мышц и улучшения питания тканей), гимнастику для рук с применением вспомогательных средств. Рекомендуется использование эргономичной клавиатуры, исключение неудобных рабочих инструментов.
Остеоартроз суставов кистей рук: лечение определяет прогноз
Своевременная диагностика способна предотвратить развитие болезни даже в том случае, если она вызвана генетическими и возрастными факторами. Так, например, «не работающий” ген, который отвечает за выработку коллагена типа 2, можно компенсировать приемом хондропротекторов — таких, как Артракам, — которые содержат его в легкоусвояемых формах.
Если заболевание запущено до последней стадии, прогноз неблагоприятный. В отличие от остеохондроза крупных суставов, при поражении межфаланговых сочленений эндопротезирование проводится нечасто. Даже установка импланта обычно не гарантирует 100%-ное восстановление функциональности. Другие операции — артродез (сращение) и реконструирование суставов также отличаются повышенной сложностью.
Наилучший прогноз наблюдается при применении комплексной медикаментозной и физиотерапии при остеоартрозе 1 степени кисти руки и остеоартрозе суставов кистей рук 2 степени. Пожизненный прием безрецептурных хондропротекторов запускает регенеративные процессы в костной и хрящевой ткани — это препятствует дальнейшему разрушению хряща и, при соблюдении остальных врачебных предписаний, даже помогает добиться стойких улучшений.

Остеоартроз кистей является патологическим состоянием, которое характеризуется поражением суставов пальцев. В них происходят дегенеративно-дистрофические процессы, которые сопровождаются разрушением ткани хряща и деформацией сустава рук.
Если не предпринять меры по лечению остеоартроза кистей рук на начальных стадиях, в суставах произойдут необратимые изменения, которые приведут к стойкому нарушению функции.
В процессе развития заболевания пострадает не только костная ткань, а также капсула и мышцы, расположенные поблизости.
В ЦЭЛТ вы можете получить консультацию специалиста-травматолога-ортопеда.
- Первичная консультация — 2 700
- Повторная консультация — 1 800
Этиология
Выявить причину развития остеоартроза межфаланговых суставов рук удаётся далеко не всегда. Такую патологию называют первичной. Помимо этого, бывает вторичный остеоартроз, который возникает вследствие следующих факторов:
- оперативного вмешательства;
- перенесённой травмы;
- заболевания эндокринной природы;
- нарушения кровоснабжения рук.
Клинические проявления
В большинстве случаев остеоартроз пальцев рук поражает суставы, расположенные между предпоследней и последней фалангами пальцев. Помимо этого, ему подвержены и другие суставы.
Симптоматика заболевания предусматривает появление утолщения на суставах пальцев, которые не отличаются болезненностью и хорошо видны с тыльной стороны кисти. Попытки согнуть/разогнуть эти суставы сопровождаются хрустом. Помимо этого, больной отмечает следующую симптоматику:
- ощущение утренней скованности в пальцах;
- усиление болевых ощущений по мере развития заболевания;
- отечность поражённых суставов, покраснение кожи над ними;
- болезненные кисты между поражённым суставом и ногтём.
По мере развития заболевания оно поражает всё больше суставов и приводит к искривлению пальцев, страдает мелкая моторика — и чем дальше, тем сложнее больному себя обслуживать.
Курс лечения остеоартроза пальцев рук можно пройти в многопрофильной клинике ЦЭЛТ. Перед тем как разработать индивидуальный план лечения, наши специалисты проводят всестороннюю диагностику, которая включает в себя:
- осмотр у врача-ортопеда, сбор анамнеза;
- рентгенография;
- магнитно-резонансная и компьютерная томография;
- УЗИ поражённых суставов;
Наши врачи
 Врач травматолог — ортопед, врач высшей категории Стаж 23 года
Врач травматолог — ортопед, врач высшей категории Стаж 23 года Врач травматолог-ортопед Стаж 27 лет
Врач травматолог-ортопед Стаж 27 лет Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии Стаж 35 лет
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии Стаж 35 лет Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор Стаж 43 года
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор Стаж 43 года Врач травматолог-ортопед Стаж 7 лет
Врач травматолог-ортопед Стаж 7 лет
Лечение
Лечение данного заболевания проводится в нашей клинике консервативными и оперативными способами, но к последним прибегают только в самых крайних случаях:
- когда заболевание находится на запущенных стадиях;
- когда консервативное лечение не даёт желаемых результатов.
Наши специалисты направляют все свои усилия на то, чтобы облегчить страдания пациента и поэтому прибегают к мерам, позволяющим:
- свести к минимуму воспалительные процессы;
- устранить болевые ощущения;
- замедлить деформационные процессы;
- предотвратить инвалидизацию;
- улучшить качество жизни.
Консервативное лечение предусматривает:
- приём медикаментов;
- физиотерапевтическое лечение;
- лечебную физкультура;
К сожалению, полностью вылечить данное заболевание невозможно — однако, специалисты многопрофильной клиники ЦЭЛТ располагают всем необходимым для того, чтобы существенно его замедлить и не позволить перейти на запущенные стадии.
Запишитесь на прием через заявку или по телефону +7 (495) 788-33-88 +7 (495) 788 33 88 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Остеоартроз (ОА) — распространенное заболевание суставов, причем прослеживается тенденция к росту числа случаев ОА: за последнее десятилетие первичная заболеваемость в РФ выросла на 20 %, а общая распространенность — на 48 % . При этом ОА коленного сустава входит в число основных причин потери нетрудоспособности как у мужчин, так и у женщин .
Понятие и классификация остеоартроза
При остеоартрозе преимущественно поражаются несущие вес суставы: коленные, бедренные, плечевые и суставы пояснично-крестцового отдела. Сравнительное исследование 2011 года показало, что местный анальгетик капсаицин в качестве обезболивающего препарата при ОА на 50 % эффективнее, чем плацебо. Ингибитор обратного нейронального захвата серотонина и норадреналина, антидепрессант III поколения дулоксетин эффективнее плацебо купирует боль при ОА.
ОА представляет собой гетерогенную группу состояний различной этиологии и схожими биологическими, морфологическими и клиническими проявлениями. При ОА преимущественно поражаются несущие вес суставы: коленные, бедренные, плечевые и суставы пояснично-крестцового отдела. Могут пострадать дистальные и проксимальные межфаланговые суставы, пястно-запястные суставы, однако подобная локализация встречается гораздо реже. В развитии заболевания важную роль играют ежедневные нагрузки, которые большей частью даются на несущие суставы.
Первичным, или идиопатическим, считается остеоартроз, причина которого остается неустановленной. Он может быть локальным (поражены один или два сустава) и генерализованным (поражены три и более суставов). Локальный ОА чаще всего ассоциируется с поражением коленных суставов (гонартроз) и тазобедренных суставов (коксартроз). При вторичном ОА существует очевидная причина болезни: травма, метаболические нарушения, другие ревматологические заболевания в анамнезе и так далее.
Факторы риска остеоартроза
Причины возникновения остеоартроза суставов могут быть следующие:
- возраст
- ожирение
- травма
- наследственность (фамильная история ОА)
- низкий уровень эстрогенов у женщин
- мышечная слабость
- особенности труда (например, регулярные тяжелые физические нагрузки)
- инфекция
- акромегалия
- воспалительный артроз в анамнезе (например, ревматоидный артрит)
- наследственные метаболические нарушения (например, алкаптонурия, гемохроматоз, болезнь Вильсона)
- гемоглобинопатии (к примеру, серповидноклеточная анемия, талассемия)
- невропатические расстройства, ведущие к развитию сустава Шарко (сирингомиелия, спинная сухотка, сахарный диабет)
- морфологические факторы риска (например, врожденный вывих бедра)
- поражение костной ткани (болезнь Педжета, асептический некроз и другие)
- хирургические вмешательства на суставах в анамнезе (к примеру, менискэктомия)
Патофизиология ОА
Васкуляризация хряща — особенность развития остеоартроза. Кровеносные сосуды прорастают хрящевое продолжение суставной поверхности, и с субхондральной зоны начинается окостенение суставной капсулы
Первичный и вторичный ОА имеют общую патологическую основу. Раньше предполагалось, что ОА — это дегенеративное расстройство, возникающее вследствие биохимического распада гиалинового хряща в синовиальных суставах. Однако сегодня принята несколько иная точка зрения, которая предполагает, что страдает не только суставной хрящ, но и весь сустав, в том числе субхондральная кость, синовиальная оболочка и близлежащие ткани.
Несмотря на дегенеративную природу ОА, появляется все больше свидетельств того, что после синтеза хондроцитами и выброса в суставную полость цитокинов развивается воспалительный процесс. Провоспалительные медиаторы (цитокины интерлейкин-1 и фактор некроза опухоли) не участвуют в деградации матрицы , а активируют хондроциты поверхностного слоя хряща, что увеличивает синтез матричных металлопротеиназ и, следовательно, дегенерацию суставного хряща.
В начальной стадии ОА из‑за повышения синтеза протеогликанов — основного компонента матрикса — происходит отек хряща. Этот этап может продолжаться несколько лет или даже десятилетий, и его основное проявление — это гипертрофия суставного хряща.
Далее, по мере прогрессирования ОА, уровень протеогликанов снижается до крайне низких значений, и изменяется их качественный состав. Поврежденный хрящ подвергается перегрузкам, вследствие чего повышается синтез металлопротеиназ (коллагеназы, стромелизина и других). Они способствуют дальнейшему разрушению протеогликанов и всей коллагеновой сети, что и предопределяет прогрессирующую дегенерацию хряща. В результате хрящ смягчается и теряет эластичность и повреждается все сильнее. Микроскопически на гладкой поверхности суставного хряща на этой стадии заболевания заметны шелушение и вертикальные расселины.
Для ОА характерны васкуляризация хряща и изменения в субхондральной кости. В ней формируется активно минерализующийся остеоид, а затем образуются субхондральные кисты и микропереломы. Это приводит к развитию субхондрального склероза.
Дифференциальная диагностика
Начальная цель, стоящая перед врачом, — дифференциация ОА от артритов, в том числе ревматоидного. Дифференциальная диагностика основывается на данных физического обследования и истории болезни. Картину дополняет рентгенологическое обследование и лабораторные показатели.
Симптомы остеоартроза
Типичные симптомы, требующие лечения:
- боль в суставах (первый признак заболевания, может появляться на ранних стадиях);
- снижение амплитуды движения, крепитация — хруст в суставах (часто присутствует);
- чувство скованности во время или после отдыха. После сна характерна скованность суставов — обычно менее 30 минут.
Симптомы при остеоартрозе кистей:
- чаще всего поражаются дистальные межфаланговые суставы;
- могут поражаться проксимальные межфаланговые суставы и суставы у основания большого пальца;
- узлы Гебердена (пальпируемые остеофиты в дистальных межфаланговых суставах) более характерны для женщин, чем для мужчин;
- воспалительные изменения, как правило, отсутствуют или остаются незамеченными (маловыраженными).
Ревматоидный артрит (РА) преимущественно поражает запястья, а также метакарпофаланговые и проксимальные межфаланговые суставы. Поражение дистальных межфаланговых или суставов пояснично-крестцового отдела для него нехарактерно. Кроме того, РА связан с длительной (более 1 часа) утренней скованностью, припухлостью и повышением температуры суставов.
Также ОА следует дифференцировать от:
- аваскулярный некроз костной ткани
- фибромиалгия
- подагра и псевдоподагра
- анкилозирующий спондилоартрит
- нейропатическая артропатия (сустав Шарко)
- болезнь Лайма
- пателлофеморальный синдром
- псориатический артрит
Диагностика остеоартроза основана на данных клинического и рентгенологического обследования. В клинических исследованиях изучались возможности определения количества аутоантител и маркеров синовиальной жидкости как индикаторов ОА . Ни один из этих показателей не доказал своей надежности для диагностики и контроля ОА.
Как правило, показатели острой фазы воспаления при ОА находятся в пределах нормы. В случае эрозивного артрита возможно повышение СОЭ. В синовиальной жидкости определяются лейкоциты в количестве ниже 2000 в мкл, с преобладанием мононуклеаров.
Метод выбора в диагностике ОА — рентгенографическое исследование . Некоторые особенности суставного хряща и мягких тканей, которые не отображаются на рентгенограмме, можно визуализировать с помощью МРТ. Однако у большинства пациентов с ОА в проведении МРТ нет необходимости.
УЗИ не играет роли в повседневной клинической оценке пациента с ОА. Оно может применяться в качестве инструмента для мониторинга дегенерации хряща, а также для проведения внутрисуставных инъекций.
Артроцентез может помочь исключить воспалительный артрит, инфекции или кристаллическую артропатию, ассоциированную с отложением микрокристаллов различного состава.
От результатов диагностики зависит какие методы будут применяться для лечения остеоартроза.
Терапия
Лечение остеоартроза направлено на купирование болевого синдрома и улучшение функционального состояния сустава. В оптимальном варианте пациенты должны получать комбинацию нефармакологических методик и фармакотерапии .
Катализируют воспалительную реакцию в суставе циклооксигеназа (ЦОГ) и липоксигеназа (ЛОГ), продуцирующие медиаторы воспаления и боли (простагландины, в том числе простагландин Е2 и лейкотриены). Последние, помимо прямого участия в патогенезе воспаления, снижают порог восприятия боли в пораженном суставе, тем самым усиливая болевые ощущения
Немедикаментозные способы контроля ОА:
- нормализация веса
- лечебная гимнастика
- физиотерапия
- трудотерапия
- разгрузка некоторых суставов (например, колена, бедра)
Фармакотерапия ОА, рекомендации Международного общества по изучению ОА (OARSI), 2014 год
Применяют следующие препараты для лечения остеоартроза:
Парацетамол
Медиаторы воспаления способны стимулировать ангиогенез. Так, гипоксия, которая часто возникает при воспалительном процессе, стимулирует синтез фактора роста сосудистого эндотелия (VEGF). Рост сосудов могут стимулировать также фибриноген и клетки воспаления: макрофаги, лимфоциты, тучные клетки и фибробласты.
Мета-анализ 2010 года подтвердил эффективность парацетамола в качестве умеренного обезболивающего средства при ОА . Однако исследования показали повышенный риск побочных эффектов, ассоциированных с применением парацетамола, включая желудочно-кишечные (ЖК) проявления и мультиорганные нарушения . В связи с этими данными OARSI рекомендует применять препарат строго в соответствии с дозировкой и длительностью курса.
Капсаицин
Сравнительное двойное слепое рандомизированное исследование 2011 года с участием 100 пациентов с ОА коленного сустава показало, что местный анальгетик капсаицин в качестве обезболивающего препарата при остеоартрозе на 50 % эффективнее, чем плацебо .
Кортикостероиды (интраартикулярные инъекции)
Последние исследования демонстрируют клинически значимый краткосрочный анальгетический эффект . Есть еще несколько рекомендуемых препаратов для лечения остеоартроза.
Хондроитин
Четыре исследования, изучающие применение хондроитина при ОА, показали неоднозначные результаты. В одних испытаниях было выявлено некоторое обезболивающее действие, а в других эффект хондроитина не отличался от эффективности плацебо . Кроме того, специалисты Международного общества по изучению ОА — OARSI отмечают высокую степень неоднородности исследований и низкое их качество, в связи с чем окончательная оценка эффективности хондроитина крайне затруднена. Таким образом, в качестве симптоматического средства эффект хондроитина признан сомнительным, а в качестве препарата для лечения ОА не рекомендуется.
Диацереин
Мета-анализ 2010 года, изучающий данные шести исследований с участием 1533 пациентов, выявил относительно умеренный, но статистически значимый обезболивающий эффект ненаркотического анальгетика диацереина по сравнению с плацебо . В мета-анализе также отмечено значительное увеличение риска диареи среди добровольцев, принимающих диацереин. Однако диацереин признан более безопасным, чем НПВП.
Дулоксетин
Исследования доказали, что ингибитор обратного нейронального захвата серотонина и норадреналина, антидепрессант III поколения дулоксетин эффективнее плацебо купирует боль при ОА . Однако 16,3 % пациентов, получающих дулоксетин, испытывают побочные эффекты (по сравнению с 5,6 % в группе плацебо). К ним относятся тошнота, сухость во рту, сонливость, усталость, снижение аппетита, гипергидроз. В связи с этим необходимость в применении дулоксетина для лечения ОА у лиц с сопутствующими заболеваниями (сахарный диабет, артериальная гипертензия и другие сердечно-сосудистые заболевания, почечная недостаточность, ЖК-кровотечения, депрессия, ограничение физической активности, в том числе и вследствие ожирения) признана сомнительной*.
Глюкозамин
Мета-анализ трех рандомизированных контролируемых исследований обнаружил позитивный эффект применения порошка шиповника (5 г/день) в качестве обезболивающего средства при ОА по сравнению с плацебо, однако эти данные нуждаются в дальнейшем изучении.
Два крупных исследования, оценивавших эффективность глюкозамина в лечении ОА дали противоречивые результаты . Одно исследование показало статистически значимый анальгетический эффект, а другое засвидетельствовали отсутствие такового. Последний мета-анализ, в который вошло масштабное исследование, не доказал эффективности глюкозамина вовсе. На основании этих данных специалисты OARSI пришли к выводу о сомнительной эффективности глюкозамина в качестве симптоматического средства при ОА. В качестве средства для лечения ОА не рекомендуется .
Гиалуроновая кислота (интраартикулярные инъекции)
Результаты клинических исследований (КИ), изучающих эффективность интраартикулярного введения гиалуроновой кислоты (ГК), оказались спорными . Противоречивые данные мета-анализов и отдельных исследований ставят под сомнение целесообразность применения препаратов гиалуроновой кислоты при ОА коленного и тазобедренного суставов. При ОА нескольких суставов ГК не рекомендуется.
Пероральные НПВП
Прием данных препаратов входит в рекомендации по лечению остеоартроза пациентам без сопутствующих заболеваний. При сопутствующих заболеваниях ЖКТ необходимо наряду с НПВП назначать ингибиторы протонной помпы. Пациентам из группы высокого риска (ЖК-кровотечение, инфаркт миокарда, хроническая почечная недостаточность в анамнезе) пероральные НПВП категорически не рекомендуются.
Ризедроновая кислота
Обзор литературы, проведенный японскими учеными в 2010 году, свидетельствует, что высокие дозы ризедроновой кислоты не уменьшают выраженность симптомов ОА, однако могут способствовать ослаблению прогрессирования ОА, сохраняя структурную целостность субхондральной кости . Лабораторно этот эффект проявляется снижением уровня маркера деградации хряща CTX–II. Таким образом, эффективность резидроновой кислоты требует дальнейшего изучения.
Опиоиды
Исследования показали умеренную эффективность кодеина и морфина при ОА коленного и бедренного сустава. Мета-анализ 2006 года, проведенный Кокрановским сообществом по результатам плацебоконтролируемых исследований с участием 1019 пациентов, выявил статистически значимые преимущества трамадола по сравнению с плацебо .
Список источников

Наш эксперт
Марина Поздеева
Город: Днепропетровск
Провизор первой категории и заведующая аптекой. Автор многочисленных работ по фармакологии и фармакотерапии
Неутешительные статистические отчеты свидетельствуют, что почти у 80–90 % людей в возрасте старше 65 лет есть рентгенологические признаки остеоартроза . Это заболевание нередко долгие годы протекает скрыто, а затем обрушивается на человека с безудержной силой. Каковы способы его медикаментозного контроля и может ли помочь фармацевт покупателю, страдающему остеоартрозом суставов?
Сложности определения
Понятие «остеоартроз» не так просто, как кажется. Под ним понимают не одну патологию, а целую группу дегенеративных заболеваний суставов, имеющих схожие проявления. «Точкой приложения» остеоартроза служат, как правило, крупные суставы, на которые приходится основная нагрузка: коленные, бедренные, плечевые, суставы пояснично-крестцового отдела. Иногда в патологический процесс вовлекаются и более мелкие суставы кистей рук. Искореженные пальцы пожилых людей, бросающиеся в глаза при одном лишь беглом взгляде, — яркий признак прогрессирующего остеоартроза.
При локальном течении заболевания поражаются один-два, а при генерализованном — сразу три или более суставов. В первом случае чаще всего развивается остеоартроз коленных суставов — гонартроз. Именно он входит в число основных причин инвалидизации в России . Кстати, женщины страдают гонартрозом чаще мужчин: гендерное соотношение составляет 1,7:1 в «женскую пользу» . И вообще, слабому полу с остеоартрозом «повезло» гораздо больше, чем сильному. Женщины лидируют среди больных старше 55 лет, а тяжелое течение заболевания — эрозивный остеоартроз — встречается у них в 12 раз чаще, чем у мужчин .
Факторы риска
Специалисты различают первичный, или идиопатический, остеоартроз, причина которого остается неустановленной, и вторичный, развивающийся в силу известных факторов риска.
Один из основных факторов — возраст. Известно, что распространенность остеоартроза критически возрастает среди лиц старше 50 лет. Врачи связывают эту тенденцию с неизбежными возрастными изменениями в синтезе основных стройматериалов костной, хрящевой и соединительной ткани коллагена и протеогликанов, приводящими к снижению предела прочности суставного хряща и уменьшению содержания в нем питательных веществ. Более склонны к развитию остеоартроза и тучные люди, страдающие повышенным весом или ожирением, — чем выше масса тела, тем большая нагрузка приходится на несущие суставы.
К факторам риска относятся также травмы, в том числе и в далеком прошлом, мышечная слабость, инфекционные заболевания, некоторые заболевания крови (например, серповидноклеточная анемия), сахарный диабет, генетические нарушения метаболизма, воспалительные артрозы. Повышается вероятность развития заболевания остеоартроз у женщин с низким уровнем эстрогенов, чем отчасти и объясняется «половая несправедливость» в пожилом возрасте. Вносят свой негативный вклад в здоровье суставов и условия труда. Регулярные тяжелые физические нагрузки тоже не проходят даром, оставляя «разрушительный» след на хрящах и крупных суставах.
Патогенез: как это происходит?
Первый явный признак заболевания — боль. Как правило, она сопровождается снижением амплитуды движений и появлением хруста в суставах. Во время или после отдыха, в том числе и ночного, у больных появляется скованность суставов, которая проходит через полчаса после восстановления активности.
Долгое время остеоартроз суставов считался исключительно дегенеративным расстройством, характеризующимся биохимическим распадом хряща. Однако сегодня уже не вызывает сомнений, что в патологический процесс вовлекается и костная, и соединительная ткани, причем немаловажную роль в нем играет воспаление.
Заболевание начинается с повышения синтеза основного компонента соединительной ткани — протеогликанов, приводящего к отеку хряща. Эта стадия может продолжаться на протяжении многих лет, причем нередко без каких‑либо клинических проявлений. Иногда больной с удивлением замечает лишь некоторую припухлость сустава, но зачастую не придает ей значения. А между тем остеоартроз набирает обороты: постепенно изменяется качественный состав протеогликанов и самого хряща, развиваются необратимые биохимические изменения, способствующие дальнейшей регенерации и хрящевой, и костной ткани.
В ходе развития заболевания увеличивается выброс в ткани и провоспалительных медиаторов, запускающих воспалительную реакцию. Кроме того, вследствие хронического воспаления происходит так называемый ангиогенез — процесс создания дополнительной сети кровеносных сосудов, который дополнительно активирует воспаление. В конечном счете на поверхности хряща образуются вертикальные расселины и трещины, он теряет эластичность и функциональность. В тяжелых случаях функция хряща полностью нарушается, что сопровождается нарушением подвижности сустава. Наиболее неблагоприятен прогноз течения остеоартроза у пожилых людей с высоким индексом массы тела, особенно если в патологический процесс вовлечены сразу несколько суставов.
Клинические проявления остеоартроза
Начальным проявлением остеоартроза служит боль. Как правило, она сопровождается снижением амплитуды движений и появлением хруста в суставах. Во время или после отдыха, в том числе и ночного, у больных появляется скованность суставов, которая проходит самостоятельно через полчаса после восстановления активности. Утренняя скованность характерна и еще для одного заболевания, ревматоидного артрита, но она длится дольше, чем при остеоартрозе — час и даже более.
Остеоартроз пальцев рук чаще развивается у женщин, уродуя фаланги пальцев. На них появляются узлы Гебердена — патологические наросты, при этом в большинстве случаев воспалительные изменения, которые сопровождаются выраженной болью, остаются маловыраженными или вовсе незамеченными.
Диагностика остеоартроза не вызывает затруднений — самая обычная рентгенограмма, как правило, прекрасно визуализирует разрушительные процессы в суставах и хрящах. И тогда дело за лечением.
Как лечить остеоартроз? Основные задачи терапии
Лечение остеоартроза — комплексный процесс. Наряду с фармакотерапией в него должны входить и немедикаментозные способы контроля. Не стоит приуменьшать важность лечебной гимнастики, физиотерапии и даже трудотерапии. Немалую роль играет и уменьшение нагрузки на несущие суставы. При остеоартрозе терапия должна включать в себя весь перечень мер.
Сказать, что заболевание легко поддается коррекции, нельзя. Даже наоборот: лечение остеоартроза суставов — длительный, непростой и комплексный процесс. Наряду с фармакотерапией в него должны входить и немедикаментозные способы контроля. Больные, страдающие повышенной массой тела, должны приложить максимум усилий для ее нормализации. Не стоит приуменьшать важность лечебной гимнастики, физиотерапии и даже трудотерапии. Немалую роль играет и уменьшение нагрузки на несущие суставы, к примеру, коленные и бедренные.
Фармакотерапевтический контроль над течением остеоартроза основан на применении нескольких групп лекарственных препаратов.
Анилиды
Единственный современный представитель этой группы, парацетамол, как ни странно, входит в перечень препаратов, которые применяют для уменьшения выраженности болевого синдрома при остеоартрозе. Доказано, что парацетамол оказывает умеренное анальгетическое действие и может использоваться в соответствии с рекомендуемой дозировкой и длительностью курса.
Нестероидные противовоспалительные препараты — НПВП
При остеоартрозе применяют наружные формы (мази, гели, пластыри, суппозитории), пероральные (таблетки, капсулы), а также парентеральные. НПВП ингибируют фермент циклооксигеназу (ЦОГ), подавляя выработку медиаторов воспаления, которые ответственны и за болевой синдром, и за развитие воспалительного процесса. Следует помнить, что прием пероральных и инъекционных неселективных НПВП — кетопрофена, ибупрофена, мелоксикама, диклофенака, напроксена и некоторых других — может привести к развитию НПВП-ассоциированных гастропатий. Во избежание подобных побочных эффектов больным, страдающим желудочно-кишечными заболеваниями, НПВП назначают «под прикрытием» ингибиторов протонного насоса (например, омепразола). Кроме того, в целях безопасности, приоритет имеют местные средства: если они эффективно купируют боль и воспаление, к внутренним лекарственным формам стараются не прибегать.
Наряду с неселективными НПВП при остеоартрозе могут использоваться и селективные средства, ингибирующие только целевую ЦОГ-2, — коксибы (целекоксиб).
Местные анальгетики
Особое место в местной терапии остеоартроза занимают препараты, содержащие капсаицин. Это синтетический аналог природного соединения, которое обнаружено в горьком перце. Исследования доказали, что капсаицин неплохо справляется с болевым синдромом при остеоартрозе. Поэтому авторитетные международные организации, занимающиеся проблемами дегенеративных заболеваний суставов, включили капсаицин в список средств, рекомендованных для лечения остеоартроза.
В отечественных аптеках капсаицин продается в форме пластыря, который накладывают на самые болезненные участки кожи.
Другие препараты
В качестве ненаркотических анальгетических средств для уменьшения выраженности боли применяют диацереин. Он также доказал умеренный обезболивающий эффект. Кроме того, диацереин признан более безопасным средством, чем НПВП. Отметим, что один из самых неприятных побочных эффектов при его применении — диарея.
При тяжелом болевом синдроме врачи могут прибегать к назначению наркотических анальгетиков, в частности, трамадола. В случае выраженного прогрессирования заболевания назначают и внутрисуставные инъекции глюкокортикостероидов.
Корректоры метаболизма костной ткани в лечении остеоартроза
Отдельных слов заслуживает группа препаратов, корректирующих метаболизм костной ткани. К ним относятся хондропротекторы глюкозамин, хондроитина сульфат, а также ризедроновая кислота. Последняя чаще применяется при остеопорозе — она ингибирует резорбцию костей. Популярностью среди клиентов аптек пользуются и комбинированные препараты, содержащие комплекс хондроитина сульфата и глюкозамина. Иногда в качестве дополнительного обезболивающего и противовоспалительного компонента к ним присоединяется ибупрофен.
Хондропротекторы стимулируют регенерацию костной ткани, оказывают противовоспалительное и обезболивающее действие. Таблетированные и наружные формы (например, хондроитина сульфат в капсулах, таблетках или мази, а также комплексные средства) относятся к безрецептурным препаратам. А значит, когда за рекомендацией в аптеку приходит клиент, страдающий остеоартрозом, провизор вправе расширить консультацию и посоветовать не только наружные или внутренние НПВП из ОТС-группы, но и хондропротекторы, защищающие хрящ от дальнейшего повреждения.
Лечение артроза кистей рук
Артроз кистей рук — это хроническая прогрессирующая деструкция хрящевой ткани межфаланговых суставов кисти. Она проявляется отечностью, деформацией пальцев рук, нарушением их подвижности и мелкой моторики. Появляются боли — сначала периодические ноющие, потом постоянные, а в запущенных случаях наступает потеря способности работать руками и инвалидизация.
Причины
Артроз кистей рук часто формируется после ревматоидного артрита — аутоиммунного заболевания, при котором из -за сбоя в работе иммунной системы повреждаются ткани сустава. Стоит добавить, что аутоиммунным заболеваниям больше подвержен женский организм, поэтому и артроз межфаланговых суставов чаще выявляют у женщин, обычно после 60 лет.
Также от артроза кистей рук страдают люди, чья профессиональная деятельность связана с регулярными однотипными движениями пальцев. Например, программисты, пианисты, стоматологи, ювелиры.
Из-за постоянного избыточного напряжения ухудшается микроциркуляция крови, хрящ теряет эластичность и покрывается микротрещинами. Постепенно хрящевая ткань все больше разрушается, а костная начинает разрастаться. В результате сустав деформируется, становится тугоподвижным.
Диагностируется артроз с помощью рентгенографии, где хорошо заметны изменения суставов и костной ткани. В лечении акцент ставится на снятие болевого синдрома, и самая частая рекомендация — это обезболивающие таблетки, блокады, противовоспалительные мази, физиотерапия. И, хотя, боль уходит, но заболевание в это время может прогрессировать, пока не дойдёт до 4 стадии — полной потери подвижности, деформации, утраты трудоспособности.
Именно поэтому важно не только снимать боль, но и работать с причиной артроза: устранять напряжение, спазм мышц кистей рук, восстанавливать кровоток и питание тканей.
Кинезитерапия по Бубновскому — это уникальная методика лечения хронического болевого синдрома и профилактика прогрессирования артроза.
После полного осмотра, обследования пациента и миофасциальных тестов врач-кинезитерапевт составляет четкий алгоритм двигательных упражнений, необходимых для восстановления микроциркуляции в тканях и нормализации обменных процессов.
В Центре для этого используются специальные тренажёры. В отличие от обычных эспандеров, они позволяют выполнять полноамплитудное сжимание и разжимание пальцев. Это обеспечивает безопасное укрепление мышц, связок, декомпрессию суставов, растяжение кисти.
Узколокальные упражнения с кистью руки дополняются занятиями на многофункциональном тренажере Бубновского, тренажерах реабилитационного ряда.
В результате нормализуется кровоток в руке в частности и в организме в целом, улучшается движение в межфаланговых суставах и останавливается развитие артроза.