Инсульт реанимация
Содержание
Этапы лечения
Медикаментозное лечение в больнице
Терапия условно делится на 3 этапа:
- терапия в отделении интенсивной терапии;
- стационарное лечение;
- амбулаторное лечение.
Лежат в реанимации до 3 недель. Лечение в стационаре длится более 3 месяцев. Амбулаторное восстановление может проходить в течение 4 месяцев. Временные показатели зависят от серьезности заболевания. Если восстановление происходит медленно, то сроки увеличиваются. Но уменьшать период лечения нельзя, иначе пораженные области не восстановятся или приступ вызовет более серьезные нарушения.
Сколько времени лежат в отделении реанимации
Пугающее и настораживающее обывателя слово «реанимация» переводится как «оживление». Здесь происходит настоящая борьба за жизнь человека.
В этом отделении сутки не делятся на день и ночь: медицинские работники занимаются больными каждую минуту. Реанимация – закрытая зона больницы.
Это вынужденная мера, которая необходима, чтобы никто и ничто не отвлекало врачей от спасения человеческой жизни. Ведь кто-то из пациентов так и не сможет выйти из холодных реанимационных стен.
Родственники таких больных волнуются, ведь они не знают, сколько времени лежат в реанимации. Как проводится реанимационное лечение, с какими факторами связано длительность пребывания больного в «спасательном» отделении, узнаете из нашей статьи.
Специфика реанимационного состояния
Реанимация – отделение больницы, где проводят экстренные действия, устраняющие нарушения жизненно важных функций организма. Сколько дней проведет пациент между жизнью и смертью, ответить не сможет никто. Сроки восстановления всегда индивидуальны и зависят от вида травмирования, состояния больного и наличия сопутствующих осложнений, появившихся после травмы.
Например, после операции был восстановлен ток крови и самостоятельное дыхание. Однако на этом этапе диагностируется осложнение: отек мозга или инфекционное поражение. Поэтому контроль над состоянием больного в отделении интенсивной терапии будет продолжаться до тех пор, пока не будут устранены все осложнения. После этого пациента переведут в обычную палату.
Важно понимать, что родственники, знакомые и друзья не могут навещать больного в реанимационном отделении. Это правило распространяется на всех посетителей за редким исключением. Расскажем почему.
Все посетители приносят на своей одежде, теле и руках множество бактерий и вирусов. Для здорового человека они абсолютно безопасны. А вот для больных в тяжелом состоянии они станут причиной сложнейшей инфекции. Более того, сами пациенты могут заразить посетителей.
В общем реанимационном зале находится несколько больных. Их местоположение не зависит от полового признака: пациенты раздеты и подключены к многочисленной аппаратуре.
Не все смогут спокойно отреагировать на такой внешний вид близких им людей. Поэтому людям, переживающим за состояние родных, нужно дождаться, когда больных переведут в терапию.
Там уже можно будет нормально общаться, регулярно посещая друзей и родственников.
Рассмотрим особенности реанимационного лечения у пациентов, у которых критическое состояние здоровья связано с самыми распространенными патологиями: инсультом и инфарктом.
Инсульт
Инсульт – опасное изменение в кровяном обращении мозга. Он не щадит ни женщин, ни мужчин в любом возрасте.
При этом 80 % случаев развития инсульта характеризуется патологией ишемического характера и только 20% – геморрагической разновидностью.
Предугадать, когда произойдет само кровоизлияние в мозг, невозможно: течение патологии уникально для каждого больного. Поэтому в реанимации после инсульта каждый пациент находится разное время.
Виктория Райдос: Люди хотят долгой и здоровой жизни больше, чем денег. И я этому очень рада. Поэтому пришла пора познакомить вас с талисманом, который действительно сможет защитить вас от различных недугов и позволит прожить долгую жизнь. Подробнее
Сколько инсульт «заставит» человека находится в больнице, зависит от нескольких факторов:
- Локализация и размер поражения мозговых тканей;
- Тяжесть симптоматики;
- Наличие или отсутствие коматозного состояния;
- Функционирование систем и органов: дыхания, сердцебиения, глотания и других;
- Возможность рецидива;
- Наличие сопутствующих заболеваний.
Как видим, находиться в реанимационном отделении больной будет столько, сколько того требует его состояние. Находящихся в отделении больных ежедневно тщательно обследуют, вынося вердикт об их дальнейшем нахождении в больнице.
Следует отметить, что при патологических изменениях мозга находиться в реанимации пациенту положено 3 недели. Это время нужно для врача, чтобы он смог отследить возможные рецидивы и предотвратить их.
Общая стандартизация лечения инсульта предусматривает месяц. Такой срок утвержден Министерством здравоохранения для полного восстановления больного. Однако в индивидуальном порядке срок терапии продлевается, если будет установлено, что больной нуждается в дальнейшем лечении и реабилитации.
Терапия инсульта включает в себя 3 этапа.
Первый терапевтический курс состоит из базовых лечебных мероприятий:
- Наладить функционирование органов дыхательной системы;
- Откорректировать гемодинамику;
- Устранять повышенные показатели температуры тела и психомоторные нарушения;
- Бороться с отеком мозга;
- Осуществлять правильное питание и уход за пациентом.
После восстановления первичных функций организма следует дифференцированное лечение. Оно зависит от вида инсульта и состояния пациента.
Геморрагический инсульт:
- Устранить отек мозга;
- Откорректировать показатели внутричерепного и артериального давления;
- Оценить необходимость оперативного вмешательства.
Ишемический инсульт:
- Восстановить хорошее кровообращение в тканях мозга;
- Улучшить метаболизм;
- Устранить проявления гипоксии.
Чем больше пораженный очаг в тканях мозга, тем больше времени понадобится больному на восстановление.
Также родственники должны знать, что происходит с больным, когда он впадает в кому. Это опасное осложнение возникает только в 10 % случаев.
Коматозное состояние возникает из-за мгновенного расслоения сосудов головного мозга. Сколько времени оно продлится, не знает никто.
Поэтому в этой ситуации важно быстро оказать квалифицированную неотложную помощь и обеспечить регулярное наблюдение за состоянием пациента.
Диагностическая и корректирующая терапия при коматозном состоянии состоит в таких действиях:
- С помощью постоянного аппаратного мониторинга отслеживается функционирование жизненно важных органов и систем человека;
- Используются мероприятия, направленные против пролежней;
- Питание пациента обеспечивается с помощью зонда;
- Пища перетирается и подогревается.
После того, как больной придет в себя, терапию направляют на борьбу с последствиями приступа: восстановление речи и двигательной активности.
Поводом для перевода в общую палату являются такие улучшения в самочувствии пациента:
- Стабильные показатели пульса и артериального давления за час диагностики;
- Наличие самостоятельной возможности дышать;
- Полное осознание обращенной к нему речи, появившаяся возможность контактировать с лечащим врачом;
- Полное исключение рецидива.
Лечение проводят в неврологическом отделении. Терапия состоит из приема медикаментозных средств и восстановительных упражнений, направленных на развитие двигательной активности.
Инфаркт
Самое опасное последствие заболеваний сердца – инфаркт миокарда. Тяжелая патология требует постоянного наблюдения медиков, сроки которого зависят от тяжести и критичности состояния.
Как правило, инфаркт и все другие сердечные недуги требуют реабилитационных мер в течение 3 суток с начала приступа. Затем в общей палате начинается восстановительная терапия.
Лечение проблем, связанных с сердцем, проходит 2 этапа.
Острый приступ инфаркта требует реанимационных действий. Они направлены на обеспечение миокарда кислородом, чтобы сохранить его жизнеспособность. Пациенту прописывают такое лечение:
- Полный покой;
- Анальгетики;
- Снотворное;
- Лекарства, снижающие частоту пульса.
Первый день реанимации – важный для дальнейшего лечения. В эти сутки решается необходимость в использовании таких видов хирургического вмешательства:
- Установка катетера в сердце;
- Расширение или сужение травмированного сосуда;
- Аортокоронарное шунтирование (помогает восстановить кровоток).
Обязательно показано введение препаратов, купирующих образование тромбов.
После восстановления нужного функционирования сердечной мышцы больной переводится в кардиологическое отделение для прохождения дальнейшей терапии. Затем лечащий врач предоставит план реабилитационных действий, с помощью которых сердечная деятельность вновь возобновится в естественном режиме.
Длительность восстановительного периода зависит от таких факторов:
- Своевременности неотложной помощи при приступе;
- Возрастная категория (лица старше 70 лет переносят инфаркт тяжелее);
- Наличие или отсутствие осложнений;
- Вид инфаркта;
- Возможность развития осложнений.
Выписка пациента из больницы производится только в том случае, если состояние больного соответствует таким показателям:
- Полное восстановление сердечного ритма;
- Не выявлено никаких осложнений.
Период восстановления после реабилитационного лечения продолжается и после выписки из больницы. Пациент должен сменить образ жизни, правильно чередуя периоды отдыха и физической активности. Важно полностью пересмотреть вопросы питания, отказаться от вредных привычек. Период реабилитации лучше продолжить в условиях санаторно-курортного лечения.
Сколько держат в реанимационном отделении
Родственников интересует не только прогноз выздоровления больного, но и то, сколько лежат в реанимации после инсульта.
Сколько времени придется находиться в реанимационной палате, определяется состоянием пострадавшего. Для не осложненного ишемического приступа, когда не затронуты жизненно-важные органы, челочек находится в отделении 21 день.
Дольше держат в реанимации в следующих случаях:
- пациент после операции по поводу геморрагического кровоизлияния;
- больной в тяжелом состоянии и находится на ИВЛ;
- пациент не вышел из комы;
- если не становится лучше после проводимой терапии и состояние нестабильно.
Нередко родственники слышат диагнозы и не всегда верно понимают сказанное. Рассмотрим, частые вопросы близких инсультника:
- Состояние крайне тяжелое, находится в реанимации: что это значит? Данный термин означает, что у человека спутано сознание или наступила кома, а жизненные показатели нестабильны.
- Стабильно тяжелое состояние при инсульте: что может значить такая оценка? Здесь нет серьезного повода для беспокойства. Под термином «стабильно тяжелое» подразумевается, что человек самостоятельно дышит и основные параметры жизнедеятельности в пределах нормы. Есть хороший прогноз на восстановление.
Сколько лежат в реанимации при осложненных инсультных приступах, врачи не могут ответить. Как долго будет длиться реанимационный период, зависит от способности организма пострадавшего к восстановлению функций.
Общие правила
Серьезные сердечные патологии с последующим осложнением в виде инфаркта требуют госпитализации и длительного лечения под постоянным наблюдением врачей. Первые трое суток пациент находится в реанимации, потом его переводят в кардиологическое отделение и дают время на восстановление. Курс терапии для людей, перенесших инфаркт, делится на две стадии:
- Острая. Длится до двух недель с момента первого проявления приступа. Подразумевает интенсивную терапию: постельный режим, наблюдение за текущим состоянием с помощью аппаратуры.
- Подострая – от 3 до 4 недель. Пациент находится в больнице, где врачи добиваются улучшения его здоровья и не допускают развитие осложнений.
Никто не может держать больного в клинике насильно. Он в праве самостоятельно покинуть стены больничного учреждения, как только почувствует себя лучше, но тогда медики снимут с себя ответственность за его жизнь. Быстрая выписка чревата серьезными последствиями, например, развитием тромбоэмболии, ХСН, аневризмов. Присмотр квалифицированных специалистов снижает риски.
Пребывание в стационаре – это база для последующего восстановления в домашних условиях: получение консультаций по предстоящему режиму и обеспечение своевременной помощи в случае осложнений.
Можно ли навестить родственника в реанимации и принести ему бульон? Оплатят ли больничный, если лежишь в стационаре с ребенком? Пустят ли родителей к недоношенным детям?
1. Можно ли навещать родных в реанимации?
В клиниках Евросоюза и США родные уже давно свободно посещают членов своих семей, находящихся в реанимационных палатах. В России, Украине это право также закреплено в нормативных актах. В Беларуси пока нет единого подхода и документа. Законом посещения не запрещены. Но среди медиков бытовало и до сих пор бытует мнение, что родственники в реанимации будут только мешать, писать жалобы и заносить дополнительные инфекции.
— Это старый советский подход, от которого нужно уходить, — считает Александр Дзядзько, главный внештатный анестезиолог-реаниматолог Минздрава. — Посещение родственниками пациентов в отделениях реанимации — обязательный компонент ухода и лечения в большинстве стран мира. Во-первых, это положительно влияет на самого пациента: людям в тяжелом состоянии необходимо видеть родные лица и ощущать поддержку семьи. После операции, на фоне боли и дискомфорта, пациент оказывается в непривычной, пугающей обстановке, где круглосуточно горит свет, шумит оборудование, вокруг незнакомые люди в белых халатах и т.д. В этой обстановке у пациента, особенно пожилого, нередко наступает срыв адаптации, он теряет ориентацию во времени, пространстве, что проявляется в виде психоза (делирия). И врачам, помимо основного лечения, нужно еще принимать дополнительные меры по предупреждению неконтролируемого поведения пациента и его последствий.
Во-вторых, посетители в реанимации — это стимул для более качественного оказания помощи, своего рода дополнительный контроль.
В-третьих, родственники — еще один ресурс для помощи медперсоналу в уходе и ранней реабилитации пациентов. Они могут помочь помыть, покормить подопечного, что вполне естественно. Некоторые медики возражают, мол, «родственники начнут писать жалобы, что их заставляют кормить и убирать за больным, хотя это функция медперсонала», и т.д. Этого можно избежать, если объяснить родным, что поднять человека на ноги — наше общее дело, и кто, как не родственники, должны быть заинтересованы в его быстрейшем выздоровлении.
Доводы о том, что посетители принесут какие-то микробы, несостоятельны, это миф. Основная наша проблема — внутрибольничные инфекции, а не внешние. Поэтому считается, что необязательно упаковывать посетителей в халаты, достаточно бахил, чтобы просто не заносилась уличная грязь. Использование одного и того же халата, который по очереди надевают посетители разных пациентов, с точки зрения больничной гигиены, более опасно.
Пускать родных в отделения реанимации нужно еще и для того, чтобы люди видели состояние пациента и его динамику, какую помощь и усилия прикладывают для его спасения. Важно, чтобы родственники понимали: не все в нашей власти, состояние может ухудшаться по объективным причинам, а не потому, что мы недосматриваем пациента или его «залечиваем». Таким образом, открытость реанимаций поможет избежать непонимания, конфликтов и жалоб.
На данный момент в Минздраве подготовлено письмо для стационаров о порядке допуска посетителей к пациентам в отделениях реанимации. Мы считаем, что этот документ должен регламентировать общие правила, а конкретные условия прописываться на местах с учетом специфики отделений, — подытоживает Александр Дзядзько.
2. Чем родные могут помочь в уходе?
Реанимационные палаты в Беларуси в большинстве своем — это не одиночные комнаты, а палаты на 2−6 человек, в которых вместе находятся и женщины, и мужчины. По штатному расписанию в большинстве этих отделений на 6 человек приходится один врач и одна медсестра на 3 пациентов. У медсестер много функций: они выполняют назначения врача (инъекции, прием лекарств), кормят пациентов, транспортируют их на рентген, выполняют все процедуры по медицинскому уходу.
— Обязательно дважды в день мы умываем пациентов и проводим гигиену интимных мест. Медсестры также полностью моют подопечных, поворачивают и передвигают, чтобы не было пролежней, кормят, помогают восстанавливать утраченные навыки на стадии реабилитации. И помощь родных здесь очень пригодилась бы. Это не освободило бы нас от нагрузки, просто пациенту было бы комфортнее, — объясняетЕкатерина Снецкая, старшая медсестра отделения анестезиологии и реанимации № 5 Минского научно-практического центра хирургии, трансплантологии и гематологии. — В целом, когда человек видит вокруг родных, он чувствует себя защищенным и успокаивается.
— Кроме того, пациентам необходимо общение. Медсестрам некогда поговорить с каждым, и мы чужие люди. А когда человек общается с родными, у него активизируются воспоминания, улучшается настроение. Когда родственники, например, подбадривают: «Папа, давай, мы тебя ждем, скоро на рыбалку», — это хорошо мотивирует на скорейшее выздоровление, — добавляет медсестра отделения Надежда Голубкова.
— По нашим наблюдениям, если родные часто навещают пациента в реанимации и помогают, он восстанавливается быстрее, это факт, — говорят медсестры.
3. Нужна ли спецодежда для посещения?
Как правило, посетителей отделений реанимации просят надеть бахилы и одноразовые халаты. Это культура посещения стационара. Сегодня в крупных больницах предусмотрены киоски, где можно их приобрести. В некоторых стационарах халаты выдают для каждого посетителя.
— Но в целом, по современным представлениям, это не нужно, — говорит Александр Дзядзько. — Посетитель может пройти к пациенту в «своей» одежде, если она не загрязнена.

4. Можно ли приносить в реанимацию еду из дома?
— В отделениях реанимации не предусмотрено хранение продуктов в холодильнике, поэтому можно приносить еду только для разового потребления, — рассказывает Ольга Светлицкая, реаниматолог городской клинической больницы скорой медицинской помощи Минска (ГК БСМП). — Перечень продуктов нужно обсуждать с лечащим доктором. Мы обычно просим приносить питьевую негазированную воду, морсы, маленькие 200-граммовые пачки сока, протертый в блендере суп, бульон из свежей курицы. Из молочных продуктов могут быть йогурты с бифидо- и лактобактериями, и лучше из серии детского питания, потому что это качественные, «нежные» продукты, которые легче усваиваются в тяжелых состояниях. В реанимациях большинство пациентов малоподвижны, не могут присесть, им необходимы поильники. Либо можно принести обычные пластиковые трубочки с изогнутым концом.
5. Что необходимо из средств гигиены?
В отделениях реанимации точно пригодятся гигиенические салфетки, памперсы, одноразовые клеенки. Туалеты для пациентов здесь не предусмотрены (за исключением редких отделений после реконструкции). Поэтому пациенты ходят в судно или подгузники. Памперсы в основном нужны для защиты от каловых масс, так как для отвода жидкости людям обычно ставят мочевые катетеры, через которые моча выходит в специальный мешок.
— Врачам важно знать количество мочи (диурез), чтобы контролировать состояние пациента, поэтому мы используем катетеры. Как только человеку становится лучше и он может самостоятельно контролировать функцию мочевого пузыря, мы их вынимаем, — поясняет Ольга Светлицкая.
Также нужен шампунь, расческа, поскольку в реанимации пациентам моют голову. Для мужчин просят бритву (бритвенный станок).
6. Можно ли принести свою одежду?
В реанимационных отделениях пациенты лежат либо без одежды, либо в специально скроенных сорочках с завязками или кнопками на плечах, чтобы в экстренных ситуациях у врачей был свободный доступ ко всем участкам тела, особенно в области груди и шеи.
Все вещи пациента, в том числе нательное белье, сдаются на хранение, и к ним нет доступа до его перевода в плановое отделение или выписки.
Фотография используется в качестве иллюстрации. Фото: Дарья Бурякина, TUT.BY
— В реанимациях, предназначенных для оказания экстренной помощи пациентам в критических состояниях (ожоговая, хирургическая, нейрохирургическая и др.), приносить свое белье не разрешат. Оно и не нужно. Пациенты, как правило, без сознания, на их теле укреплены датчики различной аппаратуры. В реанимациях терапевтической направленности (например, пост интенсивной терапии в инфарктном отделении, где пациенты в сознании) могут быть послабления. Но когда человек выходит на стадию реабилитации, мы во всех отделениях разрешаем приносить ему нижнее белье (майки и трусы), каждый день оно должно быть свежим, — объясняет Ольга Светлицкая.
7. Можно ли в реанимации пользоваться гаджетами?
Этот вопрос не урегулирован, и каждая больница решает его по-своему.
— В нашем отделении мы не разрешаем иметь телефоны под боком. Пациенты бывают разные и лишний предмет в руках может представлять опасность. Кроме того, это может мешать другим пациентам, — поясняет Ольга Светлицкая. — Если возникает необходимость позвонить, врачи никогда не откажут и сделают такой звонок родственникам. Также в отделениях реанимации есть обычный стационарный телефон, по которому родные могут узнавать о состоянии пациента, беседовать с лечащим врачом. Все индивидуально. К примеру, у нас уже около месяца лежит молодой человек с тяжелой пневмонией. Можно понять его эмоциональное состояние от длительного пребывания в отделении, страх от пережитого. Мы разрешили ему планшет с наушниками, чтобы он мог смотреть кино и отвлекаться.
8. Когда могут отказать в посещении?
Заведующий отделением или лечащий врач вправе ограничить посещение пациентов в реанимации, если родственники болеют инфекционными заболеваниями, если они нетрезвы. Также могут ограничить посещение детям до 14 лет.
— Это делается для защиты психики ребенка. Не все дети легко воспримут, например, маму в тяжелом состоянии, с торчащими из тела проводами и трубками, — поясняет Ольга Светлицкая. — Вопрос посещения несовершеннолетними мы решаем индивидуально, в зависимости от клинической ситуации и перспектив пациента.
— Также врач может не пустить посетителя, если сам пациент против. Кого видеть — определяет именно пациент, если он в сознании, адекватен и дееспособен, — дополняет Александр Дзядзько. — За границей часто это оговаривают до операции. Конечно, в случае экстренной ситуации, когда заранее эти условия не оговариваются, решение, кого пропустить к пациенту, а кому отказать, принимают индивидуально.
9. Можно ли родителю лежать в реанимации с ребенком?
— Взрослые, как правило, не могут находиться в детских реанимациях с ребенком круглосуточно, так принято во всем мире, — говорит Оксана Свирская, главный внештатный детский анестезиолог-реаниматолог Минздрава, заведующая отделением анестезиологии и реанимации (с палатами для новорожденных детей) РНПЦ «Мать и дитя». — Родителям разрешается только активно посещать детей. Но в Беларуси есть клиники, где в отделениях реанимации уже созданы условия для совместного пребывания. Например, в городской детской инфекционной клинической больнице (ГДИКБ).
— В нашем отделении дети находятся в изолированных боксах (отдельных комнатах), чтобы не распространять инфекцию. И без помощи взрослого здесь не обойтись, — поясняет Максим Очеретний, заведующий отделением анестезиологии и реанимации № 2 ГДИКБ. — Медсестра не может круглосуточно находиться с ребенком, так как на нее приходится три пациента. Поэтому и было принято решение госпитализировать ребенка вместе с родителем. Так и детям спокойно, и маме. Она рядом, видит, какую помощь оказывают ее ребенку врачи и медсестры, у нее не возникает сомнений и вопросов по лечению. Это очень хорошая практика.
Также родители могут быть с детьми в реанимации для ожоговых пациентов ГК БСМП.
— В нашем отделении мы не просто приветствуем — мы настоятельно просим родителей находиться с детьми круглосуточно. Когда мама рядом с ребенком, он активен, лучше ест, ему меньше нужно седативных лекарственных средств, — говорит заведующая отделением Лариса Золотухина.
10. Можно ли посещать недоношенных детей?
— Если ребенок рождается намного раньше положенного срока, он разлучается с матерью, так как должен находиться в специальных условиях — инкубаторах, подключенный к системе жизнеобеспечения, — поясняетОксана Свирская. — Но мама и папа могут посещать таких деток. У нас это принято очень давно. Почему это важно? Для матери разрыв с ребенком — большой стресс, часто она может испытывать чувство вины за преждевременные роды и слабое здоровье малыша. Поэтому она должна видеть его, ощущать себя состоявшейся матерью. Конечно, вид младенца в различных проводах, на искусственной вентиляции легких может пугать, но мы просим мам не плакать, объясняем, что они должны излучать только положительную энергетику, настраивать своего малыша на выздоровление. Родители должны знать, что происходит с их чадом, понимать динамику его состояния. Как раз во время посещения малыша мы рассказываем им, для чего вся эта аппаратура, отвечаем на любые их вопросы по здоровью ребенка. Родители могут погладить его, поговорить с ним. Многие вяжут для них шапочки, варежки, пинетки. Мы также просим обязательно назвать малыша, чтобы наши врачи и медицинские сестры обращались к нему по имени.
А вот кормить грудью при посещениях невозможно, поскольку наши маленькие пациенты не могут сами сосать, питаются через желудочный зонд, и у нас пока нет технических возможностей для использования сцеженного материнского молока. Но мы советуем мамам сцеживаться и сохранять молоко. Многие замораживают его для будущего кормления.
— В нашей реанимации родители могут навещать детей с 13.00 до 14.00. Если кто-то не может в это время, поскольку много иногородних, все решается индивидуально с лечащим врачом. Когда угроза для жизни ребенка ликвидируется, его вместе с мамой переводят в плановое отделение, где они уже находятся вместе до выписки, — рассказала Оксана Свирская.
11. Оплачивается ли питание и больничный, если взрослый лежит с ребенком?
По закону, родитель ребенка до 3 лет обеспечивается питанием за счет бюджета. Если ребенок старше, родные уже питаются в больнице за свой счет. Как правило, для этого предусмотрены буфеты.
Если ребенок в возрасте до 5 лет, больничный родителю выдадут на весь период стационарного лечения. Если ему от 5 до 14 лет или ребенок-инвалид в возрасте до 18 лет, больничный также могут выдать на весь период, но для этого уже нужно заключение лечащего врача и заведующего отделением, что ребенок нуждается в дополнительном уходе.
12. Плановые отделения: что можно приносить туда?
В отличие от реанимаций, в обычных отделениях больниц родные могут посещать членов своей семьи свободно. Время посещений вывешено в холле больницы, на сайте стационаров. Также в таких отделениях есть холодильники, где можно хранить принесенные из дома продукты. Ассортимент продуктовых передач должен соответствовать разрешенному врачом списку. Разрешается хранить небольшое количество продуктов, при этом пакет нужно подписывать (ФИО, палата, дата получения передачи) и следить за сроком годности продуктов. Если он истек, их выбросят.
13. Могут ли пациенты покидать плановые отделения? Например, съездить домой?
Правила внутреннего распорядка это не разрешают.
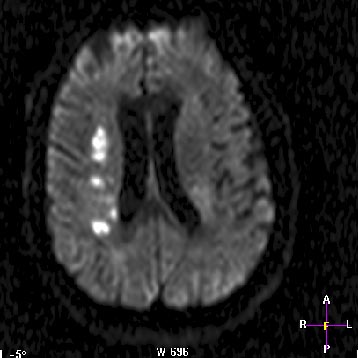
Острые нарушения мозгового кровообращения (ОНМК) являются важнейшей медико-социальной проблемой. Заболеваемость инсультом составляет 2,5–3 случая на 1000 населения в год, смертность — 1 случай на 1000 населения в год. Летальность в остром периоде инсульта достигает 35 %, увеличиваясь на 12–15 % к концу первого года после перенесенного инсульта. В целом ежегодно в мире умирает около 5 млн больных с церебральным инсультом. Постинсультная инвалидизация занимает первое место среди всех причин инвалидизации и составляет 3,2 на 10 000 населения. К труду возвращается 20 % лиц, перенесших инсульт, притом что одна треть заболевающих инсультом — люди трудоспособного возраста. Таким образом, ежегодно инсульт поражает более 110 тысяч человек в Украине.
Несмотря на то, что решающее значение в снижении смертности и инвалидизации вследствие инсульта принадлежит первичной профилактике, существенный эффект в этом отношении дает оптимизация системы помощи больным ОНМК, введение лечебных и диагностических стандартов для этих больных.
Европейское региональное бюро Всемирной организации здравоохранения (ВОЗ) считает, что создание современной системы помощи больным с инсультом позволит снизить летальность в течение первого месяца заболевания до уровня 20 %.
В 2003 году Европейская инициативная группа по изучению инсульта (EUSI) представила схему ведения больных с острым нарушением мозгового кровообращения с оценкой уровня доказанности каждого из предложенных методов и направлений лечения.
Разработка и внедрение единых принципов ведения больных с острым нарушением мозгового кровообращения должны помочь оптимизировать диагностический подход и выбор лечебных мероприятий для обеспечения наилучшего исхода заболевания.
В данной статье мы рассмотрели подход к ведению больного в острейшую стадию ишемического поражения головного мозга в отделении анестезиологии с койками для интенсивной терапии Центральной клинической больницы «Укрзалізниці».
Основные принципы патогенетического лечения ишемических ОНМК включают:
1) восстановление кровотока в зоне ишемии (рециркуляция, реперфузия);
2) поддержание метаболизма мозговой ткани и защиту ее от структурных повреждений (нейропротекция).
Основные методы рециркуляции:
1. Восстановление и поддержание системной гемодинамики.
2. Медикаментозный тромболизис (рекомбинантный тканевый активатор плазминогена, альтеплаза, урокиназа).
3. Гемангиокоррекция — нормализация реологических свойств крови и функциональных возможностей сосудистой стенки (антиагреганты, антикоагулянты, вазоактивные средства, ангиопротекторы).
4. Хирургические методы рециркуляции: наложение экстраинтракраниального микроанастомоза, тромбэктомия, реконструктивные операции на артериях (каротидная эндартерэктомия).
Основные методы нейропротекции:
1. Восстановление и поддержание гомеостаза.
2. Медикаментозная защита мозга.
3. Немедикаментозные методы: гипербарическая оксигенация, церебральная гипотермия.
Противоотечная терапия при ишемических ОНМК:
1. Осмотические диуретики (под контролем осмолярности плазмы).
2. Гипервентиляция.
3. Дополнительное противоотечное действие оказывает применение нейропротекторов, поддержание гомеостаза.
При развитии окклюзионной гидроцефалии при инфаркте мозжечка по показаниям проводится хирургическое лечение (декомпрессия задней черепной ямки, вентрикулярное дренирование).
К сожалению, в настоящий момент нет унифицированной схемы медикаментозной терапии острого инсульта и назначение практически каждого препарата дискутабельно. Мы бы хотели обратить ваше внимание на то, что изначально казалось бесспорным, но чему уделяется незаслуженно мало внимания. Это восстановление кровотока в зоне ишемии.
На практике мы зачастую видим, что лечение ОНМК начинается с гипотензивной терапии (иногда с критическим снижением АД) и диуретиков. В острый период инсульта очень часто наблюдается артериальная гипертензия (рефлекторное обеспечение перфузионного давления в ишемизированной ткани). Снижать его рекомендуется, если систолическое АД превышает 220, а диастолическое — 120 мм рт.ст., чтобы избежать трансформации ишемического инсульта в геморрагический. Оптимальным считается поддержание АД на 10 % выше «рабочего». Снижение давления ниже этих цифр приводит к снижению церебрального перфузионного давления (ЦПД) и, следовательно, к еще большему нарушению кровотока в зоне церебрального инфаркта и пенумбры.
С другой стороны — диуретики. Больные с инсультом в острый период в подавляющем большинстве случаев имеют исходную гиповолемию, а следовательно — увеличение вязкости крови, агрегации эритроцитов, фибриногена и агрегации тромбоцитов. Дальнейшее снижение объема циркулирующей крови (ОЦК) приведет только к усугублению данных нарушений.
Наиболее обоснованным в этой ситуации является создание гипер-, изоволемической гемодилюции в зависимости от состояния больного,что приведет к увеличению ЦПД за счет увеличения ОЦК, сердечного выброса, а кроме того, к снижению вязкости крови. Как результат — улучшение перфузии и доставки кислорода в ишемизированные участки церебрального инфаркта, обеспечение элиминации кислых метаболитов, которые способны вызвать реперфузионный синдром.
Практически любая ишемия сопровождается повреждением эндотелия сосудов и метаболическим стрессом, а следовательно — увеличением проницаемости капилляров. В дальнейшем происходит отек периваскулярных и перилимфатических пространств. Резко увеличивается онкотическое давление в интерстиции и во внесосудистых пространствах, что приводит к увеличению внесосудистой гипергидратации вообще и интерстициальному отеку в частности. Вдобавок происходит сдвиг жидкости внутрь клетки как результат повышения проницаемости клеточной мембраны для натрия. Метаболический стресс обязательно приводит к смещению значения рН крови. Все это ухудшает тканевую оксигенацию, поскольку затрудняет транспорт энергетических субстратов и метаболитов.
В комплексной инфузионной терапии данных нарушений, применяя только растворы кристаллоидов, нет возможности достигнуть положительного результата.
Становится ясно, что необходим коллоидный раствор, имеющий высокую молекулярную массу и достаточно долго остающийся в сосудистом русле, а устранение последствий метаболического стресса требует применения нового оригинального комплексного инфузионного препарата. Такими растворами являются препараты гидроксиэтилкрахмала (ГЭК) и комплексные инфузионные препараты на основе шестиатомного спирта сорбитола. Многочисленные клинические исследования показали эффективность терапии гидроксиэтилированными крахмалами и препаратами на основе многоатомных спиртов при острых церебральных инфарктах, улучшающими макро- и микроциркуляцию в зоне ишемии и восстанавливающими щелочные резервы крови.
Кроме того, за последнее десятилетие появилось много исследований, свидетельствующих о способности ГЭК восстанавливать поврежденный эндотелий. По-видимому, растворы ГЭК позволяют в условиях генерализованного повреждения эндотелия поддержать нормальный уровень перфузии и жизнеобеспечения до тех пор, пока в борьбу не вступят силы ауторегуляции, восстанавливающие нормальную проницаемость эндотелия.
Клинические наблюдения позволяют предположить, что в дополнение к свойствам идеального восполнения объема эти растворы еще имеют и фармакологические свойства.
По-видимому, растворы ГЭК, в противоположность свежезамороженной плазме и растворам кристаллоидов, могут уменьшать «капиллярную утечку» жидкости и отек тканей. В условиях ишемически-реперфузионного повреждения растворы ГЭК снижают степень повреждения внутренних органов, а также выброс ксантиноксидазы.
Инфузионная терапия, в состав которой включают растворы ГЭК, приводит к снижению уровня циркулирующих молекул адгезии, что может указывать на уменьшение повреждения или активации эндотелия.
В эксперименте in vitro R. E. Collis et al. показали, что растворы ГЭК ингибируют выброс фактора Виллебранда из эндотелиальных клеток. Это позволяет предположить, что ГЭК способен ингибировать экспрессию Р-селектина и активацию клеток эндотелия. Поскольку взаимодействия лейкоцитов и эндотелия определяют трансэндотелиальный выход и тканевую инфильтрацию лейкоцитами, влияние на этот патогенетический механизм может уменьшить выраженность повреждения тканей при многих критических состояниях.
Наряду с использованием ГЭК актуальным является широкое внедрение в клиническую практику отечественных комплексных инфузионных растворов на основе шестиатомного спирта сорбитола. Введеный сорбитол быстро включается в общий метаболизм. 80–90 % сорбитола утилизируется в печени и накапливается в виде гликогена, 5 % откладывается в тканях мозга, сердечной мышце и поперечно-полосатой мускулатуре, 6–12 % выделяется с мочой. В печени сорбитол сначала превращается в фруктозу, которая в дальнейшем превращается в глюкозу, а потом — в гликоген. Часть сорбитола используется для срочных энергетических потребностей, другая часть откладывается как запас в виде гликогена. Изотонический раствор сорбитола имеет дезагрегационное действие и таким образом улучшает микроциркуляцию и перфузию тканей. Учитывая, что до 30 % пациентов с ОНМК, поступающих в отделение интенсивной терапии, имеют высокие показатели глюкозы крови (> 12 ммоль/л) с наличием ацетонурии (от + до ++++), требуется как проведение коррекции простым инсулином, так и ощелачивание крови.
При введении в сосудистое русло в составе комплексного препарата натрия лактата высвобождаются натрий, углекислый газ и вода, которые образуют бикарбонат натрия, что приводит к увеличению щелочного резерва крови. В отличие от введения раствора бикарбоната натрия коррекция метаболического ацидоза с помощью натрия лактата проходит постепенно, по мере включения его в обмен веществ, при этом не происходит резких колебаний рН. Активной считается только половина введенного натрия лактата (изомер L), а другая половина (изомер D) не метаболизируется и выделяется с мочой. Действие натрия лактата проявляется через 20–30 минут после введения.
Далее мы представляем опыт ведения больных с острым ишемическим поражением головного мозга в отделении нейрореанимации ЦКБ УЗ г. Харькова.
Согласно стандарту, больные с нарушением мозгового кровообращения в остром периоде поступают из приемного отделения после проведения селективной комьютерной томографии головного мозга в отделение нейрореанимации. Это позволяет в максимально сжатые сроки после поступления больного в клинику начать проведение комплексной инфузионно-лекарственной терапии; осуществлять контроль и коррекцию витальных функций пациента.
К сожалению, до сих пор сохраняется тенденция относительно позднего поступления больных с острым нарушением мозгового кровообращения в специализированную неврологическую клинику, когда наиболее благоприятные сроки начала лечения — «терапевтическое окно» — уже упущены. Проанализировав гемоконцентрационные показатели (гематокрит, гемоглобин, эритроциты, общий белок, рН) за последние 7 лет (1999–2006 гг.) при поступлении больных в отделение в острой фазе ОНМК (всего 1647 случаев), в 91 % мы отметим существенное сгущение крови (гематокрит — 47–61 %) и накопление «кислых» продуктов как результат метаболического стресса. Исходя из этого факта, а также с учетом вышеизложенных принципов терапии, ведущую роль в лечебной тактике мы отводим коррекции реологических, гемодинамических и кислотно-основных показателей больного, направленной на обеспечение изо-, гиперволемической гемодилюции, а также увеличение щелочного резерва крови. Эффективность медикаментозного лечения пациентов с ишемическим инсультом зависит от возможности проникновения препарата в зону ишемии, что определяется не только фармакокинетикой и фармакодинамикой лекарственного средства, но и способностью крови доставлять его в очаг поражения, то есть ее упруго-вязкими свойствами.
Начиная с 2002 года в Протокол лечения больных с острым ишемическим инсультом в первые сутки поступления в отделение были включены препараты гидроксиэтилированного крахмала: вначале рефортан фирмы «Berlin-Chemie», а с появлением отечественного гидроксиэтилированного крахмала — гекодез в объеме 500–1000 мл (в зависимости от исходного состояния больного, степени гемоконцентрации) и комплексный инфузионный раствор, основными фармакологически активными веществами которого являются сорбитол и натрия лактат (в изотонической концентрации), — реосорбилакт в объеме 200–400 мл. На вторые и третьи сутки лечения объем инфузии уменьшался до 400 мл гекодеза и 200 мл реосорбилакта. Темп введения составлял 1,5–2 мл/кг/час.
Остальная волемическая поддержка осуществлялась за счет физиологического раствора натрия хлорида.
Объем и скорость проведения инфузионной терапии (ГЭК + комплексный инфузионный препарат на основе шестиатомного спирта сорбитола) корригировались на основании мониторинга показателей системной гемодинамики, изменений биохимического, водно-солевого, кислотно-щелочного балансов.
В качестве базового дезагреганта в стандартной схеме терапии ишемического инсульта используем инфузионное введение 0,5% раствора дипиридамола по 2–4 мл/сут.
Противоотечную терапию проводим, используя 0,1% раствор L-лизина эсцината, который вводим инфузионно по 10–20 мл, в зависимости от тяжести состояния пациента.
В качестве нейропротекторной терапии в условиях нашего отделения применяется цераксон (цитиколин) по 1000 мг инфузионно с интервалом 12 часов в течение первых 3 суток; далее — по 500 мг инфузионно 2 раза в день, длительно.
В качестве вторичной профилактики возникновения ишемического поражения используем аспиринсодержащие непрямые антикоагулянты — кардиомагнил (у больных с синусовым ритмом), а при наличии постоянной формы трепетания предсердий в терапию включаем низкомолекулярные гепарины — фраксипарин по 0,3–0,6 мг.
Отдельно остановимся на методах вторичной профилактики ишемических поражений головного мозга — каротидной эндартерэктомии (КЭАЭ) и стентировании сонных артерий. Включение в стандарт обследования больного ишемическим инсультом на этапе поступления в клинику каротидной допплерографии позволяет выявлять больных с критическим стенозом сонных артерий > 70 % или наличием подвижной атероматозной бляшки внутренней сонной артерии. С целью определения условий для выполнения оперативного вмешательства в сомнительных случаях проводится ангиография мозговых сосудов. При получении информированного согласия больного и его родственников проводится оперативное вмешательство — КЭАЭ. В случаях двустороннего стеноза оперативная коррекция проводится поочередно, с 2-недельным интервалом при условии компенсированного состояния пациента. В клинике имеется опыт по проведению стентирования внутренней сонной артерии.
Внедрение страховой медицинской помощи на железной дороге позволило железнодорожникам гарантированно получать полноценную качественную медицинскую помощь, решая проблему приобретения наиболее эффективных, качественных лекарственных препаратов.
Выводы
1. Препараты гидроксиэтилкрахмала и комплексные инфузионные препараты на основе шестиатомного спирта сорбитола являются высокоэффективными и безопасными при лечении острых ишемических нарушений мозгового кровообращения.
2. Включение в Протокол инфузионной терапии препаратов ГЭК и препаратов на основе шестиатомного спирта сорбитола в ранние сроки лечения позволяет максимально быстро добиться оптимальных гемоконцентрационных и кислотно-основных показателей у больного, что благотворно сказывается на течении заболевания. Ускоряет стабилизацию и регресс неврологической симптоматики, снижает сроки нахождения больного в отделении интенсивной терапии и стационаре в целом.
3. Возможность оказания комплексной лечебной помощи (консервативной, эндоваскулярной и хирургической) в условиях одной клиники значительно улучшает как ближайший, так и отдаленный прогноз у пациентов с цереброваскулярной патологией.