Хондромаляция коленного сустава
Содержание
Консервативное лечениеПравить
Лечение обычно начинают с консервативных методов: отдыха, НПВС, изменения режима тренировок. После этого назначают программу реабилитации, в основе которой лежит растяжка мышц-разгибателей, подвздошно-большеберцового тракта, связок, удерживающих надколенник, и задней группы мышц бедра. Важно также наращивание силы четырехглавой мышцы, особенно косой части медиальной широкой мышцы, как основного ограничителя подвижности надколенника. Считают, что из-за слабости данной мышцы по сравнению с латеральной широкой мышцей надколенник подвергается наружному подвывиху. Укрепляющие упражнения небольшой амплитуды для четырехглавой мышцы и подъем прямых ног ослабляют реакцию бедренно-надколенникового сочленения на этот дисбаланс. Кроме упражнений можно назначить эластическое бинтование коленного сустава, фиксацию надколенника бандажом или ортопедическим аппаратом, а больному следует разъяснить суть заболевания и подбодрить его. Большинству больных с изолированным артрозом бедренно-надколенникового сочленения подобного лечения достаточно, чтобы облегчить симптомы. Однако сохраняющаяся боль, выпот и крепитация в сочетании с подвывихом надколенника указывают на прогрессирующую дегенерацию; в таком случае следует перейти к другим способам лечения.
Хирургическое лечениеПравить
Существует множество вариантов хирургического лечения артроза бедренно-надколенникового сочленения. Большинство из них направлено на восстановление правильного анатомического положения бедренно-надколенникового сочленения, небольшая часть — на регенерацию хрящевой выстилки. В тяжелых случаях показано контурирование суставных поверхностей и пателлэктомия.
Артроскопия коленного сустава является не только важной диагностической, но и лечебной процедурой. Хотя целесообразность промывания полости сустава и удаления патологически измененных тканей во время артроскопии остается предметом споров, ценность этого обследования для определения стадии заболевания и планирования хирургического лечения очевидна. Артроскопический лаваж на короткое время уменьшает боли и улучшает функцию за счет удаления отмерших тканей и протеогликанов, образующихся при воспалении. Но так как причина заболевания при этой манипуляции не устраняется, симптомы обычно возникают вновь.
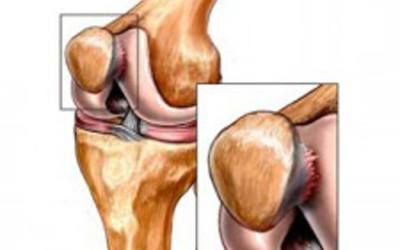
При артроскопическом определении стадии заболевания широко используют систему Аутербриджа из-за ее простоты и воспроизводимости результатов. Система основана на определении локализации, формы, размера и глубины дефекта. Дефекты I степени представляют собой мягкие утолщения, иногда вздутия. Для II степени характерны углубления и щели диаметром менее 1 см. Повреждения III степени выглядят как глубокие трещины диаметром более 1 см, доходящие до кости. И наконец, для IV степени характерно обнажение субхондральной кости.
Лаваж и удаление отмерших тканей больше подходят для травм без признаков нестабильности надколенника, чем для дегенеративных поражений нетравматической природы. При наклоне надколенника и минимальном повреждении суставных поверхностей, прежде всего наружной фасетки, при артроскопии можно мобилизовать латеральный край надколенника. Это вмешательство целесообразно только при клинически явном наклоне надколенника безтяжелых повреждений сустава. В целом артроскопический лаваж и удаление патологически измененных тканей с мобилизацией латерального края надколенника или без нее оправданны при поражениях I—II степени; при III—IV степени отдаленные результаты обычно плохие. При выраженной дегенерации хряща применяют артроскопическую хондропластику. Методики абразивной и микрощелевой хондропластики включают механическое проникновение в подлежащую кость с введением в дефекты мезенхимальных стволовых клеток костного мозга, стимулирующих регенерацию фиброзно-хрящевой ткани. Артроскопическую хондропластику обычно проводят людям моложе 30 лет с четко отграниченными повреждениями III степени; при более тяжелых поражениях она противопоказана.
Дополнительные методы направлены на восстановление гиалинового (суставного) хряща. Для регенерации хряща проводят имплантацию собственных хондроцитов, пересадку костно-хрящевого ауто- или аллотрансплантата, пластику фрагментированным костно-хрящевым трансплантатом (мозаичную пластику). Подробное описание этих методов не входит в задачи настоящего издания, но некоторое представление о них все же следует дать. Имплантацию собственных хондроцитов проводят при значительных сквозных дефектах хрящевой выстилки мыщелка бедра, проявляющихся клинически. Сначала заготавливают хондроциты больного, затем их культивируют и подсаживают под надкостничный лоскут, на очищенный от патологических тканей дефект суставной поверхности. Согласно длительным кооперированным исследованиям, хорошие и отличные результаты удалось получить в 79% случаев. Метод показан молодым (20—50 лет) активным больным с изолированными (2—4 см2) травматическими дефектами хрящевой выстилки мыщелков бедра. Результаты восполнения дефектов надколенниковой поверхности бедренной кости или надколенника значительно хуже. Противопоказания включают обширный остеоартроз, нестабильность или наклон надколенника с подвывихом и менискэктомию в прошлом.
Пересадка костно-хрящевого аутотрансплантата и мозаичная пластика интересны тем, что для восполнения глубоких дефектов используют собственный неповрежденный хрящ. Однако для точного восстановления рельефа суставной поверхности требуется немалое техническое мастерство. Кроме того, количество донорских зон ограничено и не исключены осложнения в местах забора хряща. Костно-хряшевые аллотрансплантаты обычно применяют при больших (10 см2 или более) дефектах мыщелков бедра и часто после неудачного применения других методов. В свежих аллотрансплантатах хондроциты более жизнеспособны, но в то же время обладают большей иммуногенностью и повышают риск передачи инфекции. Более того, свежие аллотрансплантаты сложны в обращении и требуют от хирурга и больного четкого планирования сроков вмешательства за относительно короткое время. Свежезамороженные аллотрансплантаты реже вызывают иммунные реакции и дают большую свободу в выборе сроков операции, но при этом ниже и жизнеспособность хондроцитов, и долгосрочная жизнеспособность трансплантата. Пателлэктомию и контурную пластику надколенника используют при обширных повреждениях надколенника, вызывающих значительные нарушения функции из-за боли, а также если прочие способы лечения не дали желаемого эффекта. Результаты методик неоднозначны. Операции, требующие перемещения больших объемов тканей: остеотомия, перенос и подъем бугристости большеберцовой кости и прочие, — будут обсуждаться в разделе, посвященном наклону и подвывиху надколенника.
Еще более точным термином данному состоянию называют пателлофеморальный болевой синдром. Если больному своевременно не оказать врачебную помощь, это может привести к серьезному дискомфорту в повседневной жизни – человек не сможет приседать и подниматься по ступеням.
Формы
По широко используемой системе Аутербриджа различают четыре степени хондромаляции, которые определяют глубину клинического процесса:
- для первой степени характерны мягкие утолщения, вздутия хряща;
- для второй степени – щели и углубления диаметром до 1 см;
- хондромаляция третьей степени – это глубокие трещины диаметром свыше1 см, достающие до кости;
- для четвертой степени – это оголение субхондральной кости.
Причины
Причины разрушения хряща надколенника медики точно не могут назвать. Однако определен ряд причин, считающихся основными. К ним относят:
- слишком высокие нагрузки на коленный сустав, особенно если они повторяются. Они возникают при выполнении некоторых спортивных упражнений – прыжков, бега, глубоких приседаний и др.;
- нарушенное геометрическое расположение костей;
- нарушенное расположение костных структур колена;
- травмы колена (надколенника) – перелом, вывих;
- избыточный вес тела;
- возрастной фактор – обычно болевой синдром случается у молодых людей и подростков. В старшем возрасте он вызван скорее артритом;
- женщины страдают разрушением надколенника чаще мужчин. Это происходит из-за того, что кости в коленном суставе соединяются под большим углом, что обусловлено большей шириной таза у женщин;
- виды спорта (бег, прыжки) и умеренность нагрузок – чем стремительнее увеличиваются нагрузки, тем выше риск.
Симптомы
Хондромаляция надколенника дает о себе знать тупой, ноющей болью, которая возникает в передней части коленного сустава. В ряде случаев она усиливается:
- при подъеме вверх или спуске вниз по лестнице;
- в положении сидя на корточках или стоя на коленях;
- при долгом сидении с согнутыми коленями.
При разгибании колена часто раздается треск, возникает ощущение трения. Боли могут быть эпизодическими или ощущаться постоянно, время от времени усиливаясь. Если боль в колене не исчезает в течение нескольких дней подряд, необходимо обратиться к доктору.
Диагностика
Лечением хондромаляции надколенника занимается ортопед. Пациент поможет врачу, если укажет, какие именно симптомы беспокоят, когда они появились, связывает ли он свое состояние с какими-либо видами деятельности, принимались ли какие-то биодобавки и какие именно. Наличие предыдущих снимков поможет выяснить динамику разрушения надколенника.
Во время осмотра врач пальпирует колено в разных точках, перемещает ногу в различные позиции. Такой осмотр позволяет исключить другие схожие заболевания.
Используются и другие заболевания с аналогичными симптомами. Для этого используют рентгенографию и компьютерную томографию. Первая позволяет увидеть состояние костной ткани, вторая – дает представление о мягких тканях коленного сустава.
Также используется магнитно-резонансная терапия, однако она дороже, чем предыдущие исследования.
Лечение
Лечение хондромаляции проводится консервативными и радикальными методами. Консервативные методы включают:
- медикаментозное лечение – прием НПСВ (ацетаминофена аспирина) или анальгетиков;
- лечебную физкультуру: реабилитационные упражнения помогают укрепить мышцы, поддерживающие надколенник и коленный сустав и стабилизировать последний.
Больному назначается ношение наколенников или супинаторов. Они снижают нагрузку на сустав, способствуют выравниванию коленной чашечки. Аналогичный эффект оказывает и бинтовка колена. После тренировки на колено рекомендуется прикладывать холод (лед). На период до выздоровления больному советуют снизить нагрузки на сустав. Виды спорта можно заменить не менее травматичными – езду на велосипеде, плавание и др.
Если начать лечение, когда диагностирована хондромаляция 1 степени, то в большинстве случаев хрящ частично восстанавливается. Если консервативное лечение оказывается бессильным, что случается в запущенных случаях, тогда возможно хирургическое вмешательство – артроскопия, латеральный релиз.
Артроскопия подразумевает ввод артроскопа – специального инструмента, оснащенного светом и объективом, в колено через небольшой разрез. Через артроскоп вводятся хирургические инструменты и проводится удаление поврежденной ткани.
Латеральный релиз проводится тогда, когда заболевание связано с неправильным расположением надколенника. Для этого на латеральной части наколенника проводится рассечение связок, восстанавливается его нормальное положение в межмыщелковой борозде, чем уменьшается давление на хрящ. В особо тяжелых случаях применяются сразу несколько методов лечения.
Цены на препараты, которые выписал врач, можно оценить на нашем сайте, а также найти аптеки рядом, в которых можно быстро купить данные тоовары.
Профилактика
Признаки хондромаляции, следовательно – саму болезнь, возможно предотвратить. Для этого достаточно выполнять следующие рекомендации.
Сохранить стабильность коленного сустава помогут физические упражнения, направленные на усиление мышц ноги.
При занятиях спортом необходимо улучшать технику выполнения упражнений. Перед занятиями необходимо выполнять разминку, направленную на подготовку суставов к повышенным нагрузкам. Гибкость увеличат упражнения на растяжку.
Чтобы не развилась хондромаляция коленного сустава, нагрузки нужно увеличивать постепенно, нельзя допускать резких изменений в интенсивности занятий спортом и физкультурой.
Важно следить за своим весом. Снижение массы тела уменьшит давление на коленный сустав.
Большое значение имеет обувь. Она должна быть удобной и обеспечивать хорошую амортизацию. В случае плоскостопия нужны специальные стельки.
Определение
Хрящ, находящийся под коленной чашечкой (надколенником) – естественный амортизатор. Чрезмерный износ, травма или другие факторы могут привести к заболеванию, называемому хондромаляцией надколенника – это общий термин, определяющий повреждения хряща, расположенного под коленной чашечкой. Более точное название хондромаляции – это так называемый надколенно-бедренный болевой синдром.
Наиболее распространенным симптомом является боль в колене, которая возрастает при подъёме или спуске по лестнице. Простые процедуры, такие как отдых и пакеты для льда, обычно помогают, но иногда необходима физиотерапия или даже операция, чтобы уменьшить боль при надколенно-бедренном синдроме.
Патофизиология
Боль вызывается раздражением нервных окончаний в слое субхондральной кости в результате изменения давления (надавливания).
Симптомы
Надколенно-бедренный болевой синдром обычно вызывает тупую боль в передней части колена.
Боль может усугубляться, когда Вы:
• Поднимаетесь вверх или спускаетесь вниз по лестнице
• Становитесь на колени или приседаете
• Сидите с согнутыми коленями в течение продолжительного периода времени — «симптом киномана»
Другие симптомы включают:
• Перескакивание и блокировка колена
• Опухание
• Потрескивание в надколенно-бедренном суставе
Надколенно-бедренный болевой синдром часто связан с:
• Возрастом. Надколенно-бедренный болевой синдром обычно поражает подростков и молодых людей. Проблемы с коленным суставом у пожилых людей чаще связаны с дегенеративным заболеванием.
• Полом. У женщин риск развития надколенно-бедренного болевого синдрома в два раза выше. Это может быть связано с тем, что более широкий таз у женщин характеризуется большим углом, под которым сходятся кости коленного сустава.
• Механическими факторами:
□ острые факторы:
- Непосредственная травма
- Вывих или подвывих надколенника
□ хронические факторы:
- Пателлофеморальная нетабильность
- Сладка синовиальной оболочки, трущаяся о хрящ во время движений
- Синдром латеральной гиперпрессии надколенника
- Диспропорция головок четырёхглавой мышцы
- Слабость широкой медиальной мышцы бедра
- Занятия некоторыми видами спорта. Бег и виды спорта, связанные с прыжками, могут вызывать тяжёлые нагрузки на Ваши колени, особенно если недавно Вы увеличили интенсивность тенировки
• Биологическими факторами:
— Идиопатическая неспособность хряща к толерантности к нагрузкам
— Воспалительные заболевания суставов
— Рецидивирующие внутрисуставные кровоизлияния
— Сепсис
• Ятрогенными факторами:
— Повторяющиеся внутрисуставные инъекции стероидов
— Чрезмерно долгая иммобилизация
• Дегенеративными факторами:
— Первичное дегенеративное заболевание суставов
Осложнения
Надколенно-бедренная боль может привести к затруднениям в выполнении повседневных действий, таких как приседание или подъём по лестнице. Ею часто страдают бегуны и лыжники, иногда велосипедисты.
Подготовка к визиту
Вероятнее всего, сначала Вы обратитесь к семейному врачу. Вы должны будете сделать рентгеновский снимок. После Вас должны направить к ортопеду или специалисту по спортивной медицине. Перед визитом Вы можете подготовить список ответов на следующие вопросы:
• Были ли у Вас когда-либо травмы колена?
• Когда начались симптомы?
• Делали ли Вы в прошлом рентгеновский снимок или другое изображение коленного сустава? (Если да, попробуйте принести копию результатов на визит)
• Какие лекарственные препараты или пищевые добавки Вы принимаете?
Врач может задать Вам некоторые из нижеприведённых вопросов:
• Как бы Вы описали боль в своём колене?
• В каком месте конкретно Вы чувствуете боль?
• Увеличивает ли боль какая-либо конкретная деятельность или движение?
• Увеличили ли Вы недавно интенсивность своей физической активности?
• Какие домашние методы лечения Вы пробовали до сих пор? Были ли они эффективными?
Исследования и диагностика
Во время физического обследования врач будет сжимать различные области Вашего колена и перемещать Вашу ногу в разные стороны. Эти действия помогут исключить иные заболевания, имеющие сходные симптомы.
Чтобы определить причину боли в колене, врач может рекомендовать визуализированные исследования, такие как:
• Рентгеновский снимок. Небольшое количество излучения проходит через Ваше тело, во время создания рентгеновского изображения. Этот метод хорошо показывает кость, но он менее эффективен при визуализации мягких тканей.
• Компьютерная томография. Компьютерная томография сочетает рентгеновские снимки, выполненные под разными углами, для создания поперечных сечений внутренних органов. Компьютерная томография может показывать как кости, так и мягкие ткани, но это исследование требует значительно более высоких доз облучения, чем обычный рентгеновский снимок.
• УЗИ – хорошо показывает мягкие ткани, а также позволяет динамическое обследование – движения сустава в реальном времени.
• Магнитно-резонансная томография. Благодаря использованию радиоволн и сильного магнитного поля, магнитно-резонансная томография создает очень точные изображения костей и мягких тканей. Однако МРТ-исследование намного дороже рентгена или компьютерной томографии.
Классификация, оценивающая прогресирование заболевания:
Степень 1
Локальное размягчение без прерывания непрерывности поверхности
Степень 2
Разволокнение или появление щелей
Степень 3
Щели, достигающие кости, напоминающие «мясо краба»
Степень 4
Открытие кости, повреждение всей толщины хряща
Методы лечения
Лечение надколенно-бедренной боли обычно начинается с простых методов. Старайтесь, чтобы Ваше колено как можно больше находилось в состоянии покоя. Избегайте всех видов активности, которые усиливают боль, например, подъёмов по лестнице.
Лекарственные препараты
• При необходимости принимайте безрецептурные болеутоляющие средства, такие как ацетаминофен, ибупрофен или напроксен.
• Инъекции из гиалуроновой кислоты
• Терапия факторами роста – обогащённой тромбоцитами плазмой PRP (Platelets Rich Plasma)
• Терапия стволовыми клетками
Терапия
Физиотерапевт может предложить:
• Реабилитационные упражнения. Специфическиеупражнения могут усилить мышцы, поддерживающие колено, и контролировать положение конечности, такие как четырёхглавая мышца бедра, сухожилие бедренной кости и мышцы вокруг бедра (особенно мышцы – отводители бедра).
• Стабилизаторы. Стабилизаторы колена или обувные вкладки могут помочь защитить сустав и улучшить положение коленной чашечки.
• Наклеивание пластырей (тейпинг). Ваш физиотерапевт может показать Вам, как оклеивать колено, чтобы уменьшить боль и увеличить Вашу способность к выполнению упражнений.
• Компрессы изо льда. Охлаждение колена после усилия также может быть полезным.
• Виды спорта, безопасные для коленного сустава. Во время выздоровления Вы можете ограничить свою активность менее стрессовыми для колена видами спорта, такими как велоспорт и плавание.
Оперативное лечение и другие процедуры
Если консервативные методы лечения неэффективны, Ваш врач может предложить:
• Артроскопию. Во время этой процедуры врач вводит артроскоп – устройство тонкое, как карандаш, снабжённое камерой и источником света – в Ваше колено через небольшой надрез. Хирургические инструменты вставляются через артроскоп для удаления поврежденных фрагментов хряща.
• Хирургическое восстановление правильного положения надколенника. В более серьёзных случаях хирург может выполнить операцию на колене, чтобы восстановить правильный угол установления надколенника или уменьшить давление на хрящ.
• Подрезание фасций надколенника
• Локальную абляцию и подхрящевое сверление /абразию
• Латеральное освобождение надколенника
Иногда боль в колене возникает просто так. Но есть некоторые шаги, которые помогают предотвратить боль:
• Поддерживайте мышечную силу. Сильные четырёхглавые мышцы бедра и отводители помогают удерживать равновесие колена во время упражнений.
• Продумайте правильное постановление ног и свою технику. Спросите Вашего врача или физиотерапевта об упражнениях на гибкость и силу, чтобы улучшить свою технику прыжков, бега и выполнения поворотов, а также чтобы коленная чашечка двигалась правильно по канавке в бедренной кости. Особенно важно выполнять упражнения для наружных мышц бедра, чтобы предотвратить направление колена внутрь, например, во время приседаний, приземлений после прыжка или схождения со ступенек.
• Избавьтесь от лишних килограммов. Если Вы страдаете от лишнего веса, потеря лишних килограммов уменьшит нагрузку, оказываемую на Ваши колени.
• Разминка. Перед бегом или любым другим физическим усилием проведите пятиминутную разминку лёгкой интенсивности.
• Растяжка. Увеличивайте гибкость с помощью упражнений на растяжку.
• Постепенно увеличивайте интенсивность усилий. Избегайте резких изменений в интенсивности упражнений.
• Тщательно выбирайте обувь. Удостоверьтесь, что Ваши ботинки хорошо подобраны и поглощают удары. Если Вы страдаете от плоскостопия, рассмотрите использование вкладок для обуви.
Часто просматриваемые темы:
• надколенно-бедренный синдром
• шпоры на пятках лечение
• хондромаляция надколенника симптомы
Хондромаляция – это патологическое состояние, при котором происходит истончение, разрушение хряща. Чаще всего страдает хрящ надколенника и коленного сустава.
Данная патология является достаточно распространенной, специалистам многопрофильной клиники ЦЭЛТ часто приходится сталкиваться с такими пациентами.
 Наибольшее значение имеют две основные причины размягчения суставного хряща:
Наибольшее значение имеют две основные причины размягчения суставного хряща:
- Интенсивные нагрузки на сустав. Чаще всего страдают колени спортсменов, занимающихся бегом, прыжками.
- Особенности строения коленных суставов. Женщины подвержены патологии больше, чем мужчины, за счет некоторых анатомических особенностей.
В результате патологических изменений суставной хрящ начинает разрушаться, становится мягким и теряет свою эластичность. Утрачивается одна из основных функций хряща – амортизирующая.
В ЦЭЛТ вы можете получить консультацию специалиста-травматолога-ортопеда.
- Первичная консультация — 2 700
- Повторная консультация — 1 800
Основные проявления заболевания:
- Боль в суставе, которая возникает или усиливается во время физических нагрузок, в основном во время бега.
- Иногда в области коленного сустава возникает отек, опять же, в основном после физических нагрузок.
- Сильный, хорошо слышный хруст в коленном суставе. Вообще, хруст в коленях имеется у многих людей. Но если он сильный и сопровождается болями – это говорит о наличии патологии.
Степени заболевания
Всего существует 4 степени хондромаляции:
- Первая – характеризуется утолщением и размягчением хрящей с появлением вздутий. Болевой синдром практически отсутствует. Специалист назначает промывание внутренней зоны суставной капсулы.
- Вторая – на суставе появляются щели и углубления, которые провоцируют острую боль и имеют хроническую форму. Патология встречается у профессиональных спортсменов, которые тренируются через боль. Специалисты проводят иссечение воспаленной зоны хирургическими ножницами и промывку внутренней полости сустава.
- Третья – углубления и трещины имеют размер более 1 сантиметра, и происходит открытие кости из-за значительной деформации. Для устранения патологии выполняется пластика и использование трансплантата.
- Четвертая – самая тяжелая степень, которая характеризуется оголением субхондральной кости.
Для подтверждения диагноза и оценки состояния суставного хряща врач травматолог-ортопед после осмотра назначает следующие исследования:
- Магнитно-резонансная томография. Это исследование более точное по сравнению с рентгенографией, позволяет более детально осмотреть сустав.
- Артроскопия — эндоскопическое исследование, при котором врач вводит в сустав через прокол специальное оборудование с миниатюрной видеокамерой. Это наиболее точная методика, позволяющая детально осмотреть суставной хрящ.
Современное оборудование многопрофильной клиники ЦЭЛТ позволяет проводить качественную всестороннюю диагностику.
Наши врачи
 Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии Стаж 35 лет
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии Стаж 35 лет Врач травматолог-ортопед Стаж 27 лет
Врач травматолог-ортопед Стаж 27 лет Врач травматолог — ортопед, врач высшей категории Стаж 23 года
Врач травматолог — ортопед, врач высшей категории Стаж 23 года Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор Стаж 43 года
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор Стаж 43 года Врач травматолог-ортопед Стаж 7 лет
Врач травматолог-ортопед Стаж 7 лет На ранних этапах хондромаляцию пытаются лечить консервативными методами:
На ранних этапах хондромаляцию пытаются лечить консервативными методами:
- ограничение физических нагрузок;
- ношение специального ортопедического надколенника для стабилизации сустава;
- противовоспалительные средства и препараты гиалуроновой кислоты для борьбы с болью и воспалительным процессом;
- физиотерапевтическое лечение;
- лечебная физкультура для укрепления мышц ног.
Если эти методики не приносят эффекта, проводят хирургическое вмешательство. Во время артроскопии врач вводит в сустав специальные инструменты и исправляет форму хряща.
Осложнения
Если своевременно не начать лечение, то патология дойдет до 4 степени и начнется разрушение хряща и кости. Все это приводит к прогрессированию деформирующего остеоартроза коленного сустава. Постепенно внутри суставной капсулы будет усиленно скапливаться жидкость, что вызовет отечность и значительно снизит подвижность. Несмотря на отсутствие выраженных симптомов на ранних стадиях, нужно вовремя пройти диагностику и приступить к лечению.
Чтобы избежать развития заболевания, нужно следовать 7 правилам:
- Всегда тщательно разминаться перед выполнением тяжелых физических упражнений и использовать согревающие мази.
- Дополнительно защищать коленный сустав при помощи эластичных бинтов и бандажей перед тренировкой.
- Избегать резкого роста массы тела и ожирения, чтобы не создавать повышенную нагрузку на суставы.
- Носить обувь подходящего размера из натуральных материалов и с мягкой подошвой. Желательно отдать предпочтение моделям с супинаторами.
- Стараться избегать травм и ударов в область колена (актуально для контактных единоборств).
- Сократить количество соленой пищи в рационе, чтобы избежать скопления солей в суставах. Дополнительно нужно уменьшить количество газировки, чая и кофе, а также отказаться от алкоголя (все это вымывает витамины и минералы).
- Употреблять больше продуктов, богатых кальцием, фтором и цинком. Желательно добавить в свой рацион холодец и молочные продукты, так как они укрепляют хрящевую и костную ткань.
При первых же подозрениях на развитие хондромаляции немедленно обратитесь к специалисту для проведения диагностики.
В многопрофильной клинике ЦЭЛТ работают опытные хирурги травматологи-ортопеды, и имеется всё необходимое оборудование.
Услуги ортопедии и травматологии в ЦЭЛТ
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| МР томография коленного сустава (1 сустав) | 7 000 |
| МР томография плечевого сустава | 7 000 |
Запишитесь на прием через заявку или по телефону +7 (495) 788-33-88 +7 (495) 788 33 88 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда