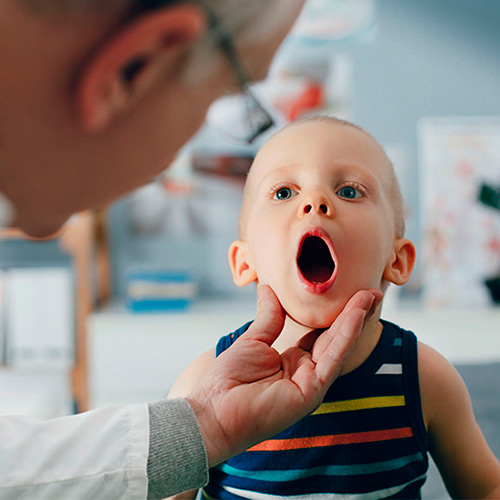
Горло с гнойниками
Ангина — это острое воспаление тканей глотки и небных миндалин («гланд»). Ангиной обычно называют инфекционное заболевание «тонзиллит», хотя на самом деле значение слова «ангина» — это боль в груди.
Различают несколько видов ангины.
Катаральная ангина – это самая легкая форма ангины, при которой миндалины поражаются поверхностно. При осмотре видно, что миндалины увеличены, они они ярко-красные. Обычно увеличиваются шейные лимфоузлы. Больной жалуется на боль, першение и сухость в горле, слабость, повышение температуры. При лечении катаральная ангина проходит за 3-5 дней, без лечения может переходить в более тяжелые формы.
Фолликулярная ангина. На миндалинах образуются гнойные очаги величиной с булавочную головку. Со временем они лопаются и образуют на миндалинах белый налет. Интоксикация у больного выражена гораздо сильнее: температура 39-40 градусов, головная боль, слабость, ломота в мышцах, сильная боль в горле.
Лакунарная ангина – еще более тяжелая форма. На миндалинах появляются углубления, заполненные гноем. Остальные признаки схожи с фолликулярной ангиной. Фолликулярную и лакунарную ангины называют еще гнойной ангиной.
Некротическая ангина – наиболее тяжелая форма, когда на миндалинах образуются глубокие язвы. Поверхность миндалин на вид неровная, налет имеет серовато-зеленоватый запах. У больного возникает ощущение инородного тела в горле, усиливается слюноотделение. Слабость и температура доходят до крайних пределов. Окружающие чувствуют неприятный запах изо рта. При удалении налета миндалины кровоточат.
Герпетическая ангина (герпангина) – форма заболевания, которую, вопреки названию, все чаще вызывает не герпес, а вирус Коксаки. Чаще всего этой формой болеют дети. Основной признак герпетической ангины — прозрачные пузырьки на поверхности миндалин и зева. У заразившихся этой формой ангины очень быстро поднимается температура до 39-40 градусов, увеличиваются и становятся болезненными лимфоузлы, особенно в районе головы и шеи. Возникает головная боль, боль при глотании, боль в суставах. У детей обычно начинается сильная диарея (понос), часто — рвота. Герпетическая ангина очень заразна!
Грибковая ангина (кандидомикоз) вызывается грибком Candida. Симптомы схожи с другими видами ангины, но этот вид заболевания требует другого лечения, поэтому важно сделать анализ (бакпосев) мазка из горла. Налет на миндалинах при грибковой ангине беловато-творожистый.
Содержание
Диагностика
Диагноз «ангина» («тонзиллит») ставится на основе осмотра, измерения температуры тела, анализа мазка из горла. Визуально определяется покраснение мягкого неба, дужки, язычка и миндалин, налет на миндалинах.
Симптомы:
- резкая боль в горле, особенно при глотании и говорении
- слабость, ломота в теле, высокая, до 40 градусов, температура
- головная боль
- отек (увеличение) миндалин
- увеличение и болезненность лимфоузлов на шее
- краснота слизистой оболочки горла и миндалин
- налет на миндалинах.
Первая помощь
Больному нужно соблюдать постельный режим, принимать препараты для снижения температуры и боли, до врачебных назначений полоскать горло раствором соли или соды (чайная ложка на стакан теплой кипяченой воды), фурацилином.
Лечение
Лечение ангины требует применения антибиотиков (при бактериальной природе). Для лечения вирусной ангины в Казахстане применяют интерфероновую мазь. При грибковой ангине назначают противокандидозные препараты. Кроме того, обязательно применяются различные виды полосканий (антисептические, травяные), таблетки для рассасывания, лекарства для снятия симптомов (температуры, ломоты). Весь комплекс лечения при ангине назначает только врач (терапевт или отоларинголог)!
После завершения острого периода могут рекомендовать физиотерапевтические процедуры (облучение ультрафиолетом, лазерная терапия, фонофорез, диатермия, кварцевание).
Полезно соблюдение диеты: нетяжелая неострая пища должна быть только в жидком или протертом виде теплой температуры: супы и бульоны, каши, пюре. Как при любых инфекциях, нужно пить много жидкости, в остром периоде соблюдать постельный режим. Больного по возможности изолируют от других членов семьи, так как заболевание является заразным. Выделяется отдельная посуда, полотенца и т.д.
Некоторые формы ангины требуют хирургического вмешательства, например при абсцессе. Если примененные методы не помогают и есть опасность распространения инфекции на другие органы, требуется удаление миндалин.
Профилактика:
- повышение иммунитета
- закаливание (обливание, плавание, у маленьких детей — воздушные ванны)
- правильное питание
- лечение всех источников хронической инфекции: кариеса, гайморита, хронического тонзиллита.
Осложнения
Паратонзиллярный абсцесс (паратонзиллит, флегмонозная ангина), который сопровождается возрастающей болью в горле, повышением температуры, затрудненным глотанием, обильным слюноотделением, отеком глотки — больной начинает задыхаться. Требуется хирургическое вскрытие абсцесса.
Ошибки в лечении ангины или отказ от лечения вызывают такие осложнения, как пиелонефрит, эндокардит, миокардит (воспаление сердца), ревматизм суставов, воспаление нервной системы, полиартрит. Ангина при беременности может обусловить пороки развития плода.
Причины
Ангину провоцируют вирусы и бактерии, из которых гемолитический стрептококк встречается в 80% случаев. Ангину как симптом вызывают такие болезни, как:
- сифилис
- корь,
- мононуклеоз,
- дифтерия,
- агранулоцитоз,
- лейкоз,
- скарлатина.
Также причиной ангины становится кариес и другие инфекции ротовой полости.
Хронический тонзиллит (ХТ) представляет собой хроническое инфекционно-аллергическое заболевание, при котором очаг инфекции в небных миндалинах возникает под влиянием понижения иммунитета. При этом происходит трансформация, активизация и расширение врожденного естественного процесса ограниченного воспаления в криптах небных миндалин, продукты этого ограниченного воспаления у здорового человека участвуют в качестве антигена в стимуляции и развитии иммунитета в лимфаденоидной ткани небных миндалин (НМ). Воспаление в криптах миндалин при ХТ, в отличие от нормы, возрастает и распространяется на всю ее ткань, микробы от поверхности крипт проникают и вегетируют глубоко в лимфатической ткани, в лимфатических и кровеносных сосудах миндалины.
Главной причиной хронического тонзиллита является перенесенная прежде ангина, после которой воспалительный процесс скрыто продолжается и принимает хроническое течение. Но в ряде случаев хронический тонзиллит возникает без предшествующих ангин.
Быстрая утомляемость, слабость, вялость, повышенная температура тела — это основные симптомы, на которые жалуется человек, страдающий хроническим тонзиллитом. Данные симптомы объясняются, так называемой, тонзиллогенной интоксикацией и аллергизацией организма… Также присутствуют местные проявления: неприятные ощущения в горле при глотании, гнилостный запах изо рта, периодические боли в горле, сухой кашель, частые ангины, увеличенные и болезненные регионарные (соседние) лимфоузлы.
Признаки простой формы ХТ
1. Жидкий или густой гной, казеозные пробки (могут быть с запахом) в лакунах в большем или меньшем количестве, определяются надавливанием шпателем на миндалину через переднюю небную дужку. Это второй достоверный признак ХТ.
2. У взрослых миндалины обычно небольшие, гладкие, реже — крупные разрыхленные.
3. Стойкая гиперемия краев небных дужек — признак Гизе.
4. Отечность верхних отделов краев небных дужек — признак Зака.
5. Валикообразное утолщение краев передних небных дужек — признак Б.С. Преображенского.
6. Сращение и спайки миндалин с дужками и треугольной складкой.
7. Возможно временное увеличение отдельных региональных лимфатических узлов, иногда умеренно болезненных при пальпации (при отсутствии других инфекционных очагов в этом регионе).
Чем опасен?
- Продукты жизнедеятельности микробов из миндалин попадают в кровь и другие жидкостные среды организма, отравляя его (тонзиллогенная интоксикация); отсюда утомляемость, боли в мышцах и суставах, головные боли, снижение настроения, и даже, в некоторых случаях, длительное повышение температуры тела;
- Миндалины становятся резервуаром инфекции (стафилококка, стрептококка и других микробов), откуда она может распространяться по организму и быть причиной воспалительных процессов, в первую очередь это угревая сыпь; простатит, аднексит, воспаление околоносовых пазух, суставов;
- Разлагающиеся в лакунах органические вещества могут иметь сильный неприятный запах;
- Миндалины перестают работать как иммунный орган, более того, они сами превращаются в источник инфекции, что приводит к частым болезням;
- Частые болезни еще более ослабляют иммунитет, что ведет к усилению и дальнейшему развитию тонзиллита.
Хронический тонзиллит в первую очередь опасен своими осложнениями, связанными с распространением инфекции по всему организму. В числе осложнений тонзиллита: ревматизм сердца и суставов, гломерулонефрит, образование пролапсов клапанов сердца, гнойное воспаление тканей ротоглотки (паратонзиллярный абсцесс), воспаление легких, воспаление среднего уха, снижение слуха на этой почве, обострение аллергических заболеваний.
Как лечить?
На первом этапе проводится активное консервативное лечение. Наиболее эффективной признана методика 10-кратного, через 2-3 дня промывания крипт миндалин антисептическими растворами. Одновременно назначают УВЧ на регионарные лимфатические узлы и тубус-кварц (ультрафиолетовое облучение) непосредственно на небные миндалины. Возможны различные комбинации, однако важным и необходимым является систематичность выполнения лечебного курса и повторное его проведение через 3-4 месяца. Исследования микрофлоры из лакун миндалины помогут подобрать состав жидкости для промывания лакун (применение антибиотиков не рекомендуется). Важно оценить результат консервативного лечения, так как от этого зависит последующая лечебная тактика. К определенным положительным результатам лечения относится прекращение повторяемости ангин, оздоровление фарингоскопической симптоматики. Незначительные признаки улучшения после 1-2 курсов лечения свидетельствуют о недостаточной эффективности консервативного лечения. В таких условиях с учетом оценки всех клинических данных о больном целесообразно решать вопрос о тонзиллэктомии.
Гнойные пробки в горле – это скопление гноя, которое образуется в гландах (небных миндалинах). Наличие таковых может свидетельствовать о недолеченном остром тонзиллите (ангине, остром воспалении небных миндалин), но чаще всего гнойные пробки являются признаком хронического тонзиллита. Развитие воспалительного процесса и последовавшее за ним скопление гноя вызывает сильную боль в горле, способствует возникновению неприятного запаха изо рта и целому ряду других симптомов. В случае отсутствия лечения недуг несколько раз в год обостряется, а это, в свою очередь, чревато распространением инфекции по всему организму и развитию крайне неприятных осложнений.

Причины появления пробок в миндалинах
Наиболее распространенными факторами развития гнойных пробок в небных миндалинах являются:
- Хронические воспалительные болезни носа. Хроническое воспаление околоносовых пазух (фронтит, гайморит и так далее) способствует тому, что часть бактерий регулярно выделяется в глотку, а затем попадает в миндалины.
- Несоблюдение гигиены ротовой полости. В полости рта постоянно находятся безвредные микроорганизмы. Однако они могут начать активироваться в случае снижения защитных сил организма. Более того, после принятия пищи в полости рта могут оставаться ее микрочастицы, которые могут проникнуть в лакуны миндалин и затем участвовать в формировании гнойных пробок.
- Снижение иммунитета. Ослабление защитных сил организма может привести к повышенной активности нормальной микрофлоры полости рта. Также низкий иммунитет способствует неполному уничтожению инфекции в случае острого тонзиллита, а это неизбежно приводит к развитию хронического заболевания.
- Пищевой фактор. Дефицит в рационе витаминов группы В и витамина С, однообразная белковая пища также снижают защитные свойства организма, стимулируя развитие воспалительных процессов в гландах.
- Травма миндалин. Травмирование гланд может привести к занесению инфекции. Также раневой канал может стать еще одним подходящим местом для развития гнойной пробки.
Симптомы
В большинстве случаев пробки в гландах не причиняют больному никаких беспокойств, в особенности если они небольших размеров. В некоторых случаях гнойные пробки в миндалинах могут сопровождаться признаками, которые позволяют заподозрить развитие заболевания.
На наличие пробок в гландах могут указывать:
- Ощущение присутствия в горле инородного тела. Расположенные в толще миндалины гнойные пробки могут раздражать нервные окончания слизистой оболочки, в следствие чего человек может чувствовать в горле инородное тело. Подобные ощущения могут наблюдаться как с одной, так и с обеих сторон (зависит от расположения пробок). В некоторых случаях это может спровоцировать приступ сухого (без мокроты) кашля, который не приносит облегчение.
- Боль и затруднение при глотании. Выделение в очаге воспаления биологически активных веществ способствует повышенной чувствительности нервных окончаний слизистой оболочки глотки, а это может проявиться болезненными ощущениями во время трапезы. Иногда пробки в миндалинах могут быть настолько крупными, что могут создать механическое препятствие для проглатываемой пищи. Более того, прогрессирующий воспалительный процесс может привести к гипертрофии (увеличению) миндалин, в результате чего также затруднится прохождение пищи.
- Наличие неприятного запаха изо рта. Согласно вышесказанному, в основе пробок в миндалинах могут лежать патогенные грибы, бактерии и другие микроорганизмы. В процессе своей жизнедеятельности некоторые из них способны вырабатывать сернистые соединения (к примеру, сероводород), которые обуславливают возникновение специфического запаха. Интересно, что обычные методы (чистка зубов, использование жевательных резинок и другие) не помогут устранить запах.
- Обнаружение гнойных пробок при врачебном осмотре.

Лечение гнойных пробок
Прежде, чем начать комплексное лечение, необходимо пройти обследование. В это включается мазок из горла и общий анализ крови. Благодаря такому исследованию специалист может с точностью выяснить степень поражения, а затем и назначить грамотное лечение.
Мазок из горла предназначен для выявления патогенных микроорганизмов, находящихся в ротовой полости, а также определения их реакции на антибиотики, которые применяют в виде инъекций или таблеток. В большинстве случаев назначают Феноксилметилпенициллин, Клиндамицин, Кларитромицин. Чтобы лечение было максимально эффективным, врач назначает прием антибиотиков по индивидуальной схеме.
Некоторые лекарственные спреи имеют болеутоляющее, антибактериальное, антисептическое действие. К ним можно отнести Биопарокс, Орасепт, Ингалипт, Фарингосепт, Хлорофиллипт.
Для снятия болезненных ощущений можно воспользоваться Трайсилсом, Стрепсилсом, Фалиминтом. Данные препараты выпускают в виде леденцов, которые при рассасывании не только прекрасно снимают боль, но и оказывают высокий лечебный эффект.
Отоларингологи также рекомендуют регулярно полоскать горло, используя различные фармакологические средства. Такой состав можно приготовить самостоятельно, используя соль, борную кислоту, йод и соду. Более сложный раствор подразумевает использование экстракта лечебных трав (Стоматидин, Ротокан, Фурацилин). Полоскание горла оказывает ярко выраженный антисептический эффект. Более того, с его помощью можно запросто удалить из горла гнойные пробки. Такую процедуру не следует ограничивать в количествах, специалисты рекомендуют проводить ее как можно чаще. В результате этого большинство болезнетворных организмов погибает, у пациента снижается температура, улучшается его общее состояние.
Конечно, такие результаты не говорят о том, что можно заняться самолечением. Поэтому будет разумно при обнаружении гнойных пробок в миндалинах сразу же обратиться к отоларингологу. Специалисты Maya Clinic в Казани проведут комплексное обследование, поставят точный диагноз и дадут полезные рекомендации для наилучшего лечения гнойных пробок у детей и у взрослых. В арсенале врачей Maya Clinic не только самые эффективные, но и полностью безопасные терапевтические методики.
Появление язвочек во рту, воспаление слизистой оболочки — признаки стоматита. Заболевание имеет воспалительный характер. Возникает вследствие иммунного ответа на внешние раздражители, чаще болезнетворные микроорганизмы. Важно своевременно проводить адекватное лечение, выявлять и устранять причины. Если болезнь не лечить, то она может перейти в хроническую форму, негативно влиять на здоровье зубов, органов дыхания. Распространенное осложнение после стоматита — присоединение вторичной инфекции.
Причины развития
Стоматит часто возникает у людей с пониженным иммунитетом и нарушенной микрофлорой. Если одновременно наблюдаются 2 этих состояния, то даже условно-патогенные микроорганизмы способны вызвать сильнейшие воспалительные процессы. На развитие заболевания также влияют много других факторов.
Воспаление слизистых рта может возникнуть в следующих случаях:
- механические, химические, термические травмы — ожег горячей, ранение твердой пищей, прикус щеки и т. д. приводит к повреждению тканей, проникновению и распространению инфекции;
- неполноценное питание, нехватка витаминов, особенно С, группы В, минералов — цинка, железа и других;
- несоблюдение правил гигиены, употребление немытых свежих ягод, овощей, фруктов, грязные руки во время еды;
- лечение лекарствами, уменьшающими слюноотделение, антибиотиками, которые уничтожают полезную микрофлору, рядом других медикаментов;
- частая чистка зубов пастой с лаурил сульфат натрием приводит к снижению секреции слюны, сухости слизистых, которые становятся более восприимчивы к агрессивным веществам;
- некачественное протезирование, лечение зубов из-за чего постоянно травмируются десна;
- курение, употребление алкоголя;
- обезвоживание организма при длительной диарее, рвоте.
Стоматит часто возникает при беременности из-за нарушения гормонального фона. В группе риска пациенты с заболеваниями сердца, сосудов, органов ЖКТ, патологиями иммунной, эндокринной систем, имеющие глистную инвазию. При сахарном диабете диагностируют афтозную форму. Люди, применяющие ингаляторы с гормонами для купирования приступов бронхиальной астмы, страдают от кандидозного вида болезни.
Для ответа на вопрос стоматит заразен или нет необходима дифференциальная диагностика. Бактерии вирусы, грибы Кандида могут передаваться от человека к человеку. Наиболее заразной считается вирусная форма патологии. Однако при хорошем иммунитете инфекция не обязательно получит развитие. Также важно как передается стоматит. Если это прямой контакт, например, поцелуй, то риск заболеть выше.
Симптомы заболевания
Симптоматика зависит от вида патологии, но есть общие клинические проявления. Как правило, болезнь начинается не остро. Слизистые становятся красными, в области очага поражения появляется припухлость, болезненность, чувство жжения. Как выглядит стоматит можно посмотреть на фото.
Если это бактериальная инфекция, то через день в месте заражения возникает язвочка и с красным ореолом, расходящимся от центра. Язва покрыта белым налетом. В этот период повышается слюноотделение, появляется неприятный запах. Боли беспокоят больного не только при употреблении пищи, но и в состоянии покоя.
Прыщики и язвочки появляются в любом месте ротовой полости, в тяжелых случаях развивается стоматит в горле. Особенно болезненно воспринимается стоматит на языке, так как там много нервных окончаний. Некоторые виды характеризуются кровоточивостью десен.
При дальнейшем развитии патологии может повышаться температура, увеличиваться лимфоузлы, появляться симптомы интоксикации — слабость, тошнота, отсутствие аппетита.
Виды стоматита
Заболевание имеет широкую классификацию, в который выделены характер течения, причина возникновения, особенности клинической картины.
Патология бывает острой и хронической. Если симптоматика ярко выражена, присутствуют отечность, краснота, боль, язвы, кровоточивость — это острый стоматит. Сколько длится эта фаза зависит от формы заболевания. Обычно длительность острого периода не превышает двух недель.
Если болезнь не лечить, наступает ремиссия, либо хронизация воспалительного процесса. При хронической форме симптомы маловыражены, обнаружить болезнь можно лишь в периоды обострения.
Медикаментозный стоматит
При повышенной чувствительности, непереносимости компонентов лекарств появляются характерные симптомы заболевания: пузырьки, эрозии, отек, краснота зева, языка, неба, жжение, плотный белый налет. В списке медикаментов, вызывающих воспаление слизистых, часто встречаются антибиотики, йод, барбитураты, новокаин, сульфаниламиды.
Травматический стоматит
Воспалительные процессы развиваются на фоне травмы тканей предметами, химическими веществами, горячей пищей и т. д. Стоматит на десне обычно возникает из-за травмирования неровным краем зуба, протезом. В ранку проникают бактерии и она воспаляется. Характерны симптомы катаральной формы.
Бактериальный стоматит
Возникает при поражении слизистых стафилококками и стрептококками. Характеризуется появлением гнойничков, которые при вскрытии преобразуются в эрозийные очаги.
Афтозный стоматит
Может проявляться остро или иметь слабо выраженные симптомы. Появляются небольшие пятна до 5 мм округлой формы — афты с четко выраженными границами, покрытые сероватым налетом. Пятнышки могут быть единичными или множественными. При остром течении повышается температура тела, увеличиваются лимфоузлы. Среди факторов риска — сахарный диабет, пониженный уровень иммунитета, аутоиммунные патологии, болезни органов ЖКТ, особенно толстого кишечника. В хронической форме проявляется бессимптомно, вялая симптоматика наблюдается при обострении.
Катаральный стоматит
Диагностируется чаще других форм. Характеризуется не яркими симптомами: покраснением, припухлостью, кровоточивостью десен. Возникает по причинам плохой гигиены полости рта, снижения иммунитета, травм. Может быть осложнением других заболеваний — гриппа, патологий органов пищеварения, болезней крови, авитоминоза, эндокринных нарушений.
Лучевой стоматит
Является первым симптомом лучевой болезни. Характеризуется сильной сухостью во рту, точечными кровоизлияниями на слизистых и под ткани, расширением зубодесневых карманов, отеком языка, десен, неба. Запущенный стоматит этой формы проявляется некротическими очагами, сильным запахом изо рта, грязной слюной с кровянистыми прожилками. Даже после лечения могут возникать рецидивы. На месте травмированных тканей остаются рубцы.
Язвенный стоматит
Является следующей стадией после катарального вида. Симптоматика усиливается, появляются язвы, плотный налет, сильная боль. Лимфоузлы увеличиваются, в крови повышается концентрация лейкоцитов. В группе риска пациенты, имеющие болезни желудочно-кишечного тракта.
Кандидозный стоматит
Грибковые инфекции практически всегда имеют длительное течение. При молочнице на щеках, языке небе, губах появляется белый плотный налет, сопровождающийся гиперемией и синюшностью слизистых. При фугонозной форме наблюдается выраженная отечность, эрозии, пенистый налет. Также выделяют ангулярный стоматит, при котором грибки поражают углы губ (заеды). Стоматит на губе может быть грибковым или вирусным.
Герпетический стоматит
Развивается из-за деятельности вируса герпеса. Во рту и на губах можно увидеть пузырьковые высыпания с прозрачной жидкостью. После того как пузырьки лопаются, на их месте появляются эрозии.
Чем лечить заболевание
Терапия предусматривает применение препаратов местного, а иногда системного действия. Схема лечения заболевания зависит от того, какой именно вид стоматита диагностирован. По этой причине нельзя заниматься самолечением, так как оно может оказаться бесполезным и патология продолжит развиваться до опасных состояний.
Исключение составляет легкая степень катарального воспаления, связанная с нарушением гигиены. Достаточно исключить причину и несколько дней полоскать рот антисептиками.
Лечение в домашних условиях других разновидностей нужно согласовывать с врачом. Применение народных средств не противопоказано, но они могут использоваться только в качестве дополнения к основной терапии. Целесообразность и безвредность того или иного рецепта сможет оценить только стоматолог.
Эффективные препараты для взрослых
Для купирования воспалительных процессов, борьбы с патогенной микрофлорой, снятия боли назначают ополаскиватели, гели, спреи, таблетки для рассасывания, мази. При сильной боли обезболивающие медикаменты можно принимать перорально. Так как лечение нужно проводить регулярно, важно подобрать лекарство от стоматита, которое будет удобно носить в сумочке и применять на работе.
Популярные лекарственные средства:
- Хлорофиллипт, Ингалипт, оказывающие антисептическое действие. Выпускаются в виде спреев. Применяют до 5 раз в сутки на протяжение одной недели. Спреи удобно применять, если стоматит на небе, горле.
- Солкосерил ускоряет регенерацию тканей, восстанавливает слизистые, предохраняет от развития язв. Гель наносят несколько раз в день. Курс от 7 до 14 дней.
- Холисал действует губительно на бактерии, снимает воспаление, улучшает заживление тканей. Гель используют трижды в день не менее недели. Аналог препарата — Камистад. Отлично помогает при афтозной, бактериальной форме болезни.
- Виферон, Ацикловир назначают пациентам с вирусной инфекцией. Мазь от стоматита во рту наносят на очаги воспаления несколько раз в день. Курс терапии до 2 недель.
- Лидокаин Асепт, Лидохлор применяют при любой форме патологии, так как основное назначение — снятие острой боли. Выпускают в виде спрея. Можно применять до четырех раз в сутки, не более 1 недели.
- Люголь убивает бактерии, лечит язвы, купирует воспалительные процессы. Полость рта обрабатывают спреем 2 — 3 раза в день.
- Миконазол, Нистатин назначают при грибковой инфекции. При тяжелом течении заболевания мазь используют в комплексе с системными препаратами. Наносят на пораженные участки от 2 до 4 раз в сутки.
Любое медикаментозное средство от стоматита должен выписывать врач. Симптомы разновидностей заболевания схожи и самостоятельно разобраться в причине воспалительных реакций невозможно.
Чем можно полоскать рот
Для лечения патологии можно применять аптечные препараты, направленные на уничтожение бактерий, купирование воспаления и заживление тканей.
Лекарственные растворы, которые можно купить в аптеке:
- Аквалор с морской солью;
- Стоматофит, Доктор Тайсс Шалфей на основе шалфея;
- Ромазулан с экстрактом ромашки;
- Хлоргексидин (предварительно разводится с водой).
Отвары, настои для полоскания легко приготовить в домашних условиях из ромашки аптечной, календулы, сока алоэ, облепихи, цветков липы и других лекарственных растений. Хорошо помогает раствор соли с содой.
Профилактика
В ротовой полости любого человека присутствует условно-патогенная микрофлора, которая может активизироваться при снижении иммунитета. По этой причине важно вести здоровый образ жизни, хорошо питаться, лечить болезни.
Необходимо соблюдать правила гигиены. Не кушать грязные овощи, мыть руки перед едой, регулярно заменять зубные щетки.
Для лиц, предрасположенных к заболеванию, следует исключить любые травмы слизистых рта. Нельзя употреблять обжигающую, твердую пищу, острые приправы. Если появилась ранка нужно сразу же обработать ее антисептиком.
Обязательно проводить своевременное лечение стоматологических и ЛОР болезней. Хронические заболевания, запущенный кариес — источники инфекции.
Цены на лечение
В нашей клинике лечат стоматит у взрослых и детей. Мы проводим процедуры с применением эффективных, безопасных препаратов, даем рекомендации по уходу за полостью рта в домашних условиях.
Стоимость лечения зависит от вида, запущенности патологии, количества сеансов, цены препарата, дополнительных услуг. Цены согласуются с пациентом до начала процедур.