Эпителий матки
Все заболевания шейки матки можно разделить на фоновые, предраковые (дисплазия) и рак шейки матки.
Фоновые процессы: псевдоэрозия (эктопия, именно то, что чаще всего называют эрозией шейки матки), лейкоплакия без атипии, полипы, кондиломы.
Предраковый процесс (дисплазия): легкая, умеренная, тяжелая.
Эрозия шейки матки
Шейка матки — это нижняя часть матки, которая соединяет ее тело с влагалищем. Термин «эрозия» в гинекологии понятие собирательное, обозначающее участок ярко-красного цвета, расположенный на шейке матки и видимый невооруженным глазом при осмотре. Внутри шейки матки проходит канал, соединяющий ее с полостью матки. Стенки этого канала выстланы так называемым цилиндрическим эпителием. Влагалищная часть шейки матки покрыта многослойным плоским эпителием. Этот же тип эпителия выстилает стенки влагалища. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название переходной зоны. Иногда зона перехода между двумя типами эпителия может смещаться, и при этом цилиндрический эпителий цервикального канала покрывает небольшой участок влагалищной части шейки матки. В таких случаях говорят о так называемых псевдоэрозиях (многослойный плоский эпителий, покрывающий в норме влагалищную часть шейки матки, имеет розовато-серый цвет, а цилиндрический эпителий цервикального канала — красный; отсюда и термин эрозия или псевдоэрозия).
Причина частых заболеваний шейки матки связана с ее анатомическим расположением — она выступает во влагалище, поэтому при любой инфекции воспаление переходит на нее. Даже при излечении инфекции влагалища (кольпит, вагинит) внутри канала шейки матки возбудители могут оставаться. Эрозия шейки матки, состоящая целиком из цилиндрического эпителия, поддерживает воспаление, поэтому при ее наличии часто бывает недостаточно ограничиться приемом антибиотиков, необходимо убрать сам очаг инфекции. Во время полового акта шейка матки травмируется, и повышается риск передачи инфекции. Большинство инфекций, возбудители которых поражают шейку матки, передаются именно половым путем.
Причины возникновения псевдоэрозии
Во-первых, это половые инфекции, дисбактериоз влагалища и воспалительные заболевания женской половой сферы. Хламидии, микоуреаплазмы, кишечная палочка, стафилококки, стрептококки, энтерококки и другие микроорганизмы постоянно «терроризируют» слизистую оболочку, в результате чего она начинает реагировать повышением своей активности.
Во-вторых, это раннее начало половой жизни. Слизистая оболочка женских половых органов окончательно созревает к 20-23 годам. Если в этот тонкий процесс вмешивается инфекция, псевдоэрозии практически не миновать.
В-третьих, это травмы шейки матки. Основной причиной таких травм, конечно, являются роды и операции.
Еще одна причина — нарушения менструального цикла вследствие нарушений гормонального фона.
Дисплазия шейки матки
Эктопия или дисплазия шейки матки, симптомы которой чаще носят скрытый характер, проявляется тем, что в толще покровного эпителия шейки матки образуются клетки с различной степенью атипии (нарушение дифференцировки клеток). Их появление приводит к последующим изменениям слоистости эпителия. Дисплазию еще называют цервикальной интраэпителиальной неоплазией (СIN).
Такая патология как эрозия шейки матки может существовать у женщины долгие годы. Легкая степень дисплазий может поддаваться обратному развитию. Умеренная и тяжелая дисплазия чаще переходит в рак. Дисплазия – это атипия эпителия шейки матки с нарушением слоистости, но без вовлечения в процесс поверхностного слоя и стромы. Дисплазия шейки матки относится к предраковым заболеваниям, то есть заболеваниям, которые в отсутствие лечения могут перейти в рак. Поэтому, если у вас диагностирована эрозия шейки матки, на вопрос, лечить ее или нет, любой врач ответит – лечить.
Одной из основных причин дисплазии шейки матки в настоящее время считается инфицирование вирусом папилломы человека (ВПЧ). ДНК вируса ВПЧ обнаруживается у более чем 90% больных. У людей, инфицированных ВПЧ дисплазия возникает в 10 раз чаще, чем у неинфицированных. Известно более 20 типов вируса, которые поражают половые органы, однако, только некоторые их них вызывают дисплазию.
Причины заболевания
К факторам риска дисплазии шейки матки относят:
— инфицирование ВПЧ;
— неоднократные беременности и/или роды, особенно в возрасте до 20 лет;
— беспорядочные половые связи;
— хронический цервицит;
— заболевания, передаваемые половым путём.
Симптомы заболевания
Часто дисплазия шейки матки протекает без каких-либо проявлений. При наличии инфекции ВПЧ могут выявлять остроконечные кондиломы вульвы, влагалища или заднего прохода.
Содержание
Как определить дисплазию шейки матки?
Диагностика заболеваний шейки матки производится гинекологом и включает:
— осмотр с помощью гинекологических зеркал;
— мазок со слизистой оболочки шейки матки с последующим цитологическим исследованием;
— кольпоскопию (осмотр шейки матки в специальный микроскоп и окраска различными химическими агентами);
— мазок со слизистой оболочки для проведения ПЦР на вирус папилломы человека, типирование вирусной ДНК;
— обследование на наличие других урогенитальной инфекции (вирус простого герпеса, хламидии и др.);
— биопсию и выскабливание цервикального канала по показаниям.
Только профессиональная диагностика эрозии шейки матки позволяет определить степень и форму заболевания.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Глазманова А.В. 1 1 ГБОУ ВПО «Ростовский государственный медицинский университет» МЗ РФ Частота предраковых и раковых заболеваний шейки матки в связи с использованием внутриматочных противозачаточных средств (ВМС) должна быть выяснена потому, что ВМС имеют нити, свисающие в цервикальный канал и влагалище, и могут повреждать слизистую шейки матки. Частота гиперпластических процессов цервикального канала возрастала при длительном (более 5–7 лет) применении ВМС. В большинстве случаев они носили транзиторный характер и не определялись при динамическом цитологическом обследовании. Внутриматочный метод контрацепции не повышает риска возникновения онкологических заболеваний шейки матки в период пользования ВМС. Женщины, применяющие ВМС, должны находиться под постоянным врачебным наблюдением с использованием высокоинформативного цитологического метода исследования, при этом возможна ранняя профилактика и лечение предраковых процессов и рака шейки матки.  2224 KB Ключевые слова : внутриматочная контрацепция шейка матки предраковые заболевания гиперплазия эндоцервикального эпителия рак шейк матки 1. Аноприенко С. Современные методы контрацепции. – М.: Феникс, 2008. – 172 c. 2. Вдовина Т.С. Состояние женских половых органов при применении полиэтиленовых внутриматочных контрацептивов / Т.С. Вдовина, А.Ф. Жаркин // Акуш. и гинекология. – 1983. – №10. – С. 33-38. 3. Деранкова Е.Б. Состояние эндометрия, эндо- и эктоцервикса у женщин, прекративших пользоваться внутриматочными контрацептивами / Е.Б. Деранкова, Н.Р. Сафронникова // Акуш. и гинекология. – 1980. – №3. – С. 42-44. 4. Ерофеева П.В. Профилактика повторного аборта // Эффективная фармакотерапия. – 2010. – №2. – С .8-14. 5. Кузнецова И.В. Современная внутриматочная контрацепция // Гинекология. – 2012. – №4. – С.62-67 6. Пестова Т.И. Медико-социальные аспекты внутриматочной контрацепции и состояние здоровья женщин при ее сверхдлительном использовании / Т.И. Пестова, Е.В. Брюхина, А.С. Пестов // Гинекология. – 2003. – №5. – С. 210-212. 7. Петров Ю.А. Оценка онкологического риска внутриматочной контрацепции на основе цитологических исследований эндометрия // Вопросы онкологии. – 1985. – №12. –С. 53-56. 8. Петров Ю.А. Особенности гиперпластических процессов слизистой оболочки матки у женщин, применяющих внутриматочные контрацептивы // Вопр. охраны материнства и детства. – 1985. – №11. – С. 67. 9. Петров Ю.А. Состояние слизистой оболочки матки при длительной внутриматочной контрацепции // Российский мед.журнал. – 1986. – №5. –С.102-103. 10. Петров Ю.А. Хронический эндометрит в репродуктивном возрасте :этиология, патогенез, диагностика, лечение и профилактика: дисс. … докт. мед.наук. – М., 2012. – 289 с. 11. Петров Ю.А. Информативность гистероскопии в диагностике хронического эндометрита при ранних репродуктивных потерях // Фундаментальные исследования. – 2012. – №1-1 – С. 85-88. 12. Петров Ю.А. Современные аспекты лечения хронического эндометрита // Фундаментальные исследования. – 2011. – №11. – С.563-565. 13. Петров Ю.А. Сонографические аспекты диагностики хронического эндометрита при ранних репродуктивных потерях // Казанский мед. журн. – 2011. –Т.92, №4. – С.522-525. 14. Петров Ю.А. Нюансы иммунологической перестройки при хроническом эндометрите // Валеология. – 2011. – № 4. – С.44-50. 15. Петров Ю.А. Состояние слизистой оболочки матки при длительной внутриматочной контрацепции // Российский мед. журнал. – 1986. – №5. – С.102-103. 16. Петров Ю.А. Хронический эндометрит в репродуктивном возрасте: этиология, патогенез, диагностика, лечение и профилактика: автореф. дисс. … докт. мед. наук. – М., 2012. – 47 с. 17. Петров Ю.А. Допустимая длительность применения полиэтиленовых внутриматочных контрацептивов / Ю.А. Петров, Э.А. Ковалева // Акуш. и гин. – 1986. – №7. – С. 40-41. 18. Петров Ю.А. Пролиферативные изменения слизистой оболочки тела и шейки матки у женщин, применяющих внутриматочные контрацептивы / Ю.А. Петров, Э.А. Ковалева // Вопросы онкологии. – 1986. – №3. – С. 49-52. 19. Петров Ю.А. Клинико-морфологическая характеристика и онкологические аспекты применения внутриматочных контрацептивов: автореф. дисс. … канд. мед. наук. – Краснодар, 1984. – 17 с. 20. Петров Ю.А. Особенности митотического режима, содержание ДНК и полового хроматина в клетках эндометрия при внутриматочной контрацепции / Петров Ю.А., Рымашевский Н.В., Ковалева Э.А. // Вопр. охраны материнства и детства. – 1988. – №12. – С. 40-43. 21. Петров Ю.А. Состояние эндометрия при внутриматочной контрацепции/ Петров Ю.А., Рымашевский Н.В., Ковалева Э.А. // Вопр. охраны материнства и детства. – 1988. – №3. – 59-62. 22. Радзинский В.Е. Хронический эндометрит в современной перспективе / В.Е. Радзинский, Ю.А. Петров, М.Л. Полина // Казанский медицинский журнал. – 2012. –Т.93. – №1. – С. 178. 23. Сафронникова Н.Р. Контрацепция, ановуляция и рак / Н.Р. Сафронникова, Я.В. Бохман // Онкологические аспекты ановуляции. – Псков, 1990. – С. 28-33. 24. Скуя И.Я. Дисплазия эпителия при длительном применении внутриматочных контрацептивов // Тезисы докладов конференции прибалтийских республик. – Таллин, 1980. – С. 30. 25. Affandi M. Cytologcal follow-up of 200 women using copper devices contraception // Contracept. – 1996. – №13. – P.739-746. 26. Banharnsupawat L. Immediate postpartum IUD Insertion // Obstet. And Gynec. – 1991. – №2. – P. 278-285. 27. Berg J. Das intrauterinpessar vom typ Dana-Super als Langzeit-Kontraceptivum // Zbl. Gynak.- 1993. – №50. – P. 1172-1775. 28. Goldman J.A. Invasive epidermal carcinoma of the cervix in a woman an IUD ^ a case report // Contracept. – 1993. – № 3. – P. 227-230. 29. Ishihama A. Cytologic Studies after Insertion of Insertion of IUDs // Acta cytol – 1990. – №1. – P. 35-41. 30. Lippes J. The loop age 7 (with life significant years of observation) / J. Lippes, S. Ogra // Internat. J. Fertil. – 1988. – № 4. – P. 444-452. 31. Luthra U. Cytological monitoring of female genital tract in women using Cu-IUD // Indian J. Med.res. – 1997. – № 66. – P. 216-221. 32. Medhat I. A colposcopic Study of the Effect of IUDs on Cervical Epithelium // Int. J. Obstet. Gynec. – 1990. – №5. – P. 440-443. 33. Melamed M.R. Early incidence rates of precancerous cervical lesions in women using contraceptives //Gynecol. Oncol. – 1993. – №1 – P.290-298. 34. Mishell P. Intrauterine Devices // Clin. Odstet. Gynec. – 1989. – №1. – P. 27-37. 35. Misra J.S. Cytological studies in women using copper intrauterine devices // Acta Cytol. – 1997. – №4. – P. 514-518. 36. Ory H. Contraceptive choice and prevalence of cervical dysplasia and carcinoma in situ // Amer. J. Obstet.Gynec. – 1986. – № 6. – P. 573-577. 37. Piver M.S. Effect of an IUD upon cervical and endometrial exfoliative cytology // Obstet. Gynec. – 1986. – №28. – P. 528-536. 38. Prinz W. Zytologische Befunde beim Intrauterinpessar // Geburtsh. Frauenheilk. – 1991. – №3. – S.194-198. 39. Richart R. The IUD and ctrvical neoplasia / Richart R., Barron B.// J.A.M.A. – 1987. – №6. – P. 817-820. 40. Rubinstein E. The copper-7 device in chronic and IUD-induced acute cervicitis treated with oral estriol // Contracept. – 1984. – №10. – P. 673-684. 41. Sagiroglu N. The cytology of IUDs // Acta cytology. – 1990. – №14. – P. 58-65. 42. Sandmire H. Carcinoma of cervix in oral contraceptive steroids and IUD users and nonusers // Amer. J.Obstet.Gynec. – 1986. – №3. – P. 339-345. 43. Saurel J. Retentissment cetologique du sterilet // Arch. Anat. Cytol. Pathol. – 1992. – № 1. – P.20-24. 44. Stern E. Contraceptive choice and dysplasia: changes following the senate hearings // Contracept. – 1993. – №7. – P. 435-441. 45. Tietze C. Use-effectiveness of oral and intrauterine contraception / Tietze C., Levit A. // Fertil. And Steril. – 1991. – № 8. – P. 508-513. 46. Vokaer R. // J.Gynec.Obstet. Biol. Reprod. – 1984. – № 3. – P. 379-400. 47. Wolke P. Klinische, bakteriologiscge und histologische Untersuchungen nach mehrjahriger Einlage eines IUD zur Kontrazeption // Zbl. Gynak. – 1987. – №14. – S. 880-883.
2224 KB Ключевые слова : внутриматочная контрацепция шейка матки предраковые заболевания гиперплазия эндоцервикального эпителия рак шейк матки 1. Аноприенко С. Современные методы контрацепции. – М.: Феникс, 2008. – 172 c. 2. Вдовина Т.С. Состояние женских половых органов при применении полиэтиленовых внутриматочных контрацептивов / Т.С. Вдовина, А.Ф. Жаркин // Акуш. и гинекология. – 1983. – №10. – С. 33-38. 3. Деранкова Е.Б. Состояние эндометрия, эндо- и эктоцервикса у женщин, прекративших пользоваться внутриматочными контрацептивами / Е.Б. Деранкова, Н.Р. Сафронникова // Акуш. и гинекология. – 1980. – №3. – С. 42-44. 4. Ерофеева П.В. Профилактика повторного аборта // Эффективная фармакотерапия. – 2010. – №2. – С .8-14. 5. Кузнецова И.В. Современная внутриматочная контрацепция // Гинекология. – 2012. – №4. – С.62-67 6. Пестова Т.И. Медико-социальные аспекты внутриматочной контрацепции и состояние здоровья женщин при ее сверхдлительном использовании / Т.И. Пестова, Е.В. Брюхина, А.С. Пестов // Гинекология. – 2003. – №5. – С. 210-212. 7. Петров Ю.А. Оценка онкологического риска внутриматочной контрацепции на основе цитологических исследований эндометрия // Вопросы онкологии. – 1985. – №12. –С. 53-56. 8. Петров Ю.А. Особенности гиперпластических процессов слизистой оболочки матки у женщин, применяющих внутриматочные контрацептивы // Вопр. охраны материнства и детства. – 1985. – №11. – С. 67. 9. Петров Ю.А. Состояние слизистой оболочки матки при длительной внутриматочной контрацепции // Российский мед.журнал. – 1986. – №5. –С.102-103. 10. Петров Ю.А. Хронический эндометрит в репродуктивном возрасте :этиология, патогенез, диагностика, лечение и профилактика: дисс. … докт. мед.наук. – М., 2012. – 289 с. 11. Петров Ю.А. Информативность гистероскопии в диагностике хронического эндометрита при ранних репродуктивных потерях // Фундаментальные исследования. – 2012. – №1-1 – С. 85-88. 12. Петров Ю.А. Современные аспекты лечения хронического эндометрита // Фундаментальные исследования. – 2011. – №11. – С.563-565. 13. Петров Ю.А. Сонографические аспекты диагностики хронического эндометрита при ранних репродуктивных потерях // Казанский мед. журн. – 2011. –Т.92, №4. – С.522-525. 14. Петров Ю.А. Нюансы иммунологической перестройки при хроническом эндометрите // Валеология. – 2011. – № 4. – С.44-50. 15. Петров Ю.А. Состояние слизистой оболочки матки при длительной внутриматочной контрацепции // Российский мед. журнал. – 1986. – №5. – С.102-103. 16. Петров Ю.А. Хронический эндометрит в репродуктивном возрасте: этиология, патогенез, диагностика, лечение и профилактика: автореф. дисс. … докт. мед. наук. – М., 2012. – 47 с. 17. Петров Ю.А. Допустимая длительность применения полиэтиленовых внутриматочных контрацептивов / Ю.А. Петров, Э.А. Ковалева // Акуш. и гин. – 1986. – №7. – С. 40-41. 18. Петров Ю.А. Пролиферативные изменения слизистой оболочки тела и шейки матки у женщин, применяющих внутриматочные контрацептивы / Ю.А. Петров, Э.А. Ковалева // Вопросы онкологии. – 1986. – №3. – С. 49-52. 19. Петров Ю.А. Клинико-морфологическая характеристика и онкологические аспекты применения внутриматочных контрацептивов: автореф. дисс. … канд. мед. наук. – Краснодар, 1984. – 17 с. 20. Петров Ю.А. Особенности митотического режима, содержание ДНК и полового хроматина в клетках эндометрия при внутриматочной контрацепции / Петров Ю.А., Рымашевский Н.В., Ковалева Э.А. // Вопр. охраны материнства и детства. – 1988. – №12. – С. 40-43. 21. Петров Ю.А. Состояние эндометрия при внутриматочной контрацепции/ Петров Ю.А., Рымашевский Н.В., Ковалева Э.А. // Вопр. охраны материнства и детства. – 1988. – №3. – 59-62. 22. Радзинский В.Е. Хронический эндометрит в современной перспективе / В.Е. Радзинский, Ю.А. Петров, М.Л. Полина // Казанский медицинский журнал. – 2012. –Т.93. – №1. – С. 178. 23. Сафронникова Н.Р. Контрацепция, ановуляция и рак / Н.Р. Сафронникова, Я.В. Бохман // Онкологические аспекты ановуляции. – Псков, 1990. – С. 28-33. 24. Скуя И.Я. Дисплазия эпителия при длительном применении внутриматочных контрацептивов // Тезисы докладов конференции прибалтийских республик. – Таллин, 1980. – С. 30. 25. Affandi M. Cytologcal follow-up of 200 women using copper devices contraception // Contracept. – 1996. – №13. – P.739-746. 26. Banharnsupawat L. Immediate postpartum IUD Insertion // Obstet. And Gynec. – 1991. – №2. – P. 278-285. 27. Berg J. Das intrauterinpessar vom typ Dana-Super als Langzeit-Kontraceptivum // Zbl. Gynak.- 1993. – №50. – P. 1172-1775. 28. Goldman J.A. Invasive epidermal carcinoma of the cervix in a woman an IUD ^ a case report // Contracept. – 1993. – № 3. – P. 227-230. 29. Ishihama A. Cytologic Studies after Insertion of Insertion of IUDs // Acta cytol – 1990. – №1. – P. 35-41. 30. Lippes J. The loop age 7 (with life significant years of observation) / J. Lippes, S. Ogra // Internat. J. Fertil. – 1988. – № 4. – P. 444-452. 31. Luthra U. Cytological monitoring of female genital tract in women using Cu-IUD // Indian J. Med.res. – 1997. – № 66. – P. 216-221. 32. Medhat I. A colposcopic Study of the Effect of IUDs on Cervical Epithelium // Int. J. Obstet. Gynec. – 1990. – №5. – P. 440-443. 33. Melamed M.R. Early incidence rates of precancerous cervical lesions in women using contraceptives //Gynecol. Oncol. – 1993. – №1 – P.290-298. 34. Mishell P. Intrauterine Devices // Clin. Odstet. Gynec. – 1989. – №1. – P. 27-37. 35. Misra J.S. Cytological studies in women using copper intrauterine devices // Acta Cytol. – 1997. – №4. – P. 514-518. 36. Ory H. Contraceptive choice and prevalence of cervical dysplasia and carcinoma in situ // Amer. J. Obstet.Gynec. – 1986. – № 6. – P. 573-577. 37. Piver M.S. Effect of an IUD upon cervical and endometrial exfoliative cytology // Obstet. Gynec. – 1986. – №28. – P. 528-536. 38. Prinz W. Zytologische Befunde beim Intrauterinpessar // Geburtsh. Frauenheilk. – 1991. – №3. – S.194-198. 39. Richart R. The IUD and ctrvical neoplasia / Richart R., Barron B.// J.A.M.A. – 1987. – №6. – P. 817-820. 40. Rubinstein E. The copper-7 device in chronic and IUD-induced acute cervicitis treated with oral estriol // Contracept. – 1984. – №10. – P. 673-684. 41. Sagiroglu N. The cytology of IUDs // Acta cytology. – 1990. – №14. – P. 58-65. 42. Sandmire H. Carcinoma of cervix in oral contraceptive steroids and IUD users and nonusers // Amer. J.Obstet.Gynec. – 1986. – №3. – P. 339-345. 43. Saurel J. Retentissment cetologique du sterilet // Arch. Anat. Cytol. Pathol. – 1992. – № 1. – P.20-24. 44. Stern E. Contraceptive choice and dysplasia: changes following the senate hearings // Contracept. – 1993. – №7. – P. 435-441. 45. Tietze C. Use-effectiveness of oral and intrauterine contraception / Tietze C., Levit A. // Fertil. And Steril. – 1991. – № 8. – P. 508-513. 46. Vokaer R. // J.Gynec.Obstet. Biol. Reprod. – 1984. – № 3. – P. 379-400. 47. Wolke P. Klinische, bakteriologiscge und histologische Untersuchungen nach mehrjahriger Einlage eines IUD zur Kontrazeption // Zbl. Gynak. – 1987. – №14. – S. 880-883.
Внутриматочная контрацепция продолжает привлекать внимание ученых, многие ее аспекты активно изучаются . Исследователями выявлены некоторые изменения в слизистой оболочке матки , и прежде всего хронический эндометрит и гиперплазия эндометрия .
Не меньший интерес вызывает и состояние слизистой оболочки шейки матки и цервикального канала . Возможность возникновения предрака или рака шейки матки при применении внутриматочных противозачаточных средств (ВМС) дискутируется во многих работах .
Частота предраковых и раковых заболеваний шейки матки в связи с использованием внутриматочных контрацептивов должна быть выяснена не только потому, что некоторые виды ВМС имеют отростки или нити, свисающие в цервикальный канал и влагалище, но и потому, что присутствие ВМС способствует в ряде случаев усилению секреции из полости матки, что может повреждать слизистую шейки матки. Дисрегенераторные процессы в области переходной зоны в свою очередь могут явиться предпосылками для развития дисплазий, и в дальнейшем и рака шейки матки.
R. Vokaer , кроме того, указывает, что женщины, пользующиеся внутриматочными контрацептивами, относятся к группе риска возникновения рака шейки матки, поэтому изучение цитологии мазков из шейки матки и эндоцервикса совершенно необходимо для обнаружения возможных предраковых изменений и рака, связанных с применением ВМС.
Ряд авторов не нашли изменений в кольпоцитологических мазках при использовании ВМС . Так, отечественные исследователи с целью изучения состояния эпителия шеечного канала при применении ВМС обследовали 632 женщин через 6 – 30 мес. применения контрацептива. Результаты наблюдения показали отсутствие атипизма или дисплазии клеток эпителия шейки матки.
Другие врачи наблюдали ухудшение степени чистоты влагалища, но не отметили морфологических изменений клеток . По данным Т.С. Вдовиной и соавт. , II степень чистоты влагалища перешла в III степень у 38,6 % женщин, использующих ВМС. Чаще обнаружена III степень влагалищной чистоты при применении ВМС (по сравнению с исходным фоном) и в других исследованиях . Отсутствие изменений структуры клеток и патогенной флоры, клинических проявлений воспалительного процесса позволило авторам рассматривать эти изменения как местную реакцию на инородное тело. Лишь у 2,98 % женщин отмечались обильный клеточный детрит, большое количество лейкоцитов и слизи, патогенная флора. Измененные воспалением клетки плоского эпителия располагались в мазках группами, нередко края их соприкасались с сегментоядерными лейкоцитами. Границы клеток нечеткие, форма их почти не изменялась. Клетки несколько увеличены в размерах, вокруг ядер часто обнаруживались зоны просветления. В ядрах наблюдались укрупнения глыбок хроматина, формирование небольших ахроматиновых зон. Подобная цитологическая картина оценивалась авторами как воспалительный тип мазка.
В ряде работ отмечены при применении ВМС реактивные изменения экто- и эндоцервикса . Так, Е. Rubinstein сообщает, что через несколько месяцев после начала внутриматочной контрацепции у части пациенток отмечались острые цервициты.
По материалам Р. Wolke и соавт. у 15 из 108 обследованных женщин через 2 года после применения ВМС было обнаружено хроническое воспаление шеечного эпителия. Фоновые процессы экто- и эндоцервикса (эндоцервициты, цервициты и т.д.) у женщин с внутриматочными контрацептивами встречались не чаще, чем в контрольной группе .
Н.Р. Сафронникова и соавт. диагностировали в 11,4 % случаев гиперплазии эндоцервикального эпителия, а в 1,8 % – железисто-фиброзные полипы той же локализации. В других работах подобные изменения обнаружены значительно реже (соответственно в 2,5 % и 0,3 %). Выявленные гиперпластические процессы эндоцервикального эпителия были без признаков атипии . Частота их возрастала при длительном (более 5–7 лет) применении ВМС, что может свидетельствовать об их реактивной природе. В большинстве случаев они носили транзиторный характер и не определялись при динамическом цитологическом обследовании.
В результате цитологического и гистологического исследований, выполненных А. Ishihama и соавт. у 2 из 74 женщин, использующих ВМС, обнаружили эрозию шейки матки незлокачественного характера. Случаев рака не было, только у 2 пациенток установлен III тип цитологического мазка по Папаниколау.
М. Piver и соавт. , изучавшие цитологическую картину мазков из шейки матки у 378 пациенток, пользующихся ВМС, обнаружили у 0,79 % через год после введения контрацептива признаки дисплазии эпителия шейки матки. И.Я. Скуя отметила изменение соотношения слоев многослойного плоского эпителия при увеличении срока применения ВМС, а в 0,7 % диагностировала дисплазию эпителия шейка матки. В то же время имеются указания, что дисплазии эпителия данной локализации, выявленные у 1,88 % женщин, пользующихся ВМС, обычно слабо выражены и не носят упорного характера.
Другие авторы в цитологических мазках из шейки матки (в области перехода многослойного плоского эпителия в цилиндрический) и из влагалища на фоне внутриматочной контрацепции также выявили дисплазию и атипию клеток у 0,09 – 2,6 % женщин. N. Sagiroglu и соавт. , обследуя женщин, у которых контрацептив находился в полости матки на протяжении 3–8 лет, не отметили увеличения частоты дисплазии эпителия, но цитогормональные исследования свидетельствовали о не совсем благоприятном влиянии ВМС на гипофизарно-яичниковую систему.
По данным R. Pichart, В. Ваrron , при введении ВМС на 7 лет женщинам с умеренно выраженной дисплазией эпителия шейки матки и на 1 год пациенткам с резко выраженной дисплазией не наблюдалось прогрессирования данных процессов.
Кольпоцитологическое исследование у 1300 пациенток, пользующихся ВМС, показало, что у 5 из них через 3–6 мес. после введения внутриматочного контрацептива была обнаружена преинвазивная форма рака шейки матки, однако при последующем обследовании этих женщин через 2 года ни у одной из них признаков рака не обнаружено .
С. Tietze, А. Lewit сообщают данные цитологического исследования у 4800 женщин, у которых после введения ВМС была нормальная картина кольпоцитологического мазка. При повторном изучении кольпоцитограмм через полгода у 105 пациенток (1 % на 10619 мазков) выявлен III тип мазка по Папаниколау. В данной группе у половины женщин кольпоцитологическая картина мазка вернулась в течение года к норме без лечения, биопсии или извлечения ВМС. Лишь у 8 женщин вместо III типа мазка был обнаружен IV тип и 4 из них имели преинвазивную форму рака, установленную биопсией.
При контроле за 22140 женщинами, применяющими внутриматочные и гормональные контрацептивы, Н. Ory и соавт. показали, что при сравнении с другими популяциями женщин отмечается большая частота выявления дисплазий и преинвазивного рака шейки матки, но уменьшается частота инвазивного рака шейки матки у женщин, пользующихся современными методами контрацепции (дисплазии – в 2,5 %, преинвазивный рак – у 0,4 %, тогда как в контрольной группе – соответственно у 1,1–1,6 и 0,2–0,4 %).
Таким образом, данные литературы свидетельствуют о том, что внутриматочный метод контрацепции не повышает риска возникновения онкологических заболеваний шейки матки в период пользования ВМС.
Для окончательного суждения об онкологических аспектах внутриматочной контрацепции необходимо продолжить наблюдение и обследование женщин, прекративших пользоваться ею не менее 10–15 лет назад.
Выявление пролиферативных изменений эпителия экто- и эндоцервикса у некоторых женщин при применении ВМС свидетельствует о необходимости клинического осмотра и цитологического контроля до введения контрацептива и в процессе пользования им.
Многие авторы справедливо считают, что женщины, применяющие ВМС, должны находиться под постоянным врачебным наблюдением с использованием высокоинформативного и доступного цитологического метода исследования, при этом возможна ранняя профилактика и лечение предраковых процессов и рака шейки матки .
Библиографическая ссылка
Глазманова А.В. СЛИЗИСТАЯ ОБОЛОЧКА ЦЕРВИКАЛЬНОГО КАНАЛА И ШЕЙКИ МАТКИ ПРИ ВНУТРИМАТОЧНОЙ КОНТРАЦЕПЦИИ (ОБЗОР ЛИТЕРАТУРЫ) // Международный журнал экспериментального образования. – 2016. – № 5-1. – С. 55-58;
URL: http://www.expeducation.ru/ru/article/view?id=9909 (дата обращения: 29.10.2020). Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания» (Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления) «Современные проблемы науки и образования» список ВАК ИФ РИНЦ = 0.791 «Фундаментальные исследования» список ВАК ИФ РИНЦ = 1.074 «Современные наукоемкие технологии» список ВАК ИФ РИНЦ = 0.909 «Успехи современного естествознания» список ВАК ИФ РИНЦ = 0.736 «Международный журнал прикладных и фундаментальных исследований» ИФ РИНЦ = 0.570 «Международный журнал экспериментального образования» ИФ РИНЦ = 0.431 «Научное Обозрение. Биологические Науки» ИФ РИНЦ = 0.303 «Научное Обозрение. Медицинские Науки» ИФ РИНЦ = 0.380 «Научное Обозрение. Экономические Науки» ИФ РИНЦ = 0.600 «Научное Обозрение. Педагогические Науки» ИФ РИНЦ = 0.308 «European journal of natural history» ИФ РИНЦ = 1.369 Издание научной и учебно-методической литературы ISBN РИНЦ DOI
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания» (Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления) «Современные проблемы науки и образования» список ВАК ИФ РИНЦ = 0.791 «Фундаментальные исследования» список ВАК ИФ РИНЦ = 1.074 «Современные наукоемкие технологии» список ВАК ИФ РИНЦ = 0.909 «Успехи современного естествознания» список ВАК ИФ РИНЦ = 0.736 «Международный журнал прикладных и фундаментальных исследований» ИФ РИНЦ = 0.570 «Международный журнал экспериментального образования» ИФ РИНЦ = 0.431 «Научное Обозрение. Биологические Науки» ИФ РИНЦ = 0.303 «Научное Обозрение. Медицинские Науки» ИФ РИНЦ = 0.380 «Научное Обозрение. Экономические Науки» ИФ РИНЦ = 0.600 «Научное Обозрение. Педагогические Науки» ИФ РИНЦ = 0.308 «European journal of natural history» ИФ РИНЦ = 1.369 Издание научной и учебно-методической литературы ISBN РИНЦ DOI
Статистика онкологических заболеваний женской половой сферы выглядит пессимистично: во всем мире ежегодно регистрируется более 12 млн случаев рака, и 1 млн из них приходится на гинекологию. В России более 45 тысяч женщин каждый год узнают о своем диагнозе , а примерно каждая двадцатая сталкивается с раком шейки матки. Известно, что опухоли тем лучше поддаются лечению, чем раньше их выявляют. Сегодня наш рассказ о том, какие анализы помогут определить состояние шейки матки и где их лучше делать.
Гистологический анализ тканей шейки матки
Суть любого гистологического обследования — получение небольших фрагментов ткани для анализа под микроскопом. Рассмотрим, какое строение имеет шейка матки, чтобы понять, в каком именно участке органа берут биопсию.
Шейка матки находится между телом матки и влагалищем. Несмотря на то, что шейка достаточно короткая — около 3–4 сантиметров, в ней выделяют две части: влагалищную и канал. Они различаются по характеру выстилающих тканей: влагалищную часть покрывает плоский эпителий, канал шейки — цилиндрический. На месте «стыка» двух видов клеток могут возникать воспаления, формируются зоны перерождения одного вида эпителия в другой и т.д. При осмотре женщины врач может визуально отметить изменения в шейке матки, а для уточнения диагноза он берет пробу тканей.
Основными показаниями для биопсии и дальнейшей гистологии шейки матки служат:
- выявленные во время осмотра патологии;
- положительный тест на наличие вируса папилломы человека (ВПЧ);
- изменения в цитограмме;
- кератоз (невоспалительное кожное заболевание);
- необходимость уточнить анализ при неясной клинической картине заболевания .
Во время беременности или в период менструации биопсию тканей не берут. В остальном ограничений для анализа нет, кроме инфекционных заболеваний половой сферы и нарушения свертываемости крови.
Специальной подготовки перед процедурой не требуется, гинеколог делает ее во время осмотра на кресле. Единственное, что надо учесть: если женщина знает, что ей предстоит биопсия, то не рекомендуется применять вагинальные свечи и другие препараты. Во время забора тканей врач сначала окрашивает слизистую шейки матки йодом. Плоские клетки при этом выглядят более светлыми, цилиндрические — более темными. На границе темных и светлых участков врач с помощью специальных щипцов или шприца берет фрагменты тканей.
Полученный материал нуждается в специальной обработке: его сушат, пропитывают препаратами для затвердения, изготавливают срезы. В связи с этим результаты гистологии пациентка может получить в срок до 10 дней . В заключении содержится оценка состояния эпителия и описываются его изменения.
Цитологическое исследование биоптата шейки матки
Основным методом выявления патологий шейки матки сегодня является цитологическое исследование мазков. Суть метода была сформулирована более 50 лет назад ученым-цитологом из Греции Георгиосом Папаниколау, и метод получил имя своего родоначальника — мазок Папаниколау, PAP-тест или ПАП-тест. Врач берет мазок с шейки, а затем под микроскопом изучает состояние клеток и выявляет среди них патологически измененные.
В Европе и Северной Америке, где проводится скрининговое обследование женщин, с помощью данного вида диагностики удалось добиться заметного снижения смертности от рака шейки матки . В России оно тоже входит во все программы диспансеризации.
Для получения мазка достаточно шпателя или специальной цитощетки (инструмент, напоминающий небольшой ершик). Клетки берут со всей поверхности шейки матки и из шеечного канала. Так как наиболее частый участок развития рака — это место перехода плоского эпителия шейки в цилиндрический эпителий цервикального канала, материал обязательно берется из этой зоны .
За 48 часов до взятия мазка нельзя иметь половую связь и использовать лубриканты. Мазки не берут во время менструации, в период лечения от генитальной инфекции, а также после обследования влагалища .
Специалисты отмечают
… что ПАП-анализ при всех его достоинствах имеет один заметный недостаток — большую зависимость от правильности получения биоматериала. Некоторые исследователи говорят о том, что число ложноположительных результатов достигает 55% . В связи с этим в конце 1990 годов был разработан усовершенствованный метод получения мазка — жидкостная цитология. Полученный биоматериал помещается в жидкую среду, а потом из клеточной суспензии делают мазки высокого качества .
Для подготовки материала для анализа лаборатории необходимо от 3 до 5 дней, однако клеточная среда сохраняется в течение 10 дней, поэтому получить результаты анализа можно в этот срок .
Для описания результатов цитологии шейки матки используются следующие понятия:
Классификация Папаниколау:
- 1-й класс — норма;
- 2-й класс — наличие в анализе клеток эпителия с небольшими изменениями морфологии;
- 3-й класс — в мазке видны клетки с более выраженными изменениями строения («дискариоз»);
- 4-й класс — можно сделать предположения об онкологическом заболевании, так как в мазке есть атипичные клетки;
- 5-й класс — анализ положительный в плане рака .
Со времени создания ПАП-теста наука, что называется, шагнула вперед. В частности, появилось много новых сведений о роли ВПЧ в развитии онкологических заболеваний. Именно поэтому сегодня для оценки цитологических мазков используют систему, разработанную в клинике Бетесда (США), или систему Бетесда. Получая результаты анализа, сделанного по этой системе, пациент может увидеть следующие обозначения:
- NILM — состояние эпителия нормальное;
- ASCUS — в мазке обнаружены клетки плоского эпителия с атипичным строением, но его происхождение не установлено;
- ASC-Н — то же, но врачи не исключают высокую степень внутриэпителиальных изменений;
- LSIL — изменения внутри эпителия отмечаются в низкой степени;
- НSIL — то же, но степень изменений высокая;
- AGC — в мазке есть атипичные клетки цервикального (железистого) эпителия;
- AGC, favor neoplastic — возможное раковое перерождение (неоплазия) клеток эпителия .
Также в анализе врач указывает наличие микроорганизмов и грибков.
Микроскопические исследования шейки матки
Иногда кажется, что основу современной диагностики составляют лабораторные анализы и такие передовые методы, как КТ и МРТ. Однако это не так: осмотр врача и инструментальные обследования все так же необходимы для установления точного диагноза.
Для осмотра шейки врач использует особый аппарат — кольпоскоп. Фактически это бинокулярный микроскоп на подвижном штативе. Сегодня аппараты позволяют получить увеличение более чем в 250 раз, и при наличии опыта врач получает полные сведения о состоянии органа.
Для повышения точности кольпоскопии используют цветовые фильтры, чтобы видеть сосуды, выполняют ее с окрашиванием, с применением специальных тестов — эпителиальных и сосудистых. Фото- и видеокольпоскопия дают врачу возможность повторно рассмотреть поверхность шейки и уточнить все спорные моменты .
В рамках этого обследования можно оценить общее состояние слизистой шейки матки, выявить очаги патологии, обнаружить различные образования, провести предварительное дифференцирование доброкачественных и злокачественных. С помощью кольпоскопа контролируют биопсию тканей.
Оптимальное время для проведения кольпоскопии — первая половина цикла, обычно третий день после окончания менструации.
Микробиологические анализы
Любое микробиологическое исследование выявляет микроорганизмы, вызывающие различные патологии. В гинекологии возбудителями могут быть как представители нормальной флоры, так и патологические микроорганизмы. На обследование направляются беременные, а также пациентки, у которых есть жалобы на зуд, покраснение, необычные выделения: все это может быть признаком инфекции.
Кроме того, микробиологическое обследование необходимо женщинам, которые проходят длительное лечение антибиотиками или принимают противозачаточные препараты.
В рамках подготовки к обследованию рекомендуется воздержаться от половых контактов и не использовать вагинальные препараты. Материал с шейки матки собирают щеточкой, которую сразу помещают в пробирку со специальной средой. Обычно мазки берут из влагалища, с шейки матки и из уретры, и потом на бланке с результатами их можно различить по латинским буквам V (влагалище), C (канал шейки матки) и U (уретра). Если врач одновременно берет пробу отделяемого цервикального канала, то использует для этого ватный тампон . В зависимости от вида исследования проба проходит предварительную обработку, но в некоторых случаях (например, при иммунофлюоресцентном исследовании) она не требуется .
Анализ мазков V, C и U показывает условно-патогенную и патогенную флору. К первым микроорганизмам относятся гарднерелла, грибы рода Candida, актиномицеты, лептотрикс, кишечная палочка, энтерококк, стафилококки, стрептококки, микоплазмы и уреаплазмы, а к патогенам — гонококки или нейссерии, трихомонады, амебы. Степень их присутствия в анализе обычно обозначается знаком «+», их может быть от одного до четырех. При отсутствии микроорганизмов в мазке вы увидите на бланке обозначение abs. Единицы измерения содержания микроорганизмов в анализе могут быть и другими: если на бланке написано КОЕ/мл, то это означает «колониеобразующие единицы в 1 мл питательной среды».
Важным показателем наличия или отсутствия воспаления в шейке матки является количество лейкоцитов в мазке: норма составляет от 0 до 30 в поле зрения. А вот микрофлора в нем должна отсутствовать . Для отделяемого влагалища приняты следующие нормы: лейкоциты — от 0 до 10 в поле зрения, микрофлора влагалища в норме включает палочковую или лактобациллярную флору, слизь может присутствовать в умеренном количестве .
В анализе отделяемого влагалища есть также особый показатель — степень чистоты. Их четыре: от первой до четвертой (вагинит), нормой являются только первые две степени .
Иммунологические исследования
Шейка матки занимает особое анатомическое положение: она представляет своеобразный рубеж между полостью матки, которая должна быть абсолютно чистой, и влагалищем, в котором есть своя микрофлора. Именно поэтому клетки шейки матки обладают высокой иммунной активностью. Цервикальную слизь обследуют на содержание в ней иммуноглобулинов, чтобы выявить воспаления и другие возможные нарушения.
В норме в цервикальной слизи содержатся иммуноглобулины (Ig) А и G, в меньшей степени М. В зависимости от фазы менструального цикла их содержание в слизи меняется, но повышение общего количества относительно нормы обычно говорит о наличии инфекции . Если же заболевание приобретает хронический характер, то выработка иммуноглобулинов может снижаться: эпителиальные клетки, страдающие в результате патологии, перестают вырабатывать факторы защиты .
Одной из задач любых анализов шейки матки является выявление ВПЧ, которые служат причиной рака. Как показывают исследования, сделанные в Европе, скрининг на основе ДНК на сегодня является лучшим способом диагностики: он на 60–70% лучше защищает от рака, чем цитологическое обследование.
Где можно пройти обследование
Получение достоверных данных в ходе обследования шейки матки зависит от того, насколько правильно получены биологические образцы. Например, мазок на цитологию нужно брать в определенный день цикла, исключить инфекционные заболевания, учитывать, что обследование не будет информативным сразу после проведенного лечения . Точно так же и другие анализы шейки матки должны быть обязательно соотнесены хотя бы с днем цикла, иначе их результаты не будут показательными. Это первая причина, по которой рекомендуется делать анализы только в специализированных лабораториях, которые сами собирают биологический материал.
Вторая причина — подготовка полученных тканей для анализа. Не секрет, что многие пациенты стремятся получить результаты быстро, заказывают проведение экспресс-тестов. В случае с обследованием шейки матки это не всегда оправдано: врачам требуется время, чтобы правильно обработать ткани.
И третья причина — это возможности для специфического обследования на вирус папилломы человека, ВПЧ. Ведь именно он приводит к раку шейки матки. Лаборатория должна располагать возможностью выполнить, например, Digene HPV тест, который определяет наличие вируса на уровне ДНК .
Скрининговые обследования шейки матки дают женщинам возможность избежать развития серьезных заболеваний, представляющих опасность для жизни. Современная медицина предлагает разные возможности выявления ВПЧ, который часто становится причиной рака. Сегодня существуют прививки от этого вируса. Главное — позаботиться о здоровье тогда, когда патология еще не начала развиваться.
 Источники:
Источники:
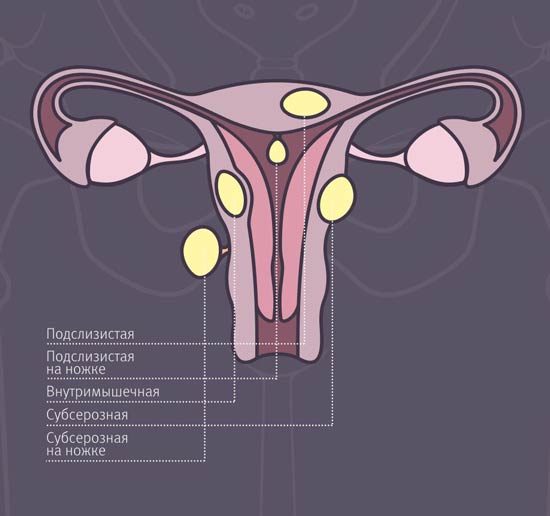
Строение шейки матки
Шейка матки – это часть матки, которая одним концом частично располагается во влагалище, а другим через внутренний зев переходит в полость тела матки.
Она имеет форму цилиндра с каналом внутри. Через наружное отверстие, т.н. наружный зев, цервикальный канал открывается во влагалище. Через внутреннее отверстие, т.н. внутренний зев, цервикальный канал открывается и соединяется с полостью матки. Общие размеры шейки матки могут варьировать от 2-3 см до 4-6 см как в длину, так в диаметре.
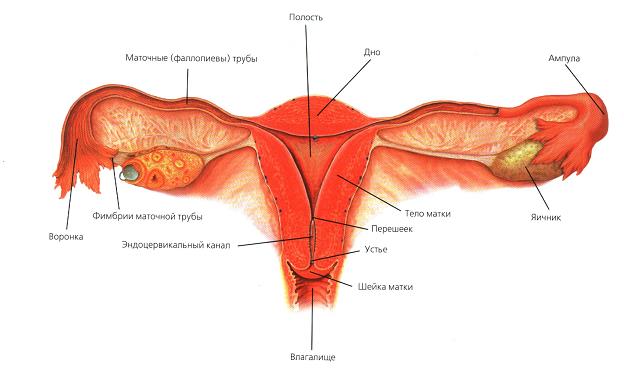
Рис.1. Схематическое изображение внутренних гениталий
Шейка матки — мышечно-соединительнотканный орган, который покрыт эпителиальной тканью. В соединительной ткани проходят кровеносные и лимфатические сосуды, мышечная ткань представлена гладкими мышцами. Основная часть мышечной ткани находится в верхней части шейки матки в виде кольца и выполняет запирательную функцию. Ближе к влагалищной части шейка матки содержит большей частью соединительнотканные волокна. Эпителиальная ткань покрывает шейку матки с влагалищной части и внутри цервикального канала.
Часть шейки матки, которая размещается во влагалище и видна врачу при осмотре называется эктоцервикс. Эта часть шейки матки имеет гладкую поверхность, покрыта многослойным плоским неороговевающим эпителием, таким же, как и влагалище, и слизистая малых половых губ.
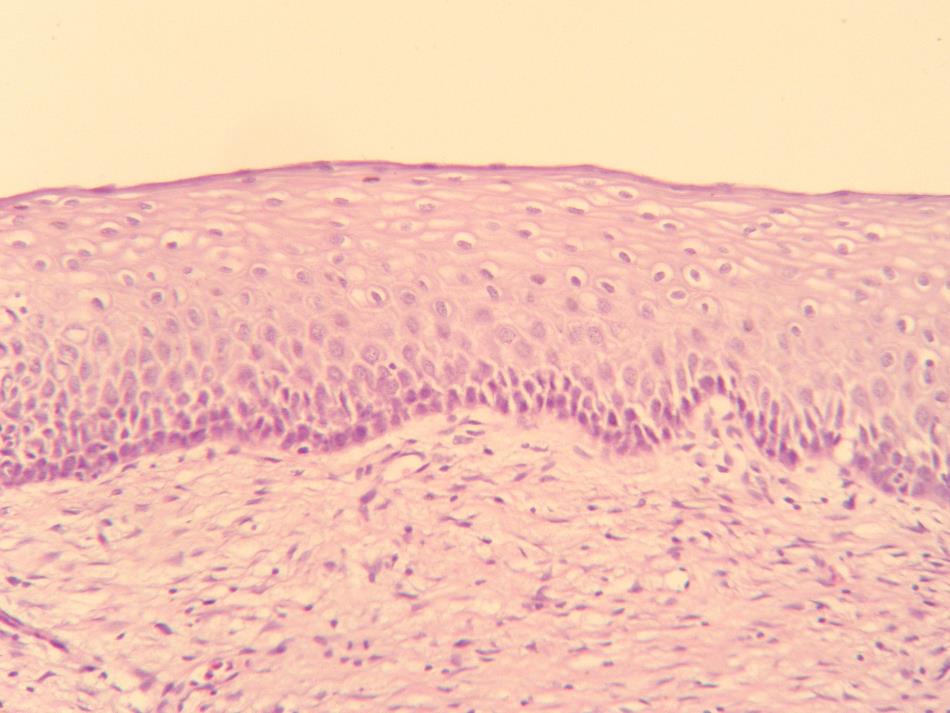
Рис.2. Микрофотограмма многослойного плоского эпителия нормального строения. Микрофотограмма любезно предоставлена к.мед.н, заведующим отделением патанатомии Национального института рака Михаилом Кротевичем
Этот эпителий гладкий, розовый, устойчивый к механическим нагрузкам и кислой среде влагалища. Многослойный плоский эпителий выполняет защитную функцию. Он достаточно быстро обновляется и восстанавливается при механических травмах. Полное обновление эпителиального пласта происходит за 4-5 дней.
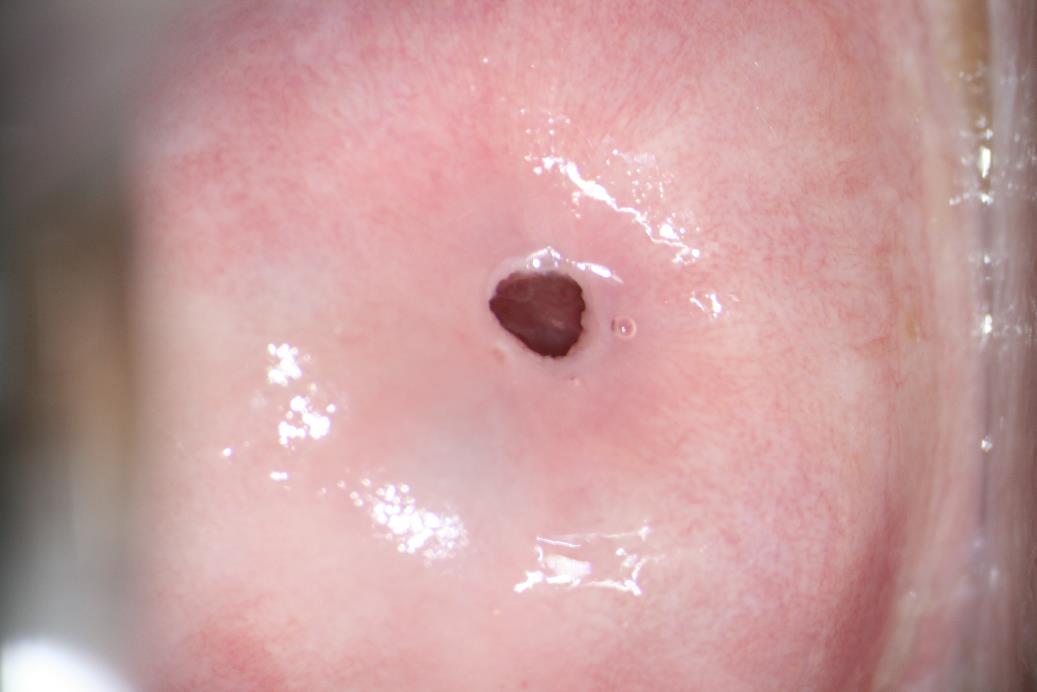
Рис.3. На кольпофотограмме шейка матки покрыта нормальным многослойным плоским эпителием.
В цервикальном канале слизистая оболочка имеет складчатую форму, представлена множественными изгибами соединительной ткани, которые напоминают железы, покрыта однослойным нежным эпителием- цилиндрическим эпителием. Этот эпителий продуцирует прозрачную слизь. Слизь в цервикальном канале образует слизистую пробку. Характер и вид цервикальной слизи изменяется с фазами менструального цикла. В первую фазу цикла слизи несколько больше, во время овуляции она становиться прозрачной и тягучей.
Многослойный плоский эпителий и цилиндрический эпителий встречаются друг с другом в области наружного зева и образуют линию стыка.
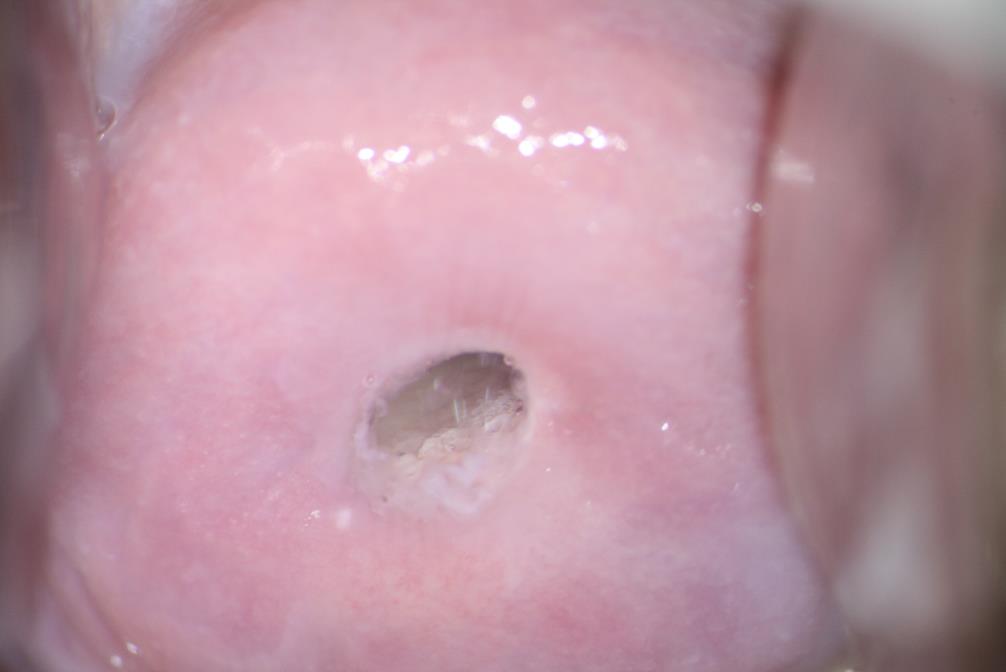
Рис.4. На кольпофотограмме представлена шейка матки в период овуляции. В цервикальном канале прозрачная слизь, видна слизистая цервикального канала, линия стыка двух видов эпителия на уровне наружного зева.
Место стыка необходимо и желательно визуализировать при выполнении кольпоскопии, и оно обязательно должно попасть в область взятия цитологического мазка (Пап-теста).
Почему это важно?
Известно, что основной причиной возникновения дисплазии и рака шейки матки является вирус папилломы человека. Этот вирус может размножаться только в активно делящихся клетках. Такие клетки имеются в многослойном плоском эпителии в самых нижних его слоях – базальные клетки. Однако при сохраненной целостности эпителия они надежно защищены верхними слоями. Единственное «слабое» место на шейке матки, где вирус может «добраться» до таких клеток – это место стыка.
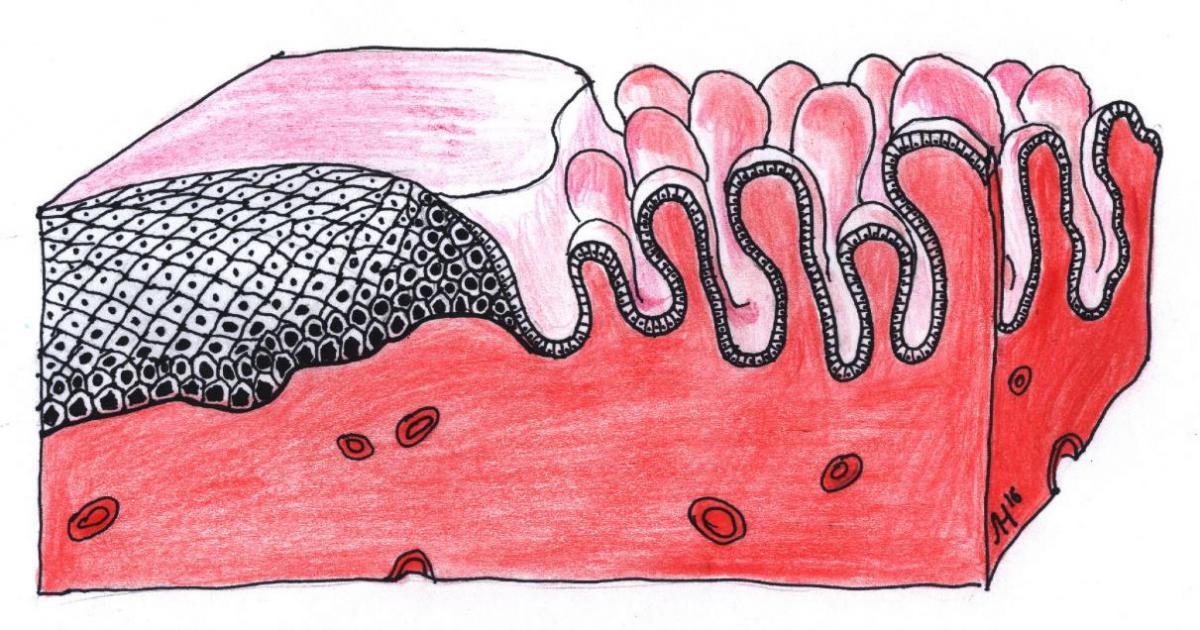
Рис. 5. Схематическое изображение места стыка многослойного плоского эпителия и цилиндрического. Хорошо видно, что базальные клетки в месте стыка располагаются близко к поверхности – это «слабое звено».
Там нижние (базальные) клетки поднимаются на поверхность и остаются уязвимыми для вируса. Как правило все патологические процессы в эпителии шейки матки начинают возникать в области зоны стыка, поэтому важным является обязательное кольпоскопическое и цитологическое исследование этой зоны шейки матки.
Третьим нормальным видом эпителия шейки матки является метаплазированный эпителий. Слово «метаплазия» несколько пугает пациентов, поскольку несколько созвучно со словом «метастаз», однако к нему не имеет никакого отношения.
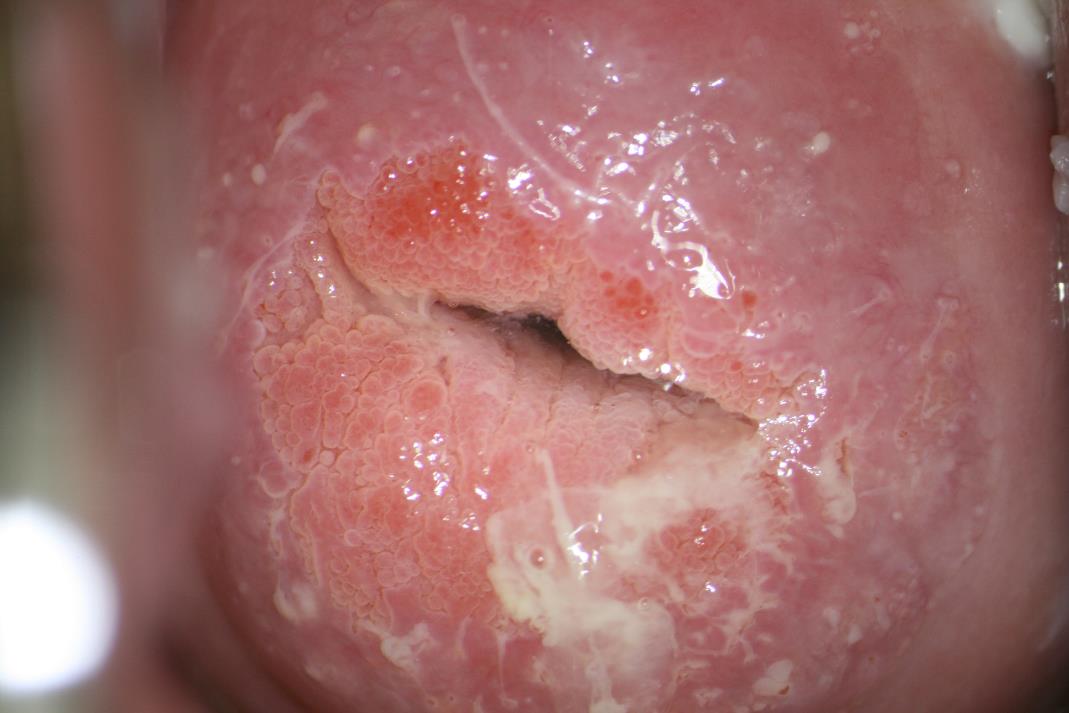
Рис. 6. На кольпофоограмме представлена шейка матки с небольшой эктопией цилиндрического эпителия и зоной трансформации 1 типа шейки матки (метаплазированный эпителий и множественные открытые железы), четко видно место стыка, которое располагается на внешней части шейки матки — эктоцервиксе.
Метаплазированный эпителий возникает из резервных клеток, т.н. бипотентных клеток, или другими словами – клеток, имеющих две возможности к развитию. Эти клетки способны в зависимости от условий превращаться либо в клетки цилиндрического, либо в клетки многослойного плоского неороговевающего эпителия путем процесса метаплазии. Процесс метаплазии ступенчатый. Метаплазия бывает ранней, незрелой и зрелой. По свойствам и виду клетки ранней метаплазии похожи на клетки цилиндрического эпителия, очень ранняя метаплазия иногда для неопытного морфолога (гистолога или цитолога) может имитировать злокачественный процесс. По степени созревания метаплазия приобретает свойства многослойного плоского эпителия. Если процессу метаплазии ничего не мешает (травмы, воспаления, инфицирование ВПЧ), то он заканчивается образованием многослойного плоского неороговевающего эпителия. Процесс метаплазии происходит на шейке матки при наличии на ней эктопии цилиндрического эпителия, а также в процессе заживления эпителиальных дефектов – эрозий и ссадин, травм.
Вся площадь поверхности шейки матки, на которой происходит метаплазия, называется — зона трансформации шейки матки (зона перестройки, рис. 6, 7). Это то место, на котором происходят активно процессы преобразования эпителия, и эти участки шейки матки очень чувствительны для негативного воздействия вируса папилломы человека.
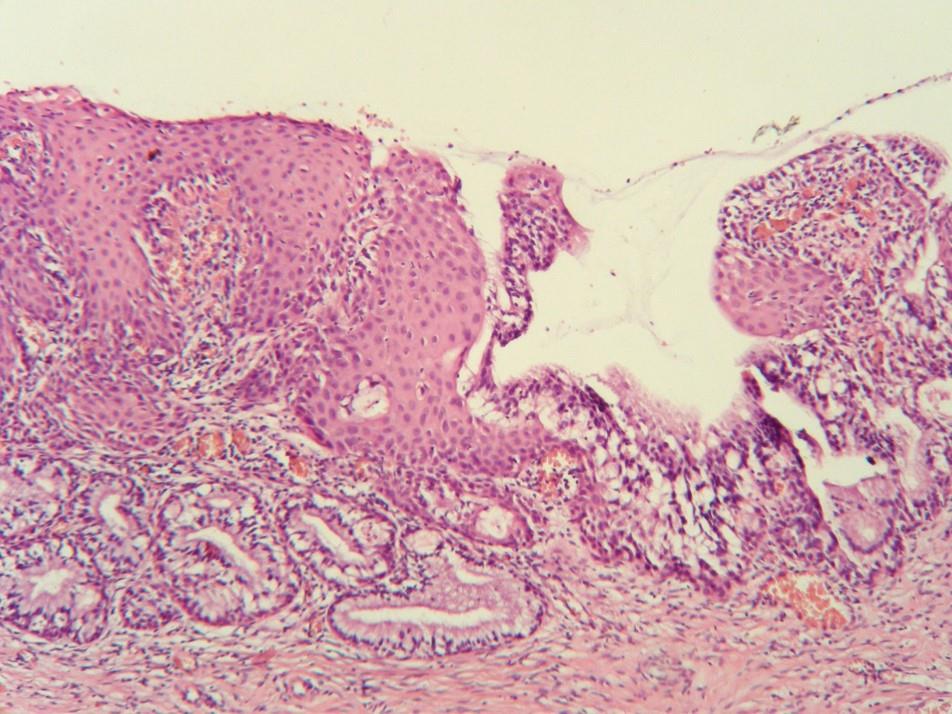
Рис.7. Микрофотограмма. Зона трансформации шейки матки под микроскопом: многослойный плоский эпителий, цилиндрический эителий, метаплазированный эпителий, линия стыка. Микрофотограмма любезно предоставлена к.мед.н, заведующим отделением патанатомии Национального института рака Михаилом Кротевичем.
Очень важно исследовать эту зону кольпоскопически и цитологически, поскольку риск развития предрака и рака шейки матки на ней во много сот раз выше, чем на многослойном плоском эпителии вне такой зоны.
Зоны трансформации шейки матки делятся на три типа:
Рис. 8. Зона трансформации 1 типа располагается на внешней части шейки матки и полностью видима при кольпоскопии;
Рис. 9. Зона трансформации 2 типа располагается на внешней части шейки матки, но имеет и компонент расположенный в цервикальном канале, однако полностью видима;
Рис. 10. Зона трансформации 3 типа имеет внутрицервикальный компонент, полностью не видима.