Дегенеративные изменения поясничного отдела
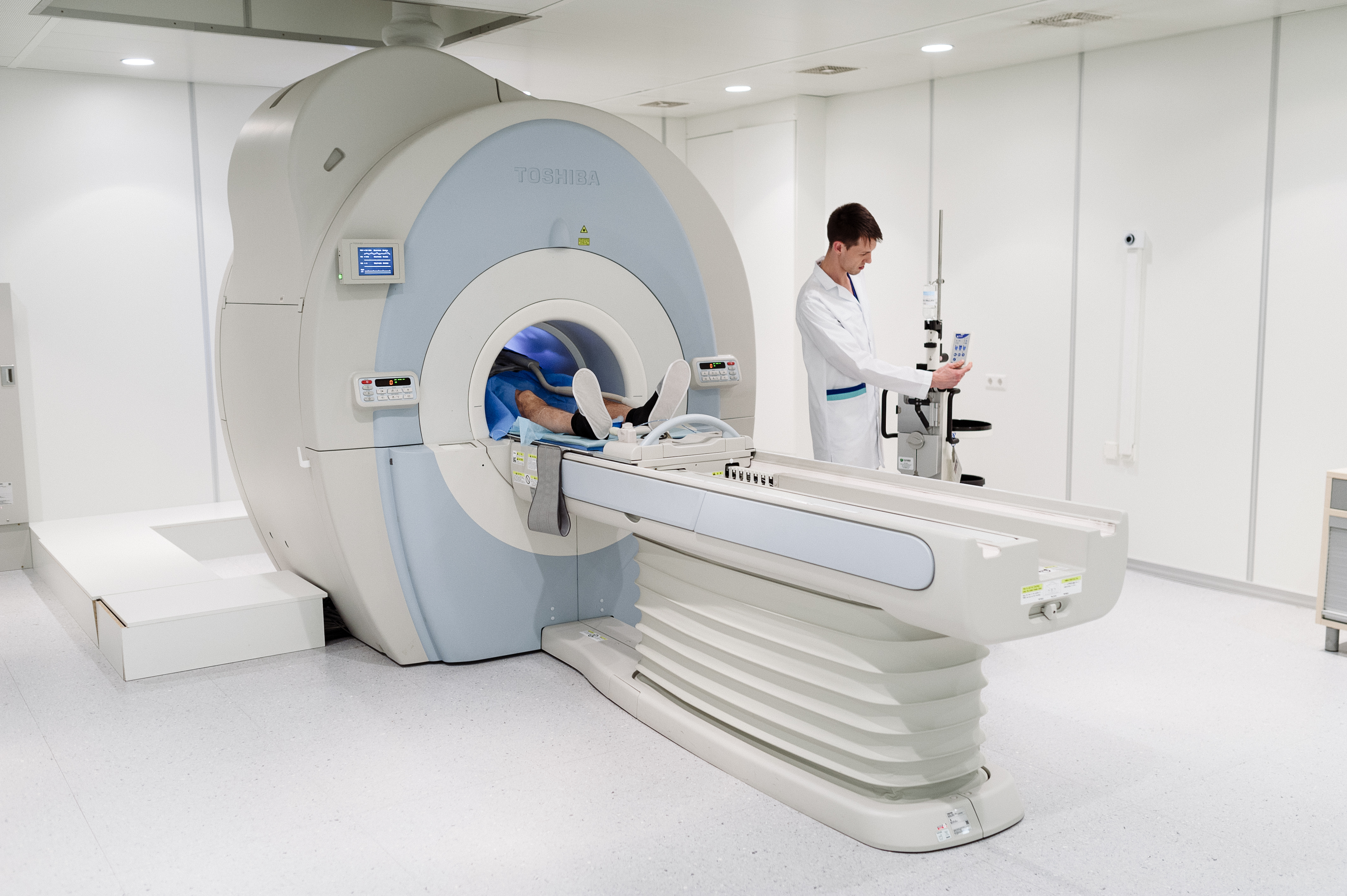
Вашему вниманию представляется клинический случай пациента К. 75 лет, у которого был выявлен рак предстательной железы (III стадия). Два месяца назад больного стали беспокоить слабость в ногах, боль в поясничном отделе позвоночника. Выполнена компьютерная томография поясничного отдела позвоночника, выявлены признаки выраженных дегенеративных изменений поясничного отдела. С диагнозом остеохондроз лечился у невропатолога по месту жительства, с незначительным эффектом (боль в пояснице стала меньше, однако сохранялась слабость в ногах). Две недели назад слабость в ногах стала значительной, перестал самостоятельно ходить. Для уточнения диагноза направлен на МРТ поясничного отдела позвоночника.
По данным МРТ на фоне умеренно выраженных дегенеративно-дистрофических изменений отмечается диффузное снижение интенсивности МР-сигнала на всех последовательностях от поясничных позвонков и тазовых костей. Заподозрено диффузное метастатическое поражения костей, рекомендована сцинтиграфия скелета. При выполнении сцинтиграфии выявлено распространенное накопление радиофармпрепарата костями (позвонками, ребрами, костями черепа и таза), что подтвердило предположительный диагноз.




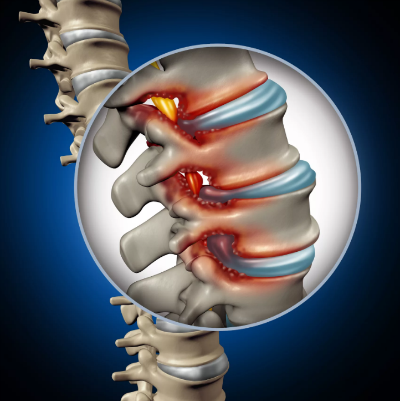
Дегенеративно-дистрофические заболевания позвоночника – это совокупность хронических заболеваний, характеризующихся развитием дегенеративных изменений в различных тканях позвоночника, что приводит к поражению структур позвоночника и проявляется развитием болевого синдрома и неврологического дефицита.
Среди дегенеративно-дистрофических заболеваний позвоночника различают: остеохондроз, спондилоартроз, спондилез, грыжи межпозвонковых дисков, дегенеративный спондилолистез. Перечисленные заболевания, зачастую, развиваются совместно на фоне общего дегенеративно-дистрофического поражения позвоночника.
По мере нарастания дегенеративных изменений возникают стенозы (сужения) позвоночного и корешковых каналов, что приводит к компрессии (сдавлению) невральных структур, располагающихся в этих анатомических образованиях позвоночника.
Клинические проявления данной патологии бывают самыми разнообразными: от ощущения легкого дискомфорта, онемения, чувства «бегания мурашек» до выраженного болевого синдрома, потери чувствительности, слабости мышц и нарушения функции тазовых органов. По мере прогрессирования заболевания и нарастания симптомов человек лишается возможности свободно передвигаться и обслуживать себя.
В Республике Беларусь обследование пациентов с дегенеративно-дистрофическими заболеваниями проводят согласно мировым стандартам и с использованием новейшего оборудования. Выполняют цифровую рентгенографию отделов позвоночника, в том числе функциональную (при наличии показаний), с целью оптимальной визуализации пораженных сегментов позвоночника выполняют рентгеновскую компьютерную томографию (РКТ), магнитно-резонансную томографию (МРТ) с внутривенным контрастным усилением. Благодаря применению электронейромиографии удается не только уточнить уровень поражения, но и оценить степень патологических изменений невральных структур позвоночника.
Консервативное лечение дегенеративно-дистрофических заболеваний позвоночника проводят под наблюдением невролога. В случаях ухудшения состояния, отсутствия эффекта от проводимой терапии осмотр производит врач-вертебролог, который определяет показания для хирургического лечения.
На сегодня в Республике Беларусь применяют следующие хирургические методы лечения дегенеративно-дистрофических заболеваний позвоночника:
• Удаление грыж межпозвонковых дисков путем интер- (геми)ламинэктомии;
• Лазерная вапоризация грыж межпозвонковых дисков;
• Медиальная фасетэктомия, фораминотомия;
• Заднебоковая декомпрессия, передняя декомпрессия, в том числе эндоскопическая;
• Стабилизирующие операции с использованием титановых имплантов, транспедикулярных фиксаторов, межостистых стабилизаторов;
• Трансплантация ауто-, аллокости.
Одна операция может включать несколько хирургических методов, например, заднебоковая декомпрессия чаще всего дополняется установкой транспедикулярного фиксатора, передняя декомпрессия – спондилодезом костными ауто- и аллотрансплантатами и установкой межтелового титанового имплантата. Операция удаления грыжи межпозвонкового диска наряду с интер- (геми)ламинэктомией при сопутствующем спондилоартрозе может включать медиальную фасетэктомию и фораминотомию.
В Республике Беларусь широкое распространение получили методы малоинвазивной хирургии позвоночника, которые включают различные техники эндоскопии с видеоассистенцией, пункционную лазерную вапоризацию грыж межпозвонковых дисков, чрезкожную установку стабилизирующих металлоконструкций под контролем хирургической компьютерной навигации.
Выбор метода хирургического лечения дегенеративно-дистрофических заболеваний позвоночника зависит от типа патологии, общего состояния пациента и многих других факторов. У каждого из этих методов есть свой перечень показаний и противопоказаний, в зависимости от которого хирург выбирает оптимальный метод хирургического лечения для конкретного пациента.
Содержание
Примерная стоимость услуги
| Удаление грыжи межпозвонкового диска | операция | От 1 800 до 2 500 долларов США |
| Ляминэктомия декомпрессивная, менингомиелорадикулолиз, радикулолиз | операция | От 2 200 до 4 000 долларов США |
УДК 616.711.6
Н.А. Поздеева, В.А. Сороковиков
ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ИЗМЕНЕНИЯ ПОЯСНИЧНО-КРЕСТЦОВОГО ОТДЕЛА ПОЗВОНОЧНИКА (РАСПРОСТРАНЕННОСТЬ, КЛИНИКА, ПРОФИЛАКТИКА)
ГУ НЦ РВХ ВСНЦ СО РАМН (Иркутск)
Диагностика смещений поясничных позвонков является одним из наименее изученных вопросов в рентгенологии. Интерес к этому патологическому состоянию позвоночника не случаен. Нестабильность — смещение позвонков — как одна из форм, дисфункции двигательного сегмента становится причиной болевого синдрома и последующих неврологических нарушений. Принимая, во внимание затраты, на диагностику и. лечение, а также на компенсацию нетрудоспособности работающим., инвалидность, можно утверждать, что синдром, боли, в пояснице является, третьим, наиболее дорогостоящим заболеванием после болезней сердца и. рака.
Ключевые слова: дегенеративные заболевания позвоночника, диагностика, смещение поясничных позвонков
DEGENERATIVE-DYSTROPHIC CHANGES IN LUMBOSACRAL PART OF THE SPINE (OCCURRENCE, CLINIC, PROPHYLAXIS)
N.A. Pozdeyeva, V.A. Sorokovikov SC RRS ESSC SB RAMS, Irkutsk
Key words: degenerative disorders of the spine, diagnostics, dislocation of lumbar vertebrae
Дегенеративные заболевания позвоночника — одна из ведущих социальных проблем, имеющих важный экономический аспект, поскольку данной патологией чаще страдают люди молодого и среднего возраста, составляющие наиболее многочисленную категорию трудоспособного населения. По данным Ио1дег РеиегББОп (1995) диагностика этих заболеваний затруднена, т.к. имеется слабая корреляция между результатами рентгенологического обследования и клинической симптоматикой.
Диагностика смещений поясничных позвонков является одним из наименее изученных вопросов в рентгенологии. Интерес к этому патологическому состоянию позвоночника не случаен. Нестабильность — смещение позвонков — как одна из форм дисфункции двигательного сегмента становится причиной болевого синдрома и последующих неврологических нарушений. Принимая во внимание затраты на диагностику и лечение, а также на компенсацию нетрудоспособности работающим, инвалидность, можно утверждать, что синдром боли в пояснице является третьим наиболее дорогостоящим заболеванием после онкологических заболеваний и болезней сердца.
Медицинская и социально-экономическая значимость проблемы диагностики и лечения остеохондроза поясничного отдела позвоночника обусловлена рядом причин. По данным Всемирной организации здравоохранения (2003) остеохондрозом позвоночника страдает от 30 до 87 % наиболее тру-
доспособного населения в возрасте от 30 до 60 лет. На долю остеохондроза позвоночника приходится от 20 до 80 % случаев временной нетрудоспособности. Показатели заболеваемости в России имеют тенденцию к увеличению, при этом у подавляющего большинства пациентов заболевание сопровождается поражением поясничного отдела позвоночника. По материалам VIII Всемирного конгресса, посвященного боли, который состоялся в Ванкувере в 1996 г., боль в спине является второй по частоте причиной обращения к врачу и третьей по частоте причиной госпитализации после респираторных заболеваний, при этом 60 — 80 % населения испытывали ее хотя бы однажды. В структуре заболеваемости взрослого населения нашей страны поясничный остеохондроз составляет 48 — 52 %, занимая первое место, в том числе и по числу дней нетрудоспособности. Временная утрата трудоспособности при 40 % неврологических заболеваний обусловлена люмбоишалгическими синдромами . В общей структуре инвалидности от заболеваний костно-суставной системы дегенеративно-дистрофические заболевания позвоночника составляют 20,4 %. Показатель инвалидизации при дегенеративных заболеваниях позвоночника равен 0,4 на 10 000 жителей. Среди инвалидов с другими заболеваниями опорно-двигательного аппарата это патологическое состояние занимает первое место по частоте встречаемости, причем у 2/3 больных трудоспособность утрачивается полностью .
Подвижность позвоночника возможна благодаря комплексным взаимодействиям эластического аппарата тел позвонков, дужек и межпозвонковых дисков. Функциональной единицей позвоночника на любом его уровне является двигательный сегмент — понятие, введенное 1ипдЬапи8 в 1930 г. Двигательный сегмент включает в себя два смежных позвонка, диск между ними, соответствующую пару межпозвоночных суставов и связочный аппарат на этом уровне. На уровне какого-то одного сегмента подвижность позвоночника сравнительно невелика, но суммированные движения сегментов обеспечивают ее в целом в более широких пределах .
Исследования Л.Б. Фиалкова (1967), БиеШ-Баиш1 (1964) и других показывают, что в поясничном отделе наиболее подвижным в отношении сгибания и разгибания во фронтальной плоскости является сегмент Ь4 — Ь5; этим и объясняется его перегрузка, приводящая к дегенеративным поражениям и смещениям позвонков .
Межпозвонковые суставы относятся к группе малоподвижных, и являются комбинированными сочленениями. Основное функциональное назначение суставов позвоночника — направление движения, а также ограничение объема движения в рамках этих направлений.
В нормальных условиях статики суставные отростки не несут вертикальных нагрузок: функция амортизации вертикально давящих сил (тяжесть головы, туловища) осуществляется межпозвонковыми дисками. В случаях, когда суставные отростки вынуждены хотя бы частично выполнять опорную, не свойственную им функцию (при больших статических нагрузках на позвоночник в сочетании с тучностью), в истинных суставах развивается локальный артроз и передние смещения позвонков (антелистез), а при значительной, все возрастающей вертикальной нагрузке — неартроз суставных отростков с основаниями дужек.
Роль диска в статике позвоночника заключается в амортизации давления, оказываемого на позвоночник тяжестью тела и физическими нагрузками. Это означает, что сила, действующая на межпозвонковый диск, должна быть сбалансирована равной по величине, но противоположной по направлению силой диска .
Приложенной силе сопротивляется не только весь позвоночник, но и мышечно-связочный аппарат туловища, который подстраивается под внешнюю нагрузку. Наиболее важное значение имеют силы, действующие в плоскости дисков, иначе говоря, усилия тяги, передаваемые на диск. Они могут достигать значительной интенсивности и являться причиной большинства повреждений дисков механического характера.
Определенная форма повреждения позвоночника может быть отнесена к категории либо стабильных, либо нестабильных повреждений. Понятие «стабильные и нестабильные повреждения» введено №со11 в 1949 г. для пояснично-грудного отдела позвоночника, а в 1963 г. Ho1dsworth рас-
пространено на весь позвоночник. Согласно этой теории, разрыв задней структуры является необходимым условием нестабильности позвоночника.
F. Denis (1982—1984 гг.) представил трехопорную концепцию нестабильности позвоночника — теорию «трех колонн», при этом передняя опорная структура состоит из: передней продольной связки, передней части фиброзного кольца, передней половины тел позвонков; средняя опорная структура из: задней продольной связки, задней части фиброзного кольца, задней половины тел позвонков и задняя опорная структура включает: надостистую связку, межостистую связку, суставные капсулы, желтую связку, дуги позвонков. Согласно данной теории, для возникновения нестабильности необходим разрыв как задней, так и средней опорных структур .
Дегенеративно-дистрофические изменения в сегментах позвоночника развиваются преимущественно в результате острых и хронических перегрузок под влиянием суммирующихся микротравм.
Межпозвонковые диски обладают высокой прочностью и хорошо выдерживают статическую нагрузку, которая прикладывается медленно, например, ношение тяжести. Динамическая же, мгновенно приложенная нагрузка, создающая удары большой локальной силы, как правило, ведет к различной степени компрессии тел позвонков, а также служит причиной повреждений дисков. При поражениях дисков, когда пульпозное ядро теряет свою функцию оси шарового сочленения, движения уменьшаются в объеме или блокируются, несмотря на интактность остального костномышечного и связочного аппарата .
Диск препятствует не только сближению, но и отдалению тел позвонков. Эту функцию обеспечивают коллагеновые волокна пластинок фиброзного кольца, которое плотно фиксировано на хрящевом слое и в периферическом участке лимбуса. В тех случаях, когда связь между ними ослабевает, например, при дегенеративных поражениях в сегментах позвоночника, тела позвонков, не будучи прочно соединены с дисками, могут смещаться в различных направлениях.
Многообразие возникающих патоморфологических и патофизиологических ситуаций обуславливает и клинический полиморфизм заболевания. В патологический процесс оказываются вовлеченными различные по структуре и функциям анатомические образования.
Клиническими проявлениями этого процесса является дорсалгия — болевой синдром в спине (с возможной иррадиацией в конечности), которая обусловлена функциональными и дистрофическими изменениями в тканях опорно-двигательного аппарата (мышцы, фасции, сухожилия, связки, суставы, диск) с возможным вовлечением смежных структур периферической нервной системы (корешок, нерв) .
В патогенезе хронической дорсалгии ведущую роль играет декомпенсация дистрофических изменений в тканях опорно-двигательного аппарата, а
также дисфункция отдельных мышц и суставов, что приводит к формированию источников ноци-цепции с последующим сегментарным и супрасег-ментарным ответом.
В механизме развития радикулопатии играет роль сдавление корешка в узком «туннеле», стенки которого могут быть образованы различными структурами: грыжей диска, желтой связкой, тканями дугоотросчатого сустава, остеофитами. Большое значение при этом имеет нарушение кровообращения корешка в зоне сдавления с последующим отеком.
К факторам риска развития болевых синдромов мышечно-скелетной природы относятся:
• Двигательный дисбаланс (неправильная осанка, снижение растяжимости, силы и выносливости мышц, патологический двигательный стереотип);
• Дисплазии позвоночника;
• Конституциональная гипермобильность;
• Дистрофические изменения опорно-двигательного аппарата.
Они создают предпосылки для развития функциональных нарушений в различных звеньях опорно-двигательной системы и срыва компенсации естественных возрастных дистрофических процессов под воздействием провоцирующих факторов.
Проблема нестабильности позвоночно-двигательного сегмента, возникающей при действии различных факторов, далека от разрешения. В первую очередь это касается систематизации наиболее важных патогенетических механизмов с учетом роли морфо-функциональных изменений структур позвоночника, биомеханики, а также необходимости диагностики неста-
бильности ПДС на ранних этапах дегенеративного процесса.
ЛИТЕРАТУРА
1. ГэллиР.Л. Неотложная ортопедия. Позвоночник / Р.Л. Гэлли, Д.У. Спайт, Р.Р. Симон: Пер. с англ. — М.: Медицина, 1995. — 432 с.
2. Епифанов В.А. Остеохондроз позвоночника / В.А. Епифанов, И.С. Ролик, А.В. Епифанов. — М.: Медицина, 2000. — 344 с.
3. Мазо И.С. Рентгенодиагностика смещений поясничных позвонков / И.С. Мазо, И.Л. Тагер. — М.: Медицина, 1979. — С. 28.
4. Мушкин А.Ю. Вертебрология в терминах, цифрах, рисунках / А.Ю. Мушкин, Э.В. Ульрих. — СПб.: ЭЛБИ-СПб, 2002. — 187 с.
5. Практическая нейрохирургия: Руководство для врачей / Под. ред. Б.В. Гайдара. — СПб.: Гиппократ, 2002. — 648 с.
— Иркутск, 2003. — 117 с.
Деталі Останнє оновлення: 29 вересня 2019 Створено: 29 вересня 2019 Перегляди: 5181
Среди хронических заболеваний человека патологии позвоночника занимают не последнее место в медицинской практике. Боли в области позвоночного столба, периодически возникающие, а затем исчезающие на какой-то период времени, знакомы многим жителям планеты. Часто люди пренебрегают походом к специалисту для выяснения причины происхождения патологических состояний. А напрасно.
Не предпринятые вовремя меры приводят к возникновению в организме необратимых явлений, существенно снижающих качество жизни больного. К таким патологиям относится и дегенеративно-дистрофические заболевания позвоночника.
Диагноз «ДДЗП» — что это такое?
Дегенеративно-дистрофическое заболевание позвоночника (ДДЗП) – патология периферических отделов нервной системы, которая принадлежит к группе наиболее распространённых хронических болезней человека, имеет рецидивирующий характер и нередко приводит к инвалидности.
Наиболее часто заболевание встречается у лиц трудоспособного возраста. К сожалению, на сегодняшний день нет общепринятой точки зрения на происхождение ДДЗП.
Качественная диагностика и лечение дегенеративно-дистрофических заболеваний позвоночника в нейрохирургическом отделении областной больницы Херсона!
Что это значит?
Не существует достаточных и эффективных методов выявления и лечения болезни. Считается, что возникновение патологии происходит по нескольким причинам:
- вследствие локальных перегрузок позвоночных двигательных сегментов (ПДС);
- из-за декомпенсации в трофических системах.
Ввиду того что ДДЗП – заболевание, которое длится годами, происходящие в организме пациента изменения становятся необратимыми. Поэтому полное выздоровление больного в большинстве случаев невозможно. Терапевтические мероприятия направлены лишь на восстановление нормальной функции позвоночника и устранение клинических проявлений болезни. Причина всему – остеохондроз Заболевание приводит к сбою функции двигательных сегментов позвоночника, что влечет за собой последовательные нарушения в работе всего организма человека.
Как это происходит?
Считается, что остеохондроз выступает пусковым механизмом возникновения ДДЗП.
Что это за патология?
В медицинской практике стран СНГ остеохондрозом принято называть дистрофические изменения в хрящевых структурах позвоночного столба.
Причиной остеохондроза являются:
- генетическая предрасположенность,
- нарушения сосудистого питания дисков,
- гиподинамия,
- плохо организованное рабочее место (неудобный стул или стол),
- физическая работа с подъемом тяжести,
- избыточный вес.
Постепенное изменение структуры хрящей приводит к снижению подвижности позвонков, сокращению расстояния между ними, нарушению питания прилегающих к позвоночнику тканей. Если запущенный процесс не остановить, развивается вертебральный или экстравертебральный синдром.
Причины, вследствие которых формируется синдром:
- компрессионная– заболевание начинает проявляться вследствие механической перегрузки двигательных сегментов позвоночника, приводящей к сдавливанию нервных корешков;
- дисфиксационная– патология возникает вследствие ослабления фиксации двигательных сегментов позвоночника;
- дисгемическая причина– патология возникает на фоне нарушения микроциркуляции тканей, прилегающих к межпозвонковому диску в месте поражения позвоночника;
- асептико-воспалительная причина– патология возникает на фоне воспалительного процесса в двигательных сегментах позвоночника.
Строение позвоночника
Позвоночник представляет собой совокупность позвонков, каждый из которых образован телом и дугой. Позвонки располагаются друг над другом и образуют столб, в центральной части которого проходит спинномозговой канал – своеобразный тоннель, пронизанный нервами и сосудами. Позвонки разделены хрящами – межпозвонковыми дисками, состоящими из фиброзного кольца и пульпозного ядра. Кольцо принимает на себя часть нагрузки, приходящейся на диск. В молодом организме пульпозное ядро на 90% состоит из воды, однако, с течением времени содержание жидкости в нем снижается. Пульпозное ядро – амортизатор, который изменяет свою форму под действием нагрузки, тем самым обеспечивая подвижность позвоночника и защищая его от разрушения. Позвоночный столб со всех сторон укреплен связками и мышечным корсетом. Крепкие мышцы и связки снижают нагрузку на диски и суставы. Однако с годами, под воздействием различных факторов, происходит снижение эластичности хрящевой ткани. Запускается механизм формирования болезненных состояний.
Виды дегенеративно-дистрофических заболеваний позвоночника
- грыжи межпозвонковых дисков,
- сакроилеит,
- сужение позвоночного канала и межпозвонковых отверстий,
- миофасциальный синдром,
- деформации позвоночника,
- болевые синдромы,
- остеопороз.
Как возникает патологический процесс
Нарушение осанки, лишний вес, поднятие тяжестей, длительное нахождение в неправильной некомфортной позе и другие факторы приводят к тому, что в диске начинает снижаться содержание жидкости, пропадает эластичность хрящевой структуры. Под воздействием вышеуказанных факторов возрастает нагрузка на фиброзное кольцо, его волокна рвутся. В местах разрыва возникает воспалительный процесс, образуется рубцовая ткань. Когда рубцевание приобретает большие масштабы, происходит перекрытие кровеносных сосудов, питающих межпозвоночные диски. Постепенно высота диска уменьшается, вследствие чего расстояние между соседними позвонками сокращается, растягиваются и провисают связки, увеличивается нагрузка на межпозвонковые суставы. В итоге происходит разрушение хряща. Запускается механизм формирования ДДЗП.
Волокна фиброзного кольца под давлением выходят за пределы тела позвонка, спаянные с ними края позвонка также меняют свое правильное положение, образуются костные выросты – остеофиты. Межпозвонковый диск зажимается, при этом резко снижается подвижность позвоночника.
Грыжи межпозвонковых дисков
Межпозвонковые грыжи
Межпозвоночная грыжа (грыжа межпозвоночных отделов) — это изменение местоположения и формы межпозвоночного диска, сопровождающееся разрывом фиброзного кольца и относится к дегенеративно-дистрофическим заболеваниям позвоночника.
Чем опасна межпозвоночная грыжа
Можно стать инвалидом. Наиболее часто дисковая грыжа поражает:
- пояснично-крестцовый отдел позвоночника,
- значительно в шейном отделе (обычно после травм),
- очень редко — в грудном отделе.
Качественная диагностика и лечение межпозвоночных грыж поясничного отдела в нейрохирургическом отделении областной больницы Херсона!
Методы лечения межпозвоночных грыж
Консервативные (терапевтические) и хирургические. Сразу нужно сказать: если у человека появилась грыжа межпозвоночных дисков, лечение возможно без операции. Хирургическое вмешательство необходимо довольно редко, однако большинство неосведомленных людей встают именно на этот путь. Поэтому обращайтесь к врачу, для которого лечение грыжи диска и лечение пациента с этим диагнозом не одно и то же. Настоящий врач ищет причины заболевания и устраняет их насколько это возможно.
Консервативное лечение межпозвоночной грыжи
Грыжи встречаются в любом отделе позвоночника, но чаще всего в шейном и поясничном, поскольку они являются самыми подвижными. Грыжа – это выпячивание пульпозного ядра диска в трещину фиброзного кольца. При этом выпячивание может быть разной степени. Минимальное выпячивание называют «протрузией». Более значительное – грыжей. Иногда фрагмент пульпозного ядра отрывается и полностью выходит в позвоночный канал, что называют секвестром.

Сами по себе грыжи диска проявляются болью в соответствующем отделе позвоночника, особенно в вертикальном положении и при наклоне вперед. Если же грыжа давит на нервные корешки, то боль отдает в конечность (или руку, или ногу), может вызывать онемение в них и снижение силы. Размер грыжи не так важен, как ее расположение. Если грыжа находится в центре позвоночного канала, то при довольно «большом» её размере, можно вылечить пациента без операции. А если грыжа смещается в бок или располагается в корешковом канале, то вероятность существенно снижается без хирургической операции.

Лечение межпозвоночной грыжи. Консультация
Причинами боли при остеохондрозе позвоночника могут быть и другие состояния, не обязательно связанные с грыжами дисков. Поэтому, для подбора правильного лечения нужна личная консультация со специалистом отделения нейрохирургии, владеющим всем спектром современных методов лечения подобного вида патологии.
Качественное консервативное лечение межпозвоночной грыжи в нейрохирургическом отделении областной больницы Херсона!
Вот так выглядит один функциональный сегмент шейного отдела позвоночника. Каждая структура, которая входит в него (мышцы, кости, хрящи, связки и нервные структуры, может быть источником боли).

На первом этапе лечения «остеохондроза» позвоночника всегда проводится консервативная терапия, которая включает особые ограничения режима и физической активности, физиотерапию и обезболивающие и противовоспалительные препараты. Чаще всего, пациентов удается вылечить консервативным способом. Этим видом лечения мы занимаемся, когда встает вопрос о необходимости операции, но остаются шансы чтобы ее избежать. Если же первый этап лечения не помогает, то применяются более действенные методы — обезболивающие и противовоспалительные блокады, специальные виды блокад под рентген-контролем или УЗИ-навигацией. К услугам наших пациентов целый комплекс физитерапевтических процедур и опытнейшие инструкторы по лечебной физкультуре. Абсолютное большинство пациентов удается вылечить этими методами, особенно при желании пациента, его упорстве и активном сотрудничестве со специалистами отделения. Естественно, имеются и опыт и особые наработки в лечении «остеохондроза» позвоночника, которые есть только у нас.
Возрастные изменения межпозвонковых дисков отражают разные фазы дегенерации диска:

В дальнейшем, применяются методы курортного лечения в санаториях Херсонской области и всей Украины.
Микродискэктомия
Микродискэктомия межпозвоночного диска (операция)
Микродискэктомия грыжи — это миниинвазивная операция, в ходе которой нейрохирург через небольшой разрез на спине (до 4-х см) удаляет грыжу межпозвоночного диска. Выполняется такое вмешательство специальным микрохирургическим инструментарием под операционным микроскопом.

Грыжа представляет собой выпячивание содержимого межпозвоночного диска через разорванное фиброзное кольцо. Разрыв оболочки диска происходит вследствие дегенерации диска, которую могут провоцировать:
· возрастные изменения в позвоночнике,
· сидячий образ жизни,
· травмы,
· тяжелый физический труд,
· чрезмерный вес.
Выраженная боль в поясничном отделе позвоночника, которая отдает в ногу и сопровождается онемением и слабостью в разных отделах нижней конечности – вот наиболее частые симптомы проявления межпозвоночной грыжи. Магнитно-резонансная томография является «золотым стандартом» диагностики патологии межпозвоночных дисков.
Качественное лечение межпозвонковых грыж микродискэктомией в нейрохирургическом отделении областной больницы Херсона!
Хирургическому вмешательству обязательно предшествует медикаментозное лечение, проведение блокад, физиопроцедур, назначение специальных упражнений.
Показанием к оперативному удалению межпозвоночной грыжи является:
· неэффективность медикаментозного лечения (интенсивность боли не уменьшается или значительно снижает качество жизни),
· нарастание слабости и онемения в ноге,
· нарушение мочеиспускания и стула.
Операция назначается исключительно по строгим показаниям, во всех других случаях Вам будет назначено консервативное лечение. Только 10-15% больных с грыжей требуют оперативного вмешательства.
В ходе оперативного лечения выполняется разрез кожи длиной до 4-х см, мышцы отодвигаются в стороны, удаляется желтая связка, операционный микроскоп позволяет визуализировать нервный корешок, с помощью микроинструментов нейрохирург деликатно отводит в сторону корешок и производит удаление ткани межпозвоночного диска, после тщательной ревизии диска и остановки кровотечения рана ушивается косметическим швом. Пациент встает на ноги уже в день операции. В послеоперационном периоде пациент носит жесткий корсет на протяжении 1 месяца.
В период реабилитации после микродискэктомии межпозвоночного диска запрещается:
· много сидеть (до 1 месяца),
· делать резкие наклоны,
· повороты туловища,
· поднимать тяжести (более 3 кг).
Журавлев А.Ф.
Лазерная вапоризация с автоматической декомпрессией
Лазерная вапоризация
На ранних стадиях остеохондроза – наиболее эффективным методом являются автоматизированная декомпрессия и лазерная вапоризация грыж межпозвонковых дисков (выпаривание).
Автоматизированная декомпрессия
Это процедура, во время которой части пораженного диска удаляются через иглу с помощью миниатюрного винта Архимеда. Во время операции, под контролем рентгеновского аппарата, игла вводится в пораженный диск. Вторым в эту иглу вводится «винт Архимеда», на который и «накручивается» пораженный диск. В результате этого уменьшается внутридисковое давление и грыжа как бы втягивается. После проведения автоматизированной декомпрессии диск обрабатывается с помощью лазера.
Чрескожная лазерная вапоризация дегенерированных дисков
Cамый эффективный малоинвазивный метод лечения грыж межпозвонковых дисков на ранних стадиях заболевания. При применении этого метода значительно сокращаются затраты на лечение и уменьшается период их реабилитации. Суть операции очень проста: под воздействием медицинского лазера ядро межпозвонкового диска испаряется, сокращается в размерах, в результате чего уменьшается сам диск и грыжа как бы втягивается, давление на корешки нервов исчезает и боль проходит. Кроме того, лазер, как бы обжигает, нервные окончания в поврежденном фиброзном кольце, прекращая тем самым болевую импульсацию из них.
Качественное лечение лазерной вапоризацие грыжи мезпозвоночных дисков в нейрохирургическом отделении областной больницы Херсона!
Процедура лечения грыж межпозвонковых дисков производится под местной анестезией и рентген-контролем через иглу.
Длительность проведения операции по дискэктомии около 30 минут. Длительная реабилитация после операции не требуется. Буквально, вечером в день операции пациент может быть выписан.
Вапоризация лазером подходит для людей в возрасте от 20 до 50 лет. Для людей более старшего возраста, с выраженным остеохондрозом, этот метод подходит не всегда.
Приемущества метода вапоризации грыжи:
· отсутствие повреждающего эффекта для позвоночника,
· миниинвазивность – операция через иглу,
· не требует общего наркоза – местная анестезия,
· минимальный период реабилитации,
· уменьшение грыж любых размеров с последующим восстановлением межпозвонкового диска,
· возможность лечения сразу нескольких грыж,
· минимальный риск развития опасных осложнений,
· возможность повторения процедуры.
Лазерная вапоризация грыжи не исключает проведения терапевтического лечения, но когда лечение не помогает в течение трех недель – это является показанием к проведению оперативного лечения. Вапоризация лазером диска — это промежуточный этап между медикаментозным лечением и проведением открытой операции.
Назаренко О.С.
Удаление грыжи диска и стабилизация позвоночника винтами и кейджами
Удаление межпозвонковой грыжи со стабилизацией кейджами
При больших (размерами более 6 мм) и секвестрованных (разорванных) грыжах межпозвонковых дисков выполняется нейрохирургическая операция – микродискэктомия, в нашем отделении она проводится при помощи операционного микроскопа ведущей немецкой компании Karl Zeiss. Такая техника операции позволяет удалить грыжу вместе с поражённым диском через небольшой разрез, тем самым не причиняя травму окружающим тканям.


Главные преимущества использования микроскопа для удаления грыжи?
· Маленький разрез кожи (около 2 см), что дает лучший косметический эффект, уменьшает риск осложнений.
· Минимальная травматизация мышц, которые окружают позвоночник, что позволяет уменьшить послеоперационный болевой синдром и ускорить подъём больного. После подобной операции большинство пациентов возможно поднять в день вмешательства, а остальных – в ближайшие последующие дни.
· Осторожное отношение к нервным структурам, костям, связкам, что позволяет удалять меньше «родных» тканей и безопасно устранять лишь патологически изменённые ткани. Такой подход является профилактикой послеоперационных осложнений, таких как нестабильность, фасет-синдром и т. д.
Качественное удаление межпозвонковой грыжи со стабилизацией винтами и кейджами в нейрохирургическом отделении областной больницы Херсона!
· Существенно уменьшается кровопотеря и продолжительность оперативного вмешательства.
· При выполнении вмешательства на шейном уровне для предупреждения нестабильности в сегменте и «проседании» позвонков используется установка межтеловых кейджей. Кейдж – это небольшая конструкция в виде «шайбы», которая вводится между телами позвонков после удаления диска и удерживает позвонки в оптимальном положении в течение всей жизни. По сути кейдж – это протез удалённого межпозвонкового диска. В ряде случаев для дополнительной стабилизации применяется специальная титановая пластина, которая устанавливается спереди на телах смежных позвонков, между которыми уже установлен кейдж.
· Для удаления грыж дисков в грудном отделе позвоночника, кроме стандартных доступов, используются трансторакальные, то есть те, при которых выполняется подход к позвоночнику через грудную клетку. При этом устраняется возможность травматизации грудного отдела спинного мозга, который очень чувствителен к механическому давлению, так как относительно бедно кровоснабжается. Кроме того, такой доступ позволяет установить протез межпозвонкового диска.
· В некоторых случаях выполняется установка различных видов кейджей на поясничном уровне после удаления грыж дисков (так называемая методика PLIF, с фиксацией смежных позвонков титановыми винтами и балками).

Протезирование дисков подвижными протезами
Динамическая стабилизация позвоночника предусматривает применение так называемых гибких фиксационных систем – подвижных протезов межпозвонковых дисков, гибких стержней для скрепления имплантатов и костных структур позвоночника, а также так называемых амортизаторов – гибких межпозвонковых имплантатов, регулирующих диапазон движений поражённых позвонков.
Суть использования динамических систем стабилизации позвоночника – это восстановление естественной анатомической геометрии позвоночника с сохранением его биомеханических свойств, без жёсткого блокирования позвонков, с максимальной физиологической подвижностью в позвоночно-двигательных сегментах.
Качественное протезирование дисков подвижными протезами в нейрохирургическом отделении областной больницы Херсона!
Примерами динамической стабилизации позвоночника являются:
· системы, которые устанавливаются между остистыми отростками позвонков (система динамической стабилизации позвоночника Coflex, система динамической стабилизации DIAM);
· динамические транспедикулярные системы (DSS), с использованием титановых стержней и винтов, проводимых через корни дужек позвонков;
· системы динамической стабилизации шейного отдела позвоночника (DCI), которые предполагают установку специального импланта между телами шейных позвонков передним доступом взамен удалённого межпозвонкового диска.
Отличительной особенностью динамических систем стабилизации позвоночника является то, что они позволяют устранить развитие нестабильности в поражённом сегменте и предотвратить развитие дегенеративных изменений в смежных позвоночно-двигательных сегментах. Сохранение подвижности в оперированных и смежных с ними сегментах обеспечивает физиологическую полноценность функций позвоночника.
Установка межтеловых и межостистых динамических имплантов позволяет нормализовать высоту межпозвонового диска и/или устранить сужение межпозвонковых отверстий, что обеспечивает свободное расположение нервных корешков и спинного мозга в их естественных вместилищах. Кроме того, динамическая стабилизации позвоночника позволяет снять чрезмерную нагрузку с межпозвоночных («фасеточных») суставов и предотвратить развитие их дегенеративного поражения с формированием так называемой «болезни смежных уровней».
Борблик Е.В.
Острые боли в спине разной интенсивности наблюдаются у 80–100% населения. Около 40% заболевших обращается за медицинской помощью. Известно, что после 30 лет каждый пятый человек в мире страдает дискогенным радикулитом, являющимся одним из синдромов дегенеративно–дистрофических заболеваний позвоночника. По данным Центрального института травматологии и ортопедии и Главного управления здравоохранения Москвы, в столице на каждую 1000 человек взрослого населения приходятся 122 больных с нарушением функции позвоночника. Среди структурных изменений позвоночника, вызывающих боли в спине, можно выделить следующие: грыжи пульпозного ядра; узкий позвоночный канал; нестабильность вследствие дисковой или экстрадисковой патологии; мышечно–тонический или миофасциальный синдром.
Не случайно в последние годы как у нас в стране, так и за рубежом проводились многочисленные симпозиумы и конференции, посвященные данной проблеме. Многочисленные данные статистики свидетельствуют не только о большой частоте дегенеративно–дистрофических заболеваний позвоночника, но и об отсутствии тенденции к уменьшению частоты этих заболеваний. Поражая чаще всего людей работоспособного возраста, дегенеративно–дистрофических заболевания позвоночника приводят к значительным трудопотерям, а нередко и к инвалидности. Из общего количества больничных листов, выдаваемых только невропатологами, более 70% приходится на различные клинические проявления дегенеративно–дистрофических заболеваний позвоночника. Среди причин временной потери трудоспособности и инвалидности это заболевание по–прежнему занимает одно из первых мест. Уровень инвалидности среди больных дегенеративно–дистрофическими заболеваниями позвоночника составляет 4 человека на 10 тысяч населения и занимает первое место по этому показателю в группе заболеваний опорно–двигательного аппарата.
Проблема предупреждения развития дегенеративно–дистрофических заболеваний позвоночника и устранения болевого синдрома становится все более актуальной и требует своего решения как в плане разработки действенной программы физической реабилитации, так и в плане ее доступности для всех категорий населения. В эпоху тотальной компьютеризации, резкого перехода от физического труда к умственному происходит уменьшение двигательной активности человека. Сидячая работа, езда в автомобиле приводят к снижению тонуса мышц. Проведенными исследованиями установлено, что 80% времени позвоночник пребывает в вынужденном полусогнутом положении. Длительное пребывание в таком положении вызывает растяжение мышц–сгибателей спины и снижение их тонуса. Это один из основных факторов, которые приводят к возникновению дегенеративно–дистрофических заболеваний позвоночника.
Краткая история изучения компрессионных синдромов дегенеративно–дистрофических заболеваний позвоночника:
• Cotugno (1794 г.) – инфекционная теория ишиаса;
• Virchov (1857 г.) – описана грыжа шейного межпозвонкового диска (МД) под названием экстрадуральной хондромы;
• Babinsky (1888 г.), Бехтерев (1913 г.) – описана клиника поражения корешков спинного мозга (СМ) при сдавлении их в позвоночном канале;
• Dandy (1929 г.) – высказал мысль, что компримирующие фрагменты хряща могут исходить из диска;
• Schmorl (1932 г.) – классическая работа о хрящевых узлах и дегенеративных поражениях МД;
• Hildenbrandt (1933 г.) – характеристика дегенеративных изменений МД, введено понятие «остеохондроз»;
• Mixter and Barr (1934 г.) – впервые использовали термин «грыжа диска»;
• Маргулис (1940 г.) – ввел термин «пояснично–крестцовый радикулит»;
• Попелянский Я.Ю., Осна А.И., Луцик А.А. создана школа по изучению остеохондроза позвоночника (1970–1980 гг.).
В 1984 г. в коллективной монографии «Остеохондрозы позвоночника» академик АМН, профессор ГС. Юмашев и профессор М.Е. Фурман дали определение этому заболеванию: «Остеохондроз – наиболее тяжелая форма дегенеративно–дистрофического поражения позвоночника, в основе которого лежит дегенерация диска с последующим вовлечением тел смежных позвонков, межпозвонковых суставов и связочного аппарата. В каждом отделе позвоночного столба остеохондроз имеет типичную локализацию и особенности».
В 1980–90–е годы стала преобладать теория преимущественного миогенного происхождения дорсалгии. Многие клиницисты считают, что почти в 90% случаев боли в спине – это проявление миофасциального синдрома.
Однако нельзя недооценивать и вертеброгенный фактор в развитии дорсалгий. Вертеброгенные причины дорсалгий : – дегенеративно–дистрофические заболевания позвоночника и их проявления – грыжи дисков, деформирующий спондилез, спондилоартроз.
В большей степени с болевым синдромом ассоциированы заболевания, не связанные с дегенеративно–дистрофическими заболеваниями позвоночника: сакрализация, люмбализация, анкилозирующий спондилит, остеопороз, болезнь Бехтерева.
Пульпозное ядро неизмененного межпозвонкового диска – желатиноподобная, гомогенная масса, ограниченная фиброзным кольцом и терминальными хрящевидными пластинками смежных тел позвонков сверху и снизу (рис. 1 и 2).
С возрастом снижение количества мукополисахаридов и изменение их качественного состава приводит к снижению содержания жидкости в ядре. Ядро теряет свои свойства геля, сам диск истончается и теряет свои функции эластического тела. Кроме этого, ослабляются силы сцепления между коллагеновыми пластинами фиброзного кольца, происходит растяжение кольца и появление в нем полостей. Эти процессы происходят на фоне постепенной атрофии сосудов, кровоснабжающих межпозвонковые диски. Замена кровоснабжения механизмом диффузии, эффективность которого значительно ниже, приводит к серьезным изменениям пульпозного ядра. Возникают трещины и разрывы в фиброзном кольце, образуются межпозвонковые грыжи (рис. 3 и 4).
Позвонки состоят из внутреннего губчатого и компактного внешнего вещества. Губчатое вещество в виде костных перекладин обеспечивает прочность позвонков. Внешнее компактное вещество состоит из костной пластинчатой ткани, обеспечивающей твердость внешнего слоя и возможность позвонковому телу принимать нагрузки, например, сжатие при ходьбе. Внутри позвонка, кроме костных перекладин, находится красный костный мозг, который несет функцию кроветворения.
Костная структура постоянно обновляется: клетки одного типа заняты разложением костной ткани, другого типа – ее обновлением. Механические силы, нагрузки, которым подвергается позвонок, стимулируют образование новых клеток. Усиление воздействий на позвонок ведет к ускоренному образованию более плотной костной ткани и наоборот. Для объяснения этиопатогенеза дегенеративно–дистрофических заболеваний позвоночника выдвигались различные теории.
В основе инволютивной теории лежит предположение, что причина дегенеративно–дистрофических заболеваний позвоночника – преждевременное старение и изношенность межпозвонковых дисков.
В основе мышечной теории причиной появления и развития дегенеративно–дистрофических заболеваний позвоночника считали постоянное напряжение мускулатуры или гипотонию мышц, воспаление мышц и связок. Ряд авторов считают, что в основе развития дегенеративно–дистрофических заболеваний позвоночника лежит создание неправильного мышечного двигательного стереотипа, который приводит к механической перегрузке соответствующих компонентов межпозвонкового сегмента и в конечном итоге – к появлению процессов дегенерации и инволюции.
Сторонники эндокринной и обменной теорий пытались связать возникновение и развитие дегенеративно–дистрофических заболеваний позвоночника с эндокринными и обменными нарушениями. Теория наследственности предполагает наследственную предрасположенность к развитию дегенеративно–дистрофических заболеваний позвоночника.
Сторонники ревматоидной и аутоиммунной теории привлекли внимание к тому, что процессы, протекающие в суставах при ревматоидных артритах, идентичны процессам, протекающим в межпозвонковых суставах. Достоверность этих взглядов подтверждена, например, сходством биохимических изменений в основном веществе и клеточных элементах диска, характерных для заболеваний, относимых к «коллагенозам», в том числе и ревматоидным полиартритам. Указанные изменения приводят к нарушению метаболизма синовиальной оболочки, которая начинает вырабатывать меньше синовиальной жидкости, вследствие чего нарушается питание хряща и прилегающих костных тканей. Возникновение травматической теории связано с попытками определиться с ролью травмирующего (микротравмы) механического фактора в этиопатогенезе развития дегенеративно–дистрофических заболеваний позвоночника.
Доказана и роль висцеральной патологии в развитии дегенеративно–дистрофических заболеваний позвоночника. Существует еще достаточно большое количество теорий и предположений, которые в той или иной степени повторяют вышеперечисленные.
Клинические синдромы подразделяются на вертебральные и экстравертебральные. Экстравертебральные синдромы подразделяются на две большие группы: рефлекторные и компрессионные. Рефлекторные синдромы часто предшествуют компрессионным. К рефлекторным относят синдромы, обусловленные раздражением рецепторов синувертебрального нерва Люшка, который проникает в позвоночный канал через межпозвонковые отверстия и иннервирует надкостницу, связки, фиброзное кольцо, сосуды. Раздражение рецепторов происходит в результате сдавления грыжей, костными разрастаниями, при нарушении фиксации, сосудистых нарушениях (отек, ухудшение кровообращения), воспалении (реактивное, иммунное). Импульсы, распространяющиеся по нерву Люшка, поступают по заднему корешку в задний рог спинного мозга. Переключаясь на передние рога, они вызывают рефлекторно–тонические нарушения. Переключаясь на симпатические центры бокового рога, они вызывают вазомоторные или дистрофические нарушения. Такого рода дистрофическим изменениям подвержены прежде всего маловаскуляризированные ткани (сухожилия, связки), особенно в местах прикрепления к костным выступам. В некоторых случаях эти нейродистрофические изменения становятся причиной интенсивной боли, которая возникает не только местно при прикосновении к больному участку (курковая зона), но и на расстоянии. В последнем случае боль является «отраженной», она может отражаться подчас на значительные расстояния. Отраженная боль может быть в виде молниеносного «прострела» или же оказывается продолжительной. В курковых зонах и на территории отражения боли возможны вегетативные нарушения.
В происхождении дорсалгий большое значение имеет функционально обратимое блокирование межпозвоночных суставов, которое может предшествовать развитию дегенеративно–дистрофических заболеваний позвоночника, но может возникать и в уже пораженных суставах. Наиболее частой причиной блокирования могут быть статические или динамические нагрузки, антифизиологические позы и микротравмы. Блокирование в одном участке позвоночника вызывает функциональные изменения в смежных областях в виде формирования компенсаторной гипермобильности .
Миофасциальные боли (синдром болевой мышечно–фасциальной дисфункции) могут возникать в рамках отраженных спондилогенных болей. Миофасциальные боли – интенсивная, временами усиливающаяся боль, которая ведет к ограничению движений. Больной помнит, какие движения вызывают усиление боли и возникновение отраженной болевой реакции, и старается избежать этих движений и раздражения триггерных зон.
Мышечный спазм может быть связан с многими болезненными состояниями позвоночника и внутренних органов. В ряде случаев локализованный мышечный спазм может быть защитным физиологическим механизмом, ограничивающим подвижность заинтересованных отделов позвоночника. Однако затем спазмированные мышцы становятся вторичным источником боли, который запускает порочный круг «боль–мышечный спазм–боль», способствующий формированию миофасциального болевого синдрома МФБС.
К ведущим патогенетическим механизмам МФБС относятся локальная вазомоторная дисфункция и рефлекторные тонические изменения всей мышцы или ее ограниченного участка .
К рефлекторным синдромам относят люмбаго при остром развитии заболевания и люмбалгию при подостром или хроническом течении. При этих болях характерно уплощение поясничного лордоза. Это первая стадия неврологических осложнений. Из компрессионных синдромов наиболее часто встречаются радикулопатии, на долю которых приходится 40% всех экстравертебральных синдромов. В связи с физиологическими особенностями строения позвоночника наиболее часто страдает поясничный отдел. При поражении позвоночно–двигательного сегмента на уровне поясничного отдела в организме начинаются саногенетические реакции с целью ограничить движение в пораженном сегменте, что приводит к изменению двигательного стереотипа, который формируется благодаря тесному взаимодействию пирамидной и экстрапирамидной систем.
Вторая (корешковая) стадия, или стадия дискогенного радикулита обусловлена усилением пролабирования диска и проникновением ткани диска в эпидуральное пространство, где расположены спинномозговые корешки. Возникающие при этом корешковые симптомы соответствуют уровню пораженного позвоночного сегмента. Чаще всего поражаются корешки L5 и S1.
Третья (сосудисто–корешковая) стадия неврологических нарушений обусловлена продолжающейся компрессией грыжи на корешок и проходящую вместе с ним корешковую артерию. При этом катастрофически быстро может развиться «паралитический ишиас», характеризующийся периферическим парезом или параличом мышц разгибателей стопы. В таких случаях появление двигательных нарушений сопровождается исчезновением болевого синдрома.
Четвертая стадия неврологических проявлений обусловлена нарушением кровоснабжения спинного мозга за счет повреждения корешково–спинномозговых артерий. Чаще нарушается кровоток в артерии Адамкевича и дополнительной артерии Депрож–Гуттерона. При этом развивается хроническая дисциркуляторная миелопатия, обычно на уровне поясничного утолщения спинного мозга. У больного в случае поражения артерии Адамкевича появляется синдром перемежающейся хромоты спинного мозга. При поражении артерии Депрож–Гуттерона развивается синдром перемежающейся хромоты конского хвоста.
Неблагоприятным вариантом поясничных вертеброгенных корешковых синдромов является компрессия конского хвоста, так называемый каудальный синдром. Чаще всего он обусловлен выпавшей срединной грыжей диска, которая сдавливает все корешки на уровне пораженного сегмента.
Дегенеративно–дистрофические заболевания позвоночника (нередко в сочетании с пролабированием или грыжей диска) приводят к развитию сегментарного стеноза позвоночного и корешковых каналов. Самой частой причиной сужения позвоночного канала является сочетание прогрессирующего дистрофического процесса в дисках, суставах и связках позвоночника с предсуществующей относительно малой вместимостью канала в результате врожденных или конституциональных особенностей строения тел позвонков.
Нестабильность позвоночно–двигательного сегмента (ПДС) – состояние, характеризующееся неспособностью переносить физиологические нагрузки и сопровождающееся клинико–рентгенологическими проявлениями.
Происхождение нестабильности ПДС: травма, опухолевое поражение, дегенеративно–дистрофические поражения, врожденная патология (спондилолистез).
Рентгенологические признаки: смещение тел позвонков более 3,5 мм; угол наклона между телами позвонков при сгибании–разгибании больше 12 (рис. 5).
Диагностика дегенеративно–дистрофических заболеваний поясничного отдела позвоночника основывается на клинической картине заболевания и данных дополнительных методов обследования (рентгенография, компьютерная томография, магнитно–резонансная томография). Особенно информативной является МРТ (рис. 6 и 7).
Синдромы поражения отдельных поясничных корешков:
L3: боль и парестезии в дерматоме L3, парез четырехглавой мышцы бедра, снижение или выпадение сухожильного рефлекса с четырехглавой мышцы (коленного рефлекса).
L4: боль, возможны парестезии или гипалгезия в дерматоме L4, парез четырехглавой мышцы бедра и передней большеберцовой мышцы, сниже– ние коленного рефлекса.
L5: боль, возможны парестезии или гипалгезия в дерматоме L5, парезы, возможна атрофия длинного разгибателя большого пальца и короткого разгибателя пальцев стопы, отсутствие заднего большеберцового рефлекса.
S1: боль, возможны парестезии или гипалгезия в дерматоме S1, парез трехглавой мышцы голени, утрата ахиллова рефлекса (рис. 8).
Сложность взаимодействия компенсаторных и патогенных механизмов при вертеброгенной патологии во многом объясняет хорошо известное практикующим врачам (особенно нейрохирургам, оперирующим грыжи дисков), отсутствие четких корреляций между выраженностью клинической симптоматики и степенью морфологических изменений позвоночных и невральных структур по данным рентгенографии, компьютерной томографии, МРТ.
Поэтому тактика врача при выборе лечения определяется в первую очередь клиническими данными, хотя результаты дополнительных методов обследования имеют важное значение.
Лечение дегенеративно–
дистрофических заболеваний
позвоночника
Сложившееся на сегодня в большинстве лечебных учреждений мнение заключается в том, что хирургическое лечение дискогенной болезни показано только у 10–12% больных. Все остальные пациенты по поводу дегенеративно–дистрофических заболеваний позвоночника и осложнений могут и должны получать консервативное лечение.
Методы консервативного лечения включают в себя обязательное использование препаратов, обладающих хондропротективным, хондростимулирующим эффектом . Этим требованиям в полной мере отвечает отечественный препарат Хондроксид, содержащий действующее вещество хондроитин сульфат. Хондроитин – это кислый мукополисахарид из хрящевой ткани трахеи крупного рогатого скота. Хондроксид, представлен в аптеках мазью. гелем для наружного применения и таблетками.
Хондроксид стимулирует регенерацию хрящевой ткани, обладает противовоспалительным, аналгезирующим эффектом.
Хондроксид участвует в построении основного вещества хрящевой и костной ткани; влияет на обменные процессы в гиалиновом и волокнистом хрящах. Тормозит процессы дегенерации хрящевой и соединительной ткани; ингибирует ферменты, вызывающие поражение хрящевой ткани. Хондроксид стимулирует биосинтез глюкозаминогликанов, способствует регенерации суставной сумки и хрящевых поверхностей суставов, увеличивает продукцию внутрисуставной жидкости. Это приводит к уменьшению воспаления, увеличению подвижности пораженных суставов.
Хондроксид в таблетированной форме принимается по 0.5 г (по 2 таблетки) 2 раза в сутки, запивается небольшим количеством воды. Рекомендуемый начальный курс лечения 6 месяцев. Хондроксид мазь или гель наносится на кожу и легко втирается (в очаге поражения) до полного впитывания. Курс лечения не менее 2–3 недель. Кроме этого, распространено применение лечебных блокад, миорелаксантов, физиотерапевтических процедур, кинезотерапии, рефлексотерапии, массажа, мануальной терапии. Из физиотерапевтических процедур в настоящее время широко используется электрофорез с протеолитическим ферментом карипазимом. Известно, что лечебная физическая культура и массаж – неотъемлемые части комплексного лечения больных с поражением позвоночника. Лечебная гимнастика преследует цели общего укрепления организма, увеличения работоспособности, совершенствования координации движений, повышения тренированности. При этом специальные упражнения направлены на восстановление определенных двигательных функций.
Несмотря на наличие эффективных средств консервативного лечения, существование десятков методик, часть больных нуждается в оперативном лечении. На сегодняшний день оперируется 0,3% всех больных.
Показания к хирургическому лечению делятся на относительные и абсолютные. Абсолютным показанием к хирургическому лечению является развитие каудального синдрома, наличие секвестрированной грыжи межпозвонкового диска, выраженный корешковый болевой синдром, не уменьшающийся, несмотря на проводимое лечение. Развитие радикуломиелоишемии также требует экстренного оперативного вмешательства, однако по прошествии первых 12–24 ч показания к операции в подобного рода случаях становятся относительными, во–первых, из–за формирования необратимых изменений в корешках, и, во–вторых, потому что в большинстве случаев в ходе лечебно–реабилитационных мероприятий процесс регрессирует приблизительно в течение 6 месяцев. Такие же сроки регресса наблюдаются и при отсроченных операциях.
К относительным показаниям относят неэффективность консервативного лечения, рекуррентный ишиас. Консервативная терапия по продолжительности не должна превышать 3 месяцев и длится, как минимум, 6 недель. Предполагается, что хирургический подход в случае острого корешкового синдрома и неэффективности консервативного лечения оправдывается в течение первых 3 месяцев после появления боли для предотвращения хронических патологических изменений в корешке. Относительным показанием являются случаи крайне выраженного болевого синдрома, когда происходит смена болевой составляющей возрастанием неврологического дефицита.
Главная цель оперативного вмешательства – не хирургия диска, а декомпрессия корешка, который должен остаться мобильным и не поврежденным. Нейрохирург должен по возможности минимизировать образование рубцовой ткани, не создавать дополнительные условия нестабильности в оперируемом сегменте позвоночника. Необходимым условием является точная постановка диагноза, когда клинические проявления соотносятся с данными дополнительных методов обследования.
В настоящее время все шире применяются малоинвазивные методы эндоскопической нуклеотомии под контролем КТ, лазерная вапоризация межпозвонковых дисков. Последние 5 лет появился новый метод малоинвазивной плазменной дисковой нуклеопластики, основанной на контролируемой подаче в диск низких температур с абляцией и коагуляцией. Обнадеживающие результаты использования протезов «Prodisc» продемонстрировали на 24–й Международной конференции по малоинвазивным технологиям южнокорейские ортопеды.
«Золотым» стандартом на данный момент является микродискэктомия, сводящая к минимуму травматизацию тканей эпидурального пространства, не вызывающая нарушений нормальной анатомии костно–суставного аппарата позвоночника, что в значительной степени уменьшает опасность развития послеоперационных осложнений.