Болезнь киари синдром бадда киари
СИНДРОМ БАДДА — КИАРИ (случай из практики)
Камалова А. А.1, Шакирова А. Р.2, Хамидуллин А. Ф.3, Скворцова И. В.3, Хомяков А. Е. 3
BUDD-CHIARI SYNDROME (case report)
Kamalova А. А., Shakirova А. R., Khamidullin A. Ph., Skvortsova I. V., Homyakov A. E.
Камалова А. А. — доцент кафедры госпитальной педиатрии, д.м.н., ГБОУ ВПО «Казанский государственный медицинский университет» МЗ РФ
Шакирова А. Р. — заместитель директора по лечебной работе Медицинского центра «Айболит» (Казань)
Хамидуллин А. Ф. — заведующий отделением лучевой диагностики ГАУЗ «Детская республиканская клиническая больница МЗ РТ»
Скворцова И. В. — врач отделения лучевой диагностики ГАУЗ «Детская республиканская клиническая больница МЗ РТ»
Хомяков А. Е. — заведующий патоморфологическим отделением ГАУЗ «Детская республиканская клиническая больница МЗ РТ»
Kamalova Aelita — Associate Professor, PhD, Department of Pediatrics, Kazan State Medical University
Shakirova Almaziya — deputy director for Clinical Work, Medical Center «Aibolit» (Kazan)
1 ГБОУ ВПО «Казанский государственный медицинский университет» МЗ РФ
2 Медицинский центр «Айболит», Казань
3 ГАУЗ «Детская республиканская клиническая больница МЗ РТ»
Камалова Аэлита Асхатовна Dr. Kamalova Aelita E-mail:
Резюме
Синдром Бадда — Киари, характеризующийся обструкцией печеночных вен на любом уровне, от выносящей дольковой вены до места впадения нижней полой вены в правое предсердие, редко встречается в детском возрасте. В статье представлено наблюдение хронического течения синдрома Бадда — Киари у подростка 16 лет с ведущим отечно-асцитическим синдромом, резистентного к медикаментозной терапии и потребовавшего проведения оперативного лечения — трансъюгулярного внутрипеченочного портокавального шунтирования. Поскольку этот синдром встречается редко в педиатрической практике, часто диагноз сопровождается сложным дифференциально-диагностическим поиском и ставится с задержкой. Данное наблюдение подчеркивает необходимость повышения настороженности педиатров в отношении синдрома Бадда — Киари, а также скорейшего направления в специализированное педиатрическое отделение для определения тактики лечения.
Ключевые слова: дети; синдром Бадда — Киари; асцит; лечение, трансъюгулярное внутрипеченочное портока-вальное шунтирование
Экспериментальная и клиническая гастроэнтерология 2014; 101 (1):113-116
Keywords: children; Budd — Chiari syndrome; ascites; transjugular intrahepatic porta systemic shunt
Eksperimental’naya i Klinicheskaya Gastroenterologiya 2014; 101 (1):113-116
Синдром Бадда — Киари характеризуется обструкцией печеночных вен на любом уровне, от выносящей дольковой вены до места впадения нижней полой вены в правое предсердие, что приводит к нарушению оттока крови из печени . В мире ежегодно регистрируется 1 случай на 2,5 миллиона населения . Синдром Бадда — Киари редко встречается в детском возрасте, по данным литературы средний возраст больных составляет 35 лет . Этиология синдрома Бадда — Киари неизвестна у четверти больных . У детей описаны случаи развития синдрома при тромбоцитемии, полицитемии, антифосфолипидном синдроме, нефротическом синдроме, после трансплантации печени и т.д. . Кроме того, к развитию синдрома Бадда — Киари могут приводить цирроз печени, применение оральных контрацептивов, травмы и/или воспалительный процесс в брюшной полости . В литературе рассматривается врожденный синдром Бадда — Киари, возникающий при врожденном стенозе или мембранозном заращении нижней полой вены .
Следующее наблюдение служит примером хронического течения синдрома Бадда — Киари.
Больная С., 16 лет, поступила в гастроэнтерологическое отделение клиники с жалобами на боли в животе, увеличение размеров живота и отеки на нижних конечностях. В анамнезе у девочки отмечались длительный субфебрилитет, непостоянные боли в животе, преимущественно в области правого подреберья, а также кашицеобразный учащенный обильный стул, в анализах крови наблюдалась
анемия (гемоглобин — 84 г/л). В дальнейшем при проведении УЗИ органов брюшной полости обнаружен асцит.
При поступлении состояние ребенка было тяжелым за счет отечного и астеновегетативно-го синдромов. Телосложение гиперстеническое, выраженная сухость кожи ладоней, единичные телеангиэктазии, угревая сыпь на лице, отеки на нижних конечностях. Живот увеличен в объеме, умеренно болезненный при пальпации, преимущественно в правом подреберье и эпигастрии. Печень при пальпации выступала из-под края правой реберной дуги на 2,5 см, селезенка — на 2 см. Стул кашицеобразный, до 5 раз в сутки.
В ходе дифференциальной диагностики исключались заболевания кишечника, сопровождающиеся синдромом мальабсорбции, заболевания печени, болезни почек и сердечно-сосудистой системы.
При обследовании в общем анализе крови выявлено ускорение СОЭ до 25 мм/ч, в общем анализе мочи — следовая протеинурия, концентрационная функция почек по результатам пробы по Зимницкому не нарушена. В биохимическом анализе крови отмечались: гипопротеинемия (общий белок 48,1 г/л), гипоальбуминемия (25,4 г/л), незначительная гипербилирубинемия (общий билирубин 24 мкмоль/л); остальные показатели — в пределах возрастной нормы (АЛТ 18Е/л, АСТ 27 Е/л, мочевина 2,57 ммоль/л, креатинин крови 42 мкмоль/л, глюкоза 4,99 ммоль/л, холестерин 4,47 ммоль/л, амилаза 42,3 Е/л, В-липопротеиды 322 мг%). В коагулограмме уровень фибриногена
и протромбиновый индекс (ПТИ) были в норме (фибриноген 5,04 г/л, ПТИ 82 %).
По данным УЗИ брюшной полости и малого таза были обнаружены увеличение левой доли печени до 79 мм и признаки перипортального фиброза с коллатералями до 1,4 мм; в малом тазу 380 мл свободной жидкости; в брюшной полости: в правом боковом канале 1 л свободной жидкости, в левом — в объеме около 1200 мл, в подпеченочном пространстве — около 1 л, в полости малого таза — 825 мл. При проведении эзофагогастродуоденоскопии выявлены варикозное расширение вен пищевода (ВРВП) 2-й степени, гипертензионная гастропатия умеренной степени, дуоденогастральный рефлюкс и эрозии луковицы двенадцатиперстной кишки. В связи с наличием диспептических расстройств выполнена биопсия слизистой тощей кишки. В биоптате наблюдалась атрофия ворсинок и углубление крипт, что наряду с клиническими проявлениями и высокими титрами антител к тканевой трансглютаминазе подтвердило диагноз целиакии.
Наличие синдрома портальной гипертензии, выраженного отечно-асцитического синдрома и исключение заболеваний печени (вирусные гепатиты, аутоиммунный гепатит, болезнь Вильсона и пр.) определило показания к биопсии печени, несмотря на сохранность ее функций. Исследование биоптата печени показало, что гистологическая структура печени нарушена за счет перипортального фиброза, множественных порто-портальных и порто-центральных фиброзных септ. Определялись несколько ложных долек. Воспалительные изменения, признаки холестаза и пролиферация протоков отсутствовали. Наблюдались минимальные дегенеративные изменения гепатоцитов, представленные очаговыми микровезикулярными изменениями и эозинофильной зернистостью. Таким образом, у ребенка морфологически констатирован тяжелый фиброз печени с переходом в цирроз.
На данном этапе был выставлен диагноз: Цирроз печени (криптогенный), класс А по Чайлду. Асцит. Портальная гипертензия с ВРВП 2-й степени, ги-пертензионной гастропатией. Целиакия. Была назначена аглиадиновая диета, терапия диуретиками, а также коррекция гипопротеинемии. На данной терапии достигнута положительная динамика. Однако в дальнейшем больная неоднократно госпитализировалась в отделение по поводу рецидивирующего асцита и отеков нижних конечностей. На фоне усиления диуретической терапии и коррекции гипопротеинемии наблюдался кратковременный положительный эффект.
Ввиду верификации цирроза печени с тяжелым отечно-асцитическим синдромом больная консультирована в ФГБУ «Федеральный научный центр трансплантологии и искусственных органов имени академика В. И. Шумакова» Минздрава России, где была рекомендована операция — ортотопическая трансплантация печени, но в связи с отсутствием подходящего донора выполнение операции отложили.
При динамическом наблюдении в клинической картине отмечалась отрицательная динамика: отечный синдром усугубился — в брюшной полости визуализировалась свободная жидкость до 3 л, наблюдались выраженные отеки на ногах.
Учитывая наличие выраженных отеков на нижних конечностях и рефрактерного асцита, с целью ревизии диагноза проводились дополнительные исследования. При выполнении доплерографии нижней полой вены (НПВ), подвздошных вен возникло подозрение на наличие тромба в НПВ, так как в ее просвете на 3,5 см ниже устья визуализировалось изоэхогенное образование размером 19 ‘ 9 мм, фиксированное к передней стенке. По результатам РКТ органов брюшной полости помимо признаков цирроза печени выявлено сужение НПВ, но достоверных данных за тромбоз НПВ не обнаружено. Для определения проходимости НПВ проводилась нижняя кавография, в ходе которой диагностирован стеноз внутрипеченочного сегмента НПВ.
Таким образом, на основании клинических данных и результатов проведенных исследований, был выставлен окончательный диагноз: Синдром Бадда — Киари. Стеноз нижней полой вены (неу-точненной этиологии). Цирроз печени, класс А по Чайлду. Портальная гипертензия. ВРВП 2-й степени. Гипертензионная гастропатия. Целиакия.
Больная получала постоянную консервативную терапию. Но, несмотря на это, она нуждалась в госпитализации не реже 2 раз в месяц, так как отеки на нижних конечностях сохранялись и усугублялись — за 10 дней прибавка веса составляла до 5-8 кг. Принимая во внимание результаты проведенных исследований и рефрактерность заболевания к проводимой терапии, вновь возник вопрос о показаниях к оперативному вмешательству и выбору операции.
В рамках благотворительной акции Первого канала телевидения России ребенок был проконсультирован ведущими специалистами в области гепатологии Центра изучения печени Лондона (Institute of Liver Studies, King’s College Hospital), которые предложили выполнить трансъюгулярное внутрипеченочное портокавальное шунтирование с помощью стентов в условиях Центра. В результате проведенной операции был получен хороший клинический эффект — купирован отечный синдром, повысился уровень общего белка, по данным эндоскопического исследования уменьшилась степень ВРВП.
В настоящее время девочка учится, ведет активный образ жизни и не нуждается в постоянных госпитализациях.
В заключение хотелось бы подчеркнуть уникальность данного клинического случая ввиду наличия
Рис. 1.
Венограмма нижней полой вены. Стеноз внутрипеченочного сегмента нижней полой вены
одновременно двух таких серьезных заболеваний как целиакия и синдром Бадда — Киари. Синдром Бадда — Киари имеет серьезный прогноз: при острой форме больные погибают в течение 2-3 недель, при хронической форме продолжительность
Литература
жизни составляет от 4-6 месяцев до 2 лет. Радует то, что в настоящее время существуют эффективные методы оперативного лечения данного синдрома, способные продлить жизнь больным и улучшить прогноз .
Причины и распространенность синдрома Бадда-Киари
Синдром Бадда-Киари наблюдают при перитонитах, перикардитах, опухолях брюшной полости, пороке развития нижней полой вены, при тромбозах, циррозе, а также очаговых поражениях печени, при полицитемии и мигрирующем тромбофлебите (висцеральном).
Болезнь и синдром Бадда-Киари встречается с частотой 13-31% от всех случаев тромбоза.
Симптомы синдрома Бадда-Киари
В зависимости от характера развития, отличают острую, подострую и хроническую фазы:
- острая фаза характеризируется появлением интенсивных болей в области правого подреберья, увеличением печени, рвотами. Если в процесс вовлечена нижняя полая вена, могут наблюдаться отеки ног, расширение подкожных вен грудной клетки и брюшной стенки. Прогресс достаточно интенсивный: за несколько дней развивается асцит, в большинстве случаев имеющий геморрагический характер;
- хроническая форма отличается длительным бессимптомным протеканием эндофлебита. В дальнейшем могут появиться симптомы: боль в области правого подреберья, рвота. Печень увеличивается, плотность органа повышается. Не исключается формирование цирроза, иногда появляются расширенные вены на груди и передней брюшной стенке. Исход болезни в хронической форме – тяжелая печеночная недостаточность.
Диагностика синдрома достаточно сложная. Предположение о заболевании обычно возникает при изучении истории болезни и обнаружении у пациента асцита гепатомегалии – особенно если есть нарушения в системе свертывания крови. Наиболее достоверные диагностические данные дает ангиография и гепатобиопсия.
Лечение синдрома Бадда-Киари
Если печеночная недостаточность отсутствует, назначают хирургическое лечение (наложение анастомозов). При резистентном асците показан лимфовенозный анастомоз. Применяются и другие методики, в зависимости от общего состояния и функциональности органа. Полностью восстановить функциональное состояние печени поможет только трансплантация.
Эффективность консервативной терапии крайне низкая – с помощью нее можно лишь добиться временного симптоматического эффекта. Летальность при лечении без оперативного вмешательства составляет до 90%.
Правильно диагностировать синдром Бадда-Киари и определить его на ранних стадиях сможет профессиональный гастроэнтеролог. Найти лучшего специалиста, а также подобрать диагностические лаборатории для правильной диагностики заболевания можно с помощью сайта Doc.ua.
Девочка М., 9 лет. С 2009 г. (с возраста 5-ти лет) периодически начали появляться тошнота, рвота желудочным содержимым, боли в эпигастральной области. В апреле 2012г. при проведении УЗИ выявлено нерезко выраженное увеличение печени.
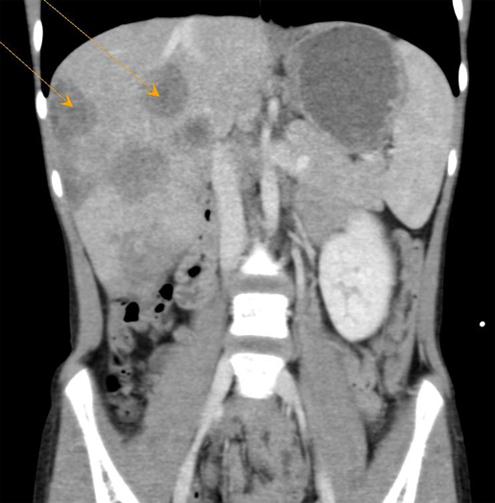
На КТ органов брюшной полости с внутривенным болюсным контрастированием во всех отделах печени выявлены разнокалиберные участки умеренно пониженной плотности (30-35 ед.Н), с нечеткими волнистыми отечными контурами; практически не накапливают контрастный препарат (рис.1, стрелки).
Рис.1. КТ-картина в коронарной проекции, венозная фаза.
Рис.2 КТ-картина в коронарной проекции, отсроченная фаза.
В отсроченную фазу в структуре вышеописанных участков определяются пятнистые зоны контрастного усиления вокруг ветвей воротной вены с промежуточными участками низкой плотности (рис. 2, стрелка).
На МРТ органов брюшной полости выявляется выраженная гипертрофия печени. Контуры правой доли печени бугристые, нижний край правой доли закруглен. В паренхиме печени выявляются множественные очаги неоднородной структуры, повышенного на Т2-ВИ и DWI, пониженного на Т1-ВИ МР-сигнала; в правой доле и 4 сегменте сливаются между собой, субтотально замещают паренхиму (рис.3).
Рис.3 Т1-ВИ, коронарная проекция.
Рис.4 Т2-ВИ, аксиальная проекция.
Также отмечается щелевидная компрессия нижней полой вены за счет отека паренхимы печени (рис.4).
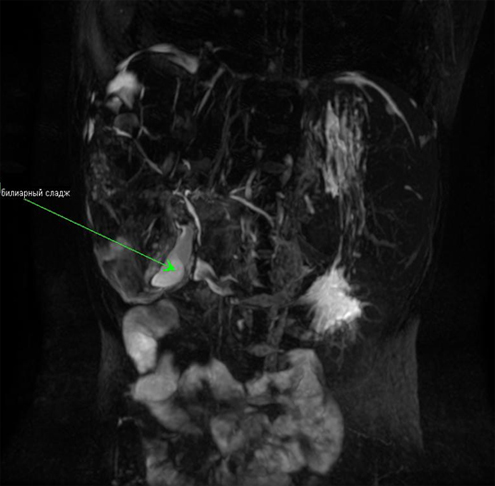
Желчный пузырь небольших размеров, стенка пузыря неравномерно утолщена, неоднородной структуры, повышенного на Т2-ВИ МР-сигнала. Желчь неоднородна, с уровнем оседания более плотного компонента, более вероятно, билиарный сладж (рис. 5).
Рис.5. MRCP, коронарная проекция.
При проведении иммуногистохимического исследования биоптата печени достоверных иммуноморфологических признаков злокачественного опухолевого роста в объеме представленного материала не обнаружено, картина более соответствует нодулярной регенераторной гиперплазии, ассоциированной с первичной веноокклюзионной болезнью печени (синдром Бадда-Киари) или аномалией портальной вены.