Аускультация при пневмонии
Физические основы аускультации, ее характеристика как методы исследования подробно изложены нами в главе «Методы исследования больных». Поэтому остановимся на вопросах, касающихся непосредственно аускультации легких.
Правила аускультации легких
1. В помещении должно быть тихо и тепло.
2. Легкие выслушивают в вертикальном положении больного (стоя или сидя), только при тяжелом состоянии больного можно выслушивать в лежачем положении.
3. Аускультация легких, так же как и перкуссия должна быть сравнительной.
4. Выслушивание легких, в отличие от перкуссии, проводится не по топографическим линиям, а по областям, начиная с надключичных областей (область верхушек легких), затем область больших грудных мышц и нижнелатеральные отделы передней поверхности грудной клетки (рис.22). При выслушивании подмышечных областей больного просят заложить руки за голову, далее выслушивают боковые поверхности грудной клетки. По задней поверхности аускультацию легких начинают с надостных областей (проекция верхушек легких сзади), затем выслушивают межлопаточную область, для этого больной должен скрестить руки на груди. Далее выслушиваются области ниже углов лопаток и нижнелатеральные отделы.
5. В каждой области аускультацию проводят «гнездным методом», т.е. трубку ставят не менее чем в 2-3 точках, так как оценить аускультативную картину в одной точке невозможно, затем точно так же проводят аускультацию на симметричном участке противоположной стороны.
6. В начале анализируют основные дыхательные шумы, при этом дыхание больного должено быть ровным через нос и средней глубины.
7. Затем просят больного дышать глубоко и через рот, при этом лучше выявляются побочные дыхательные шумы. С этой же целью, при необходимости, просят больного покашлять, быстро и резко выдохнуть.
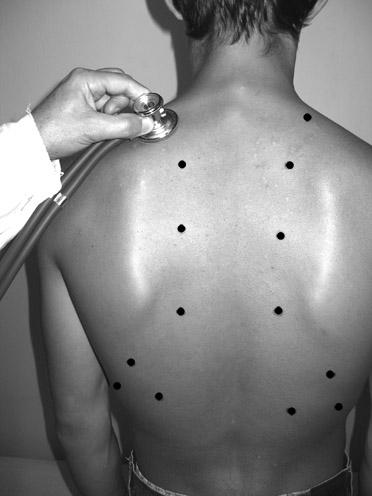
Р ис. 22.Точки аускультации легких спереди и сзади
ис. 22.Точки аускультации легких спереди и сзади
Основные дыхательные шумы
К основным дыхательным шумам относят: 1) везикулярное дыхание, 2) бронхиальное дыхание (рис.23).
Везикулярное дыханиевыслушивается в норме над всей поверхностью легких. Возникает оно в результате колебания альвеолярных стенок в момент вдоха при наполнении альвеол воздухом и в начале выдоха. При выдохе происходит быстрое затухание этих колебаний, так как уменьшается напряжение альвеолярных стенок. Поэтому везикулярное дыхание слышно на протяжении всего вдоха и в первой трети выдоха. Оно воспринимается как мягкий, дующий шум, напоминающий звук «ф». Сейчас считают, что в механизме возникновения везикулярного дыхания принимает участие и шум, возникающий при движении воздуха по мельчайшим дихотомиям терминальных бронхиол.
На силу везикулярного дыхания влияют: 1) эластические свойства легочной ткани (стенок альвеол); 2) количество участвующих в дыхании альвеол на единицу объема; 3) скорость заполнения альвеол воздухом; 4) продолжительность вдоха и выхода; 5) изменения со стороны грудной стенки, плевральных листков и полости плевры; 6) проходимость бронхов.
Рис.23.Графическое изображение типов дыхания:
1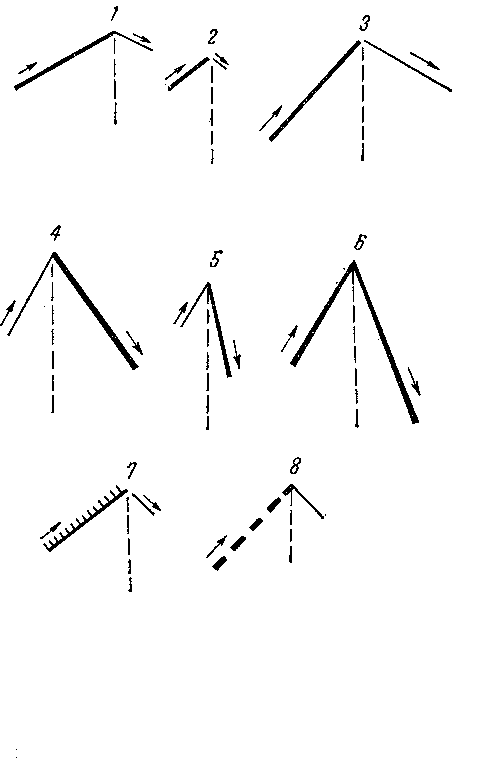 – нормальное везикулярное,
– нормальное везикулярное,
2 – ослабленное везикулярное,
3 – усиленное везикулярное;
4 – нормальное бронхиальное,
5 – ослабленное бронхиальное,
6 – усиленное бронхиальное;
8 – саккадированное.
Изменение везикулярного дыхания
Везикулярное дыхание может быть усиленным или ослабленным.
Физиологическое ослабление везикулярного дыхания наблюдается при утолщении грудной стенки (ожирении).
Физиологическое усиление везикулярного дыхания отмечается у людей астенического телосложения со слабо развитыми мышцами и подкожно-жировой клетчаткой, а также при физической нагрузке. У детей в связи с высокой эластичностью легочной ткани и тонкой грудной стенкой выслушивается более резкое и громкое везикулярное дыхание. Оно называется пуэрильным (лат. puer- мальчик). При этом усиливается и вдох и выдох.
При патологии везикулярное дыхание может изменяться одновременно в обоих легких, либо в одном легком, либо на ограниченном участке.
Патологическое ослабление везикулярного дыхания бывает:
1. При синдроме повышенной воздушности легочной ткани – эмфиземе легких. При этом уменьшается эластичность легочной ткани и количество альвеол на единицу объема.
2. При синдроме уплотнения легочной ткани. Это бывает при воспалении легкого, когда происходит воспалительный отек стенок альвеол, они становятся малоподвижными.
3. При диффузном или крупноочаговым пневмосклерозе, опухолях легкого.
4. При недостаточном поступлении воздуха в альвеолы по воздухоносным путям из-за образования в них препятствия (инородное тело в бронхе, опухоль в бронхе).
5. При утолщении плевральных листков, при накоплении жидкости (гидроторакс, плеврит) или воздуха (пневмоторакс) в плевральной полости. При этом звук везикулярного дыхания хуже проводится на поверхность грудной стенки.
6. При поражении межреберных мышц (миозит, миастения), переломе ребер, ушибах грудной клетки. При всех этих состояниях из-за болей больной ограничивает глубину дыхания, особенно вдоха, этим же можно объяснить ослабление везикулярного дыхания при сухом плеврите.
Патологическое усиление везикулярного дыхания может наблюдаться на здоровой стороне при выключении из дыхания пораженного легкого. Усиление и удлинение фазы выдоха наблюдается при невыраженном сужении просвета мелких бронхов, при отеке их слизистой или бронхоспазме. Кроме этого выделяют особую качественную разновидность усиленного везикулярного дыхания – жесткое дыхание.Оно наблюдается при неравномерном сужении просвета бронхов при бронхитах и очаговой пневмонии. По тембру оно более высокой частоты, резкое и грубое, хрипящее. Продолжительность выдоха сравнивается с вдохом или даже становится больше вдоха.
Другой разновидностью везикулярного дыхания является саккодированное дыхание. Это прерывистое дыхание (2-3 прерывистых звука на вдохе, а выдох не изменен). Оно возникает у здоровых людей при неравномерном сокращении дыхательных мышц (при переохлаждении, нервной дрожи). При очаговом туберкулезе легких оно может возникнуть на ограниченном участке легкого из-за затруднения прохождения воздуха по мелким бронхам и бронхиолам и неодновременном расправлении легочной ткани.
УДК 616, 24 — 002 — 07
ДИАГНОСТИКА ПНЕВМОНИЙ НА АМБУЛАТОРНОМ ЭТАПЕ
1 Горовенко И. И.(proped@grsmu.by)/ 1-Болтач А. В., 2-Драгун Ю. В., 2-Гайдук Е. И.
ЬУО «Гродненский государственный медицинский университет», Гродно, Беларусь 2-ГУ «1134 военный клинический медицинский центр Вооруженных Сил Республики Беларусь»,
Гродно, Беларусь
В осенне-весенний сезон наиболее часто врачу-терапевту в практике приходится сталкиваться с ростом патологии органов дыхания. Цель данной статьи — напомнить практикующему врачу основные аспекты и принципы диагностики пневмоний на догоспитальном этапе. В представленной работе рассматриваются вопросы этио-патогенеза, применяемые классификации, а также клиническая картина пеневмоний и основные принципы диагностики на амбулаторном этапе. В работе приведены основные признаки пневмонии, выявляемые при обычной пальпации, перкуссии и аускультации органов дыхания. В данной статье приведены также основные показания для госпитализации.
Ключевые слова: пневмония, пальпация, перкуссия, аускультация, диагностика.
Диагностика пневмоний — проблема, с которой постоянно приходится сталкиваться в практике специалистам разного профиля. Ошибки и трудности при первичной диагностике заставляют снова и снова возвращаться к этой проблеме. Особенности течения пневмоний обусловлены многообразием возбудителей, изменчивостью клинических вариантов течения болезни, сложностью дифференциальной диагностики.
Пневмонии относятся к числу наиболее распространенных заболеваний. Заболеваемость пневмониями среди взрослых в развитых странах составляет 3-16% в год. По оценкам специалистов, около 60% случаев заболевание остается нераспознанным .
Пневмонии — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации .
Причины развития пневмоний:
1) аспирация секрета ротоглотки;
2) массивность дозы микроорганизмов;
3) вирулентность микроорганизма;
4) эффективность защитных механизмов макроорганизма;
5) вдыхание аэрозоля, содержащего микроорганизмы;
6) гематогенное распространение микроорганизмов из внелегочного очага инфекции (эндокардит трикуспидального клапана, септический тромбофлебит вен таза);
7) непосредственное распространение инфекции из соседних пораженных очагов (например абсцесс печени) или в результате инфицирования при проникающих ранениях грудной клетки.
Классификация пневмоний
Традиционная классификация (Н.С. Молчанов, 1964; Е.В. Гембицкий, О.В. Коровина, 1968; В.П. Сильвестров, 1982).
По этиологии: бактериальные; вирусные; мико-плазменные; прочие.
По клинико-морфологическим признакам: паренхиматозные: крупозные и очаговые; интерстициаль-ные; смешанные.
По течению: остротекущие; затяжные.
По наличию осложнений:
— неосложненные;
— осложненные: легочные осложнения (абсцеди-рование, деструкция легочной ткани, плеврит, эм-
Рекомендуемая :
1. Внебольничная пневмония (амбулаторная).
2. Нозокомиальная пневмония (госпитальная, внутрибольничная).
3. Аспирационная пневмония.
4. Пневмонии у лиц с тяжелыми дефектами иммунитета.
На практике приходится сталкиваться с двумя классификациями, или их смесью.
По тяжести заболевания различают пневмонию легкого, средней тяжести и тяжелой степени.
Пневмонии легкой и среднетяжелой степени тяжести объединяют в одну группу — пневмонии с нетяжелым течением.
Тяжелая пневмония проявляется тяжелым интоксикационным синдромом, гемодинамическими изменениями, выраженной дыхательной недостаточностью и/или признаками тяжелого сепсиса, септического шока, характеризуется неблагоприятным прогнозом и требует проведения интенсивной терапии.
Выделяются «малые» и «большие» критерии тяжелого течения пневмонии (приказ МЗ РБ № 768 от 05.07.2012).
«Малые» критерии:
1) частота дыхания 30 за 1 мин. и более;
2) нарушение сознания;
3) SaO2 менее 90 % (по данным пульсоксиметрии), парциальное напряжение кислорода в артериальной крови (РаО2) ниже 60 мм рт.ст.;
4) систолическое артериальное давление ниже 90 мм рт.ст.;
5) двустороннее или многоочаговое поражение легких, наличие полостей распада, плеврального выпота.
«Большие» критерии:
1) необходимость проведения искусственной вентиляции легких;
2) быстрое прогрессирование очагово-инфильтра-тивных изменений в легких — увеличение размеров инфильтрации более чем на 50% на протяжении ближайших 2 суток;
3) септический шок, необходимость введения ва-зопрессорных препаратов на протяжении 4 часов и более;
4) острая почечная недостаточность (количество мочи менее 80 мл за 4 часа, уровень креатинина в сы-
воротке выше 0,18 ммоль/л или концентрация азота мочевины выше 7 ммоль/л.
Тяжелое течение пневмонии определяется при наличии у пациента не менее двух «малых» или одного «большого» критерия, каждый из которых достоверно повышает риск развития летального исхода. В таких случаях рекомендуется неотложная госпитализация пациентов в отделение реанимации и интенсивной терапии (ОРИТ).
Патогенез
Основным путем инфицирования, как наиболее важным патогенетическим механизмом развития пневмонии, является аспирация содержимого ротоглотки.
Пневмонии предшествует кашель разной степени продуктивности. При кашле выдох кашлевыми толчками происходит в течение 2-5 секунд, иногда больше, затем за короткий отрезок времени происходит один глубокий форсированный вдох, при котором скорость движения воздуха в бронхах высока .
Может возникать окклюзия бронха фрагментом мокроты, который с потоком воздуха из вышележащего участка бронхиального дерева перемещается вниз.
Возникновению окклюзии способствует также клиновидная форма бронхов. Почему пневмония значительно чаще возникает в правой нижней доле? Потому что правый главный бронх является фактически анатомическим продолжением трахеи, тогда как левый главный бронх отходит от трахеи под более значительным углом. Фрагмент мокроты из трахеи с потоком воздуха при кашле значительно чаще попадает в правый главный бронх и далее в нижнюю долю правого легкого, чем в левый. Попаданию мокроты в левый бронх способствует форсированное дыхание, изменение положения тела, чаще на левом боку во время сна .
При окклюзии бронха возникает закрытая полость, парциальное давление воздушной смеси в ней снижается за счет резорбции воздуха, начинается выпот плазмы крови в просвет альвеол пораженного участка легкого — появляется альвеолярный экссудат. В экссудате, находящемся в закрытой полости, начинается размножение микроорганизмов — чаще всего пневмококков (они являются постоянными обитателями верхних дыхательных путей и попадают в пораженный участок с фрагментом мокроты, вызвавшим окклюзию).
Так возникает клиническая картина пневмонии с ее объективными, рентгенологическими, физикаль-ными и другими особенностями. Альвеолярный экссудат в замкнутом пространстве является идеальной средой для размножения микроорганизмов, практически сравнимой с условиями термостата, в то время как защитные возможности макроорганизма здесь резко ограничены.
Клиническая картина внебольничных пневмоний
Согласно уровню поражения лёгкого и распространённости процесса, клиническая картина будет крайне изменчива. От крайне скудной симптоматики до развёрнутой клинической картины.
Наиболее часто в практике приходится сталкиваться с очаговыми пневмониями. Для них характерно постепенное начало, чаще от трёх до пяти дней. Вначале появляется малопродуктивный кашель, повышение температуры до субфебрильных цифр, выраженная общая слабость, потливость, разбитость в теле, головная боль, иногда могут отмечаться боли
в грудной клетке связанные с дыханием . Боли чаще не имеют чёткой локализации, фактически не изменяются при надавливании на грудную клетку.
При осмотре выявляются достаточно скудные фи-зикальные данные. Иногда наблюдается влажность кожных покровов. Кожа приобретает бледно-серый оттенок.
При пальпации над очагом поражения может быть усиление голосового дрожания.
При перкуссии притупление легочного звука.
Аускультация должна быть проведена очень тщательно над всеми полями лёгкого, ибо она в данном случае будет очень информативна. Максимальные трудности возникают при аускультации влажных звучных, чаще всего мелкопузырчатых хрипов на фоне ограниченного участка с бронхиальным дыханием. Появление этих хрипов обусловлено скоплением жидкого экссудата в просвете мелких бронхов. Слышится мелкий треск с самого начала вдоха. При аускультации помимо влажных можно выслушать рассеянные сухие (жужжащие и свистящие) хрипы. Звучность хрипов объясняется уплотненной вокруг очага воспаления лёгочной тканью, которая обладает хорошей проводимостью звука.
В отличие от очаговой пневмонии, для крупозной пневмонии характерна несколько другая клиническая картина. Характеризуется она острым началом болезни. Чаще всего пациенты могут знать не только точную дату заболевания, но назвать и время, когда появились первые симптомы. Заболевание начинается с сильного озноба, повышается температура тела до высоких цифр. Появляются сильные боли на стороне поражения на высоте вдоха, связанные с актом дыхания. Боль локализованная, усиливается при надавливании на грудную клетку. Пациенты стараются занять вынужденное положение тела для ограничения экскурсии грудной клетки. Появляется кашель, вначале непродуктивный, затем с отхождением «ржавой» мокроты. Здесь физикальные данные более красноречивы. На коже лица заметна гиперемия щек на стороне поражения. Крылья носа и губы могут быть отмечены герпетическими высыпаниями. Кожные покровы серые, влажные, может отмечаться цианоз.
Стадия начала. Состояние пациентов тяжелое.
Дыхание учащено. Отставание пораженной половины в акте дыхания. Голосовое дрожание над пораженной долей несколько усилено. При сравнительной перкуссии — притупление перкуторного звука, иногда притупленно-тимпанический звук. Аускуль-тативно: ослабленное везикулярное дыхание, начальная крепитация, может быть шум трения плевры.
Стадия разгара. Состояние пациента остается тяжелым. Диффузный цианоз. Пораженная половина грудной клетки отстает в акте дыхания. Голосовое дрожание усилено. Перку-торно тупой звук. Аускультативно — бронхиальное дыхание, может быть шум трения плевры.
Стадия разрешения. Состояние пациентов улучшается. Менее выражено усиление голосового дрожания на больной стороне. При перкуссии вместо тупого выявляется притупленно-тимпанический звук. Аускультативно: бронхиальное дыхание ослабевает, может быть везикулярно-бронхиальное. Из побочных дыхательных шумов начинает вновь выслушиваться крепитация. В эту стадию могут выслушиваться и влажные мелкопузырчатые звучные хрипы
Клинически интерстициальные пневмонии характеризуются малопродуктивным кашлем, прогресси-
рующей одышкой, которую большинство пациентов описывают как чувство «неполного вдоха» и обычно рукой могут указывать на область блокировки дыхания, чаще на уровне диафрагмы. Обычно пациенты просыпаются ночью от внезапного чувства нехватки воздуха или ощущения «тяжести на груди». Одышка — основная жалоба пациентов с интер-стициальными пневмониями. При осмотре у таких пациентов отмечаются цианоз, постепенно распространяющийся на кожных покровах по мере усугубления гипоксии и гипоксемии, изменение концевых фаланг пальцев и ногтей в виде «барабанных палочек» и «часовых стекол» («пальцы Гиппократа»).
При интерстициальной пневмонии аускульта-тивно выявляется нежная крепитация. Крепитацию необходимо оценивать как самый достоверный клинический признак, указывающий на вовлечение легочного интерстиция. В отличие от влажных хрипов, крепитация возникает на высоте вдоха. В мелких бронхах нет жидкого экссудата. Расправление ацинусов и бронхиол затруднено, т. к. они окружены уплотнённой тканью за счёт интерстициального отёка (левожелудочковая недостаточность) или воспаления (бронхиолит, фиброзирующий альвеолит, начальная пневмоническая экссудация). Чтобы произошло расправление этих структур, необходимо существенное снижение внутригрудного давления. Когда оно достигнет необходимого уровня, происходит быстрое их расправление, дающее короткое колебание, слышимое как щелчок. Масса этих щелчков на высоте вдоха и выслушивается как крепитация.
Простое «разлипание» альвеол, если оно и существует, не может дать таких громких звуков.
Следует ещё раз подчеркнуть, что это резкое расправление относительно крупных структур, по сравнению с альвеолами, происходит на высоте вдоха, что и отличает крепитацию от мелкопузырчатых влажных хрипов, которые начинают выслушиваться в начале вдоха .
При интерстициальной пневмонии крепитация имеет свои особенности:
1) на ранней стадии выслушивается симметрично преимущественно над базальными отделами легких;
2) при прогрессировании болезни она распространяется на все легочные поля, доходя до верхушек легких.
Грубая крепитация, выслушиваемая над ограниченными участками легких, исчезающая при глубоком дыхании и особенно сопровождающаяся хрипами, в большей степени относится к дыхательным шумам, возникающим при пневмосклерозе, пневмонии. У сердечных и других тяжёлых пациентов после длительного лежания во время первых глубоких вдохов над нижними долями выслушивается крепитация, которая исчезает после нескольких вдохов; начинать аускультацию у таких пациентов надо с подлопаточных областей.
Лабораторная и рентгенологическая диагностика пневмоний
Проверенные временем аускультация, перкуссия хоть и уступают место по диагностической значимости, рентгенологическому и эндоскопическому методам диагностики, но остаются по-прежнему актуальными. Особенно важны эти методы для определения направления ведения диагностического поиска, первичного принятия решения, динамического наблюдения за пациентами.
Клинические и лабораторные методы исследования, рентгенография в прямой, задней и боковых проекциях, ультразвуковое исследование плевральных полостей, компьютерная томография, магнитно-резонансная томография являются огромным подспорьем в диагностике пневмоний на современном уровне. Однако сложные инструментальные методы диагностики, к сожалению, не всегда бывают доступны в момент первого контакта с пациентом.
Немного подробнее остановимся на рентгенологическом исследовании. Рентгенологически по распространённости процесса различают локализованные и распространённые затемнения. В зависимости от поражения тех или иных структур легкого все инфильтраты рентгенологически подразделяются на ацинарные и интерстициальные . Ацинарные инфильтраты характеризуются как:
1) лобарные или сегментарные;
2) гомогенные;
3) нечетко очерченные;
4) со склонностью к слиянию;
5) воздушность бронхов;
6) без уменьшения массы.
Интерстициальные процессы характеризуются:
1) общей замутнённостью фона — признак молочного стакана;
2) негомогенным затемнением;
3) ретикулярностью рисунка — линии Карлея;
4) «сотовым легким» — ячеистым;
5) потерей невыявления инфильтрации могут быть как объективные (положение пациента во время исследования, наличие сопутствующего, чаще системного заболевания и т.д.), так и субъективные (усиление легочного рисунка, тяжистость и/или расширение корней и т.д.), не принятые во внимание при анализе рентгенограмм . Причиной «рент-геннегативности» могут быть особенности самого пневмонического процесса: атипичное и ареактивное течение пневмонии у пациентов с нейтропенией и у пожилых пациентов, сопутствующие изменения легочной ткани (пневмосклероз, эмфизема) у пациентов с хроническими заболеваниями легких .
Только полный учет собранных жалоб, анамнеза, объективного осмотра, данных клини-ко-лабораторных методов, правильно интерпретированных рентгенологических признаков (усиление легочного рисунка, тяжистость и/или расширение корней, гидроторакс) позволяют с большой долей вероятности правильно выставить диагноз при первичном контакте и своевременно начать проводить адекватную терапию заболевания.
Выбор места лечения — один из важных вопросов при выявлении пациента с пневмонией.
Госпитализация показана при наличии одного из следующих признаков:
1. Данные физического обследования:
A) частота дыхания больше или равна 30/мин;
Б) систолическое артериальное давление меньше 90 мм рт. ст., диастолическое артериальное давление меньше или равно 60 мм рт.ст.;
B) частота сердечных сокращений больше или равна 125/мин;
Г) температура меньше 35,5°С или больше, или равно 39,9°С; нарушение сознания.
2. Лабораторные и рентгенологические данные:
А) количество лейкоцитов периферической крови
меньше 4,0х109/л или больше 20,0х109/л;
В) креатинин сыворотки крови больше 176,7 мкмоль/л или азот мочевины больше 7,0 ммоль/л;
Г) пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полостей распада;
Д) плевральный выпот; быстрое прогрессирова-ние очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации больше 50% в течение ближайших 2-х суток);
Е) гематокрит меньше 30% или гемоглобин меньше 90 г/л;
Ж) внелегочные очаги инфекции (менингит, септический артрит и др.);
З) сепсис или полиорганная недостаточность, проявляющаяся метаболическим ацидозом (рН меньше 7,35), коагулопатией.
3. Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях.
Предпочтительно стационарное лечение с пневмонией может быть рассмотрено в следующих случаях:
Литература
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению, профилактике /
A. Г. Чучалин // Клиническая микробиология и антимикробная химиотерапия. — 2006. — № 8 (1). — С. 54-86.
2. Котляров, П. М. Лучевая диагностика острых пневмоний в клинической практике / П.М. Котляров // Пульмонология. — 1997. — № 1. — С. 7-13.
3. Ноников, В. Е. Пневмонии. Дифференциальная диагностика и лечение внебольничных пневмоний /
B. Е. Ноников // Consilium medicum. — 2005. — Том 7, № 4. — С. 23-27.
C. 10-3.
1. Возраст старше 60 лет.
2. Наличие сопутствующих заболеваний (хронический бронхит, ХОБЛ, бронхоэктазы, злокачественные новообразования, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронический алкоголизм, наркомания, выраженный дефицит массы тела, цереброваску-лярные заболевания).
3. Неэффективность стартовой антибактериальной терапии.
4. Беременность.
5. Желание пациента и/или членов его семьи.
В тех случаях, когда у пациента имеют место признаки тяжелого течения пневмонии (та-хипноэ больше или равно 30/мин; систолическое артериальное давление меньше 90 мм рт. ст.; двусторонняя или многодолевая пневмоническая инфильтрация; быстрое прогрессирование очагово-ин-фильтративных изменений в легких, септический шок или необходимость введения вазопрессоров больше 4 ч; острая почечная недостаточность), требуется неотложная госпитализация в отделение реанимационной интенсивной терапии (далее-ОРИТ).
DIAGNOSTICS OF PNE UMONIA DURING OUTPATIENT TREATMENT STAGE
‘-Gorovenko , I, ‘-Boltach A.V, 2-Dragun Yu. V, 2-Gayduk E. I.
№1134″, Grodno, Belarus




